Файл: Реферат По теме Понятие опухоли, этиология и патогенез, канцерогенез, предраковые заболевания, виды опухолей, классификация, рост и распространение опухолей.docx
Добавлен: 11.01.2024
Просмотров: 105
Скачиваний: 2
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
Для этого в ходе биопсии берут кусочек изменённой ткани.
В зависимости от органа, в котором находятся изменённые клетки, биопсию выполняют по-разному. Чтобы взять образец кожи и слизистых оболочек полости рта, требуется небольшая операция под местной анестезией.Образец ткани некоторых внутренних органов можно взять только при эндоскопическом исследовании: гастроскопии, колоноскопии, бронхоскопии или кольпоскопии.
Когда образец получен, врач внимательно изучает строение кусочка ткани под микроскопом. Никакие другие методы не позволяют точно определить предрак или онкологическое заболевание. Именно результат гистологического исследования, т. е. заключение врача-патоморфолога, определяет план ведения и лечения пациента.
Лечение каждого случая предрака прежде всего зависит от степени дисплазии (изменения клеток) и от того, в каком органе есть предопухолевые изменения [15]. Например, при атрофическом гастрите, который вызван инфекцией Helicobacter pylori, проводится антибактериальная терапия. При актиническом кератозе — операция по удалению изменённого участка кожи. При воспалительных заболеваниях кишечника, синдроме Линча, семейном аденоматозном полипозе может потребоваться профилактическая операция, которая существенно снижает риск возникновения колоректального рака.
Тактику лечения определяет команда специалистов, в которую входят онкологи, хирурги и другие врачи, занимающиеся лечением заболеваний конкретного органа: маммологи, дерматологи, гинекологи, колопроктологи и др.
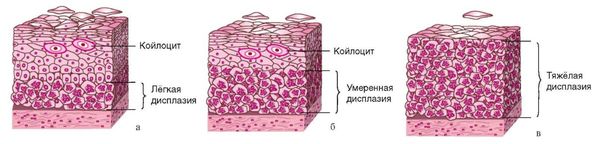
Дисплазия не всегда превращается в злокачественную опухоль. Умеренная дисплазия затрагивает не все слои эпителия и может быть обратимой, если устранить причину повреждения клеток. Однако вероятность рака при дисплазии увеличивается по сравнению с обычными клетками.
Прогноз некоторых предраковых состояний выглядит следующим образом:
В то же время современные методы наблюдения и лечения пациентов с предраковыми заболеваниями существенно снижают риск развития онкологического заболевания или позволяют выявить его на ранней стадии, что значительно улучшает прогноз.
Также необходимо делать скрининговые обследования, показанные в определённом возрасте:
Виды, классификация, рост и распространение опухолей
Строение опухоли по форме: форма узла, шляпки гриба, блюдцевидная, в виде сосочков, в виде цветной капусты и т. д. Поверхность: гладкая, бугристая, сосочковая. Локализация: в толще органа, на поверхности, в виде полипа, диффузно пронизывающая. На разрезе может быть в виде однородной бело-серой ткани, серо-розовой (рыбье мясо), волокнистое строение (в яичках). Размеры опухоли зависят от скорости и продолжительности ее роста, происхождения и расположения.
По степени дифференцировки и роста опухоль может быть:
1) экспансивной, т. е. растет сама из себя, отодвигая ткани. Паренхиматозные элементы, окружающие опухолевую ткань, атрофируются, и опухоль как бы окружена капсулой. Рост при этом замедлен и чаще носит доброкачественный характер. Злокачественно протекает в щитовидной железе и почках;
2) оппозиционный рост за счет неопластической трансформации нормальных клеток в опухолевые клетки;
3) инфильтрирующий рост. При этом опухоль растет в окружающие ткани и разрушает их. Рост происходит в направлении наименьшего сопротивления (по межтканевым щелям, по ходу нервных волокон, кровеносных и лимфатических сосудов).
По отношению роста опухоли к просвету полого органа различают: эндофитный (инфильтрирующий рост в глубь стенки органа) и экзофитный рост (в полость органа).
Микроскопическое строение. Паренхиму образуют клетки, которые характеризуют данный вид опухоли. Строма образована как соединительной тканью органа, так и клетками самой опухоли. Клетки паренхимы опухоли индуцируют активность фибробластов, могут вырабатывать межклеточное вещество стромы. Продуцируют специфическое вещество белковой природы – ангеогенин, под действием которого в строме опухоли формируются капилляры.
Гомологичные опухоли – их строение соответствует строению органа, в котором развиваются (это зрелые дифференцированные опухоли). Гетерологичные опухоли: их клеточная структура отличается от органа, в котором развиваются (мало– или недифференцированные опухоли). Доброкачественные опухоли гомологичные, медленно растущие, высокодифференцированные, не дают метастазов и не влияют на организацию. Злокачественные опухоли состоят из мало– или недифференцированных клеток, утрачивают схожесть с тканью, имеют клеточный атипизм, быстро растут и дают метастазы.
Метастазы могут быть гематогенными, лимфогенными, имплантационными и смешанными. У доброкачественных опухолей тканевую принадлежность определить легко (в отличие от злокачественных). Гистогенез опухоли определить очень важно, так как существуют различные подходы к лечению. Установление гистогенеза опухоли базируется на функции, которую эта опухолевая клетка осуществляет, т. е. предполагается определение веществ, продуцируемых этой клеткой. Продуцировать она должна такие же вещества, что и нормальная ткань (например, нормальный фибробласт и измененный процессом малигнизации продуцируют одно и то же вещество – коллаген).
Функция клеток устанавливается также при помощи дополнительных реакций окрашивания или с помощью моноклональных антисывороток. Гистогенез опухоли иногда установить сложно из-за выраженной анаплазии клетки, которая неспособна осуществлять выполнение определенной функции. Если гистогенез злокачественной опухоли не удается определить, то такая опухоль носит название бластомы: крупноклеточные, веретеноклеточные, полиморфно-клеточные.
Бластомы – это комбинированные группы опухолей, так как различные злокачественные опухоли могут трансформироваться в бластому. Неэпителиальные или мезенхимальные опухоли развиваются из соединительной, жировой, мышечной ткани, кровеносных и лимфатических сосудов, синовиальной ткани и костной.
Опухоли соединительной ткани
Опухоли из соединительной ткани бывают:
1) доброкачественные – фибромы – могут встречаются везде, где имеется соединительная ткань. Наиболее частая локализация – дерма. Фиброма представляет собой четко выраженный узел. На разрезе она волокнистая, белесоватая с перламутровым оттенком. Консистенция может быть различной – от плотноэластической до плотной. Гистология: веретеновидные опухолевые клетки, которые складываются в пучки, идущие в разных направлениях. Пучки отделяются друг от друга прослойками из коллагена. Соотношение опухолевых клеток и коллагена определяет ее вид. Выделяют два вида фибром: мягкая фиброма (больше опухолевых клеток) и твердая (больше коллагеновых волокон). Мягкая фиброма более молодая, по мере старения превращается в твердую;
2) злокачественные опухоли – фибросаркомы – возникают из элементов фасции, сухожилия, из надкостницы. Локализуются чаще на конечностях, преимущественно в молодом и зрелом возрасте. Фибросаркома представляет собой узел без четких границ. Ткань узла на разрезе белая с кровоизлияниями, напоминает рыбное мясо (саркос – рыбье мясо).
Гистология:
1) преобладание клеток – клеточная низкодифференцированная фибросаркома;
2) преобладание волокон – волокнистая высокодифференцированная фибросаркома; – характерен медленный рост, редко наблюдаются метастазы и прорастание в окружающие ткани. Более благоприятный прогноз, чем при низкодифференцированных опухолях.
Опухоль построена из веретеновидных клеток, которые имеют очаги клеточного полиморфизма. Для установления гистогенеза (происхождения ткани) этой опухоли используется качественная реакция на коллаген (окраска по методу Ван-Гизона).
Промежуточным (пограничным) опухолям присущи признаки доброкачественной и злокачественной опухоли:
2. Опухоли костной ткани
Опухоли костной ткани бывают:
1) доброкачественные – остеома. Наблюдается в мелких костях конечностей, костях черепа. Растет в виде узла (экзостоза). Гистологически построена по принципу компактной губчатой кисти, но при этом отличается от нормальной ткани атипией;
2) злокачественные – остеосаркома. Преимущественная локализация – концы длинных трубчатых костей и метаэпифизарные сочленения. Встречается преимущественно в молодом возрасте (до 30 лет). Остеосаркома – одна из наиболее злокачественных опухолей – рано метастазирует. Микроскопически: опухолевые остеобласты разной формы, участки остеопластики (способность опухолевых клеток продуцировать костную ткань).
3. Опухоли хрящевой ткани
Опухоли хрящевой ткани бывают:
1) доброкачественные – хондрома. Локализация в эпифизах трубчатых костей, костях таза, головке бедра, мелких костях кисти;
формы:
а) экхондрома (расположение на поверхности кости);
б) энхондрома (внутри кости). В зависимости от этого различен объем оперативного вмешательства: в первом случае – краевая резекция кости, во втором – резекция всей кости с последующей трансплантацией. Микроскопия: хондроциты, расположенные в основном веществе, тонкая соединительно-тканная прослойка. Любую хондрому необходимо рассматривать как потенциально злокачественную опухоль, так как возможны метастазы, несмотря на доброкачественный рост;
Как проводят биопсию
В зависимости от органа, в котором находятся изменённые клетки, биопсию выполняют по-разному. Чтобы взять образец кожи и слизистых оболочек полости рта, требуется небольшая операция под местной анестезией.Образец ткани некоторых внутренних органов можно взять только при эндоскопическом исследовании: гастроскопии, колоноскопии, бронхоскопии или кольпоскопии.
Когда образец получен, врач внимательно изучает строение кусочка ткани под микроскопом. Никакие другие методы не позволяют точно определить предрак или онкологическое заболевание. Именно результат гистологического исследования, т. е. заключение врача-патоморфолога, определяет план ведения и лечения пациента.
Лечение предрака
Лечение каждого случая предрака прежде всего зависит от степени дисплазии (изменения клеток) и от того, в каком органе есть предопухолевые изменения [15]. Например, при атрофическом гастрите, который вызван инфекцией Helicobacter pylori, проводится антибактериальная терапия. При актиническом кератозе — операция по удалению изменённого участка кожи. При воспалительных заболеваниях кишечника, синдроме Линча, семейном аденоматозном полипозе может потребоваться профилактическая операция, которая существенно снижает риск возникновения колоректального рака.
Тактику лечения определяет команда специалистов, в которую входят онкологи, хирурги и другие врачи, занимающиеся лечением заболеваний конкретного органа: маммологи, дерматологи, гинекологи, колопроктологи и др.
Прогноз. Профилактика
Дисплазия не всегда превращается в злокачественную опухоль. Умеренная дисплазия затрагивает не все слои эпителия и может быть обратимой, если устранить причину повреждения клеток. Однако вероятность рака при дисплазии увеличивается по сравнению с обычными клетками.

Прогноз некоторых предраковых состояний выглядит следующим образом:
-
Большинство аденокарцином пищевода связано с пищеводом Барретта, но развивается эта злокачественная опухоль не очень часто: при низкой степени дисплазии — у 0,5 % больных в год, при дисплазии высокой степени — у 6 % пациентов в год. -
У пациентов с синдромом Линча вероятность заболеть колоректальным раком составляет 70–80 %. -
При семейном аденоматозном полипозе, для которого характерны множественные полипы в толстой кишке, к 40 годам может развиться карцинома.
В то же время современные методы наблюдения и лечения пациентов с предраковыми заболеваниями существенно снижают риск развития онкологического заболевания или позволяют выявить его на ранней стадии, что значительно улучшает прогноз.
Профилактика предрака
-
Проводить самообследование: еженедельно осматривать кожу после гигиенических процедур, осматривать полость рта, женщинам обследовать молочные железы через 7–10 дней после окончания каждой менструации. -
Посещать стоматолога не реже, чем раз в полгода, для осмотра полости рта. -
Проходить диспансеризацию и ежегодный осмотр у терапевта. -
Меньше бывать на солнце, отказаться от посещения солярия, использовать солнцезащитный крем. -
Отказаться от курения и жевательного табака. -
Лечить хеликобактерную инфекцию и вакцинироваться от ВПЧ, это снизит риск развития рака желудка и шейки матки.
Также необходимо делать скрининговые обследования, показанные в определённом возрасте:
-
Скрининг рака молочной железы женщинам с 17–18 до 39 лет — ежегодно делать УЗИ молочных желёз, с 39 до 50 лет — маммографию раз в 3 года, с 50 до 75 лет — маммографию раз в 2 года. -
Скрининг рака шейки матки: женщинам с 21 по 29 лет — каждые 3 года посещать гинеколога и сдавать ПАП-тест, с 30 лет — ежегодно посещать гинеколога и каждые 5 лет сдавать ПАП-тест и ВПЧ-тест, чтобы оценить концентрацию вируса папилломы человека в организме. -
Скрининг колоректального рака: мужчинам и женщинам старше 45 лет — делать колоноскопию один раз в 10 лет и анализ кала на скрытую кровь один раз в год. Если есть хотя бы один родственник первой линии (родители, братья или сестры, дети) с раком толстой кишки или аденоматозными полипами, выявленными до 60 лет, рекомендуется делать колоноскопию с 40 лет, или на 10 лет раньше того возраста, в котором была установлена болезнь родственника [9]. В этом случае повторять это исследование нужно каждые 5 лет. -
Скрининг рака легкого: делать флюорографию (рентгенологическое исследование лёгких) раз в год. Курильщикам со стажем после 50 лет — низкодозовую компьютерную томографию один раз в 2 года. -
Скрининг рака предстательной железы: мужчинам старше 50 лет — делать ПСА-тест (тест на простатспецифичный антиген) один раз в 2–3 года.
Виды, классификация, рост и распространение опухолей
Строение опухоли по форме: форма узла, шляпки гриба, блюдцевидная, в виде сосочков, в виде цветной капусты и т. д. Поверхность: гладкая, бугристая, сосочковая. Локализация: в толще органа, на поверхности, в виде полипа, диффузно пронизывающая. На разрезе может быть в виде однородной бело-серой ткани, серо-розовой (рыбье мясо), волокнистое строение (в яичках). Размеры опухоли зависят от скорости и продолжительности ее роста, происхождения и расположения.
По степени дифференцировки и роста опухоль может быть:
1) экспансивной, т. е. растет сама из себя, отодвигая ткани. Паренхиматозные элементы, окружающие опухолевую ткань, атрофируются, и опухоль как бы окружена капсулой. Рост при этом замедлен и чаще носит доброкачественный характер. Злокачественно протекает в щитовидной железе и почках;
2) оппозиционный рост за счет неопластической трансформации нормальных клеток в опухолевые клетки;
3) инфильтрирующий рост. При этом опухоль растет в окружающие ткани и разрушает их. Рост происходит в направлении наименьшего сопротивления (по межтканевым щелям, по ходу нервных волокон, кровеносных и лимфатических сосудов).
По отношению роста опухоли к просвету полого органа различают: эндофитный (инфильтрирующий рост в глубь стенки органа) и экзофитный рост (в полость органа).
Микроскопическое строение. Паренхиму образуют клетки, которые характеризуют данный вид опухоли. Строма образована как соединительной тканью органа, так и клетками самой опухоли. Клетки паренхимы опухоли индуцируют активность фибробластов, могут вырабатывать межклеточное вещество стромы. Продуцируют специфическое вещество белковой природы – ангеогенин, под действием которого в строме опухоли формируются капилляры.
Гомологичные опухоли – их строение соответствует строению органа, в котором развиваются (это зрелые дифференцированные опухоли). Гетерологичные опухоли: их клеточная структура отличается от органа, в котором развиваются (мало– или недифференцированные опухоли). Доброкачественные опухоли гомологичные, медленно растущие, высокодифференцированные, не дают метастазов и не влияют на организацию. Злокачественные опухоли состоят из мало– или недифференцированных клеток, утрачивают схожесть с тканью, имеют клеточный атипизм, быстро растут и дают метастазы.
Метастазы могут быть гематогенными, лимфогенными, имплантационными и смешанными. У доброкачественных опухолей тканевую принадлежность определить легко (в отличие от злокачественных). Гистогенез опухоли определить очень важно, так как существуют различные подходы к лечению. Установление гистогенеза опухоли базируется на функции, которую эта опухолевая клетка осуществляет, т. е. предполагается определение веществ, продуцируемых этой клеткой. Продуцировать она должна такие же вещества, что и нормальная ткань (например, нормальный фибробласт и измененный процессом малигнизации продуцируют одно и то же вещество – коллаген).
Функция клеток устанавливается также при помощи дополнительных реакций окрашивания или с помощью моноклональных антисывороток. Гистогенез опухоли иногда установить сложно из-за выраженной анаплазии клетки, которая неспособна осуществлять выполнение определенной функции. Если гистогенез злокачественной опухоли не удается определить, то такая опухоль носит название бластомы: крупноклеточные, веретеноклеточные, полиморфно-клеточные.
Бластомы – это комбинированные группы опухолей, так как различные злокачественные опухоли могут трансформироваться в бластому. Неэпителиальные или мезенхимальные опухоли развиваются из соединительной, жировой, мышечной ткани, кровеносных и лимфатических сосудов, синовиальной ткани и костной.
Опухоли соединительной ткани
Опухоли из соединительной ткани бывают:
1) доброкачественные – фибромы – могут встречаются везде, где имеется соединительная ткань. Наиболее частая локализация – дерма. Фиброма представляет собой четко выраженный узел. На разрезе она волокнистая, белесоватая с перламутровым оттенком. Консистенция может быть различной – от плотноэластической до плотной. Гистология: веретеновидные опухолевые клетки, которые складываются в пучки, идущие в разных направлениях. Пучки отделяются друг от друга прослойками из коллагена. Соотношение опухолевых клеток и коллагена определяет ее вид. Выделяют два вида фибром: мягкая фиброма (больше опухолевых клеток) и твердая (больше коллагеновых волокон). Мягкая фиброма более молодая, по мере старения превращается в твердую;
2) злокачественные опухоли – фибросаркомы – возникают из элементов фасции, сухожилия, из надкостницы. Локализуются чаще на конечностях, преимущественно в молодом и зрелом возрасте. Фибросаркома представляет собой узел без четких границ. Ткань узла на разрезе белая с кровоизлияниями, напоминает рыбное мясо (саркос – рыбье мясо).
Гистология:
1) преобладание клеток – клеточная низкодифференцированная фибросаркома;
2) преобладание волокон – волокнистая высокодифференцированная фибросаркома; – характерен медленный рост, редко наблюдаются метастазы и прорастание в окружающие ткани. Более благоприятный прогноз, чем при низкодифференцированных опухолях.
Опухоль построена из веретеновидных клеток, которые имеют очаги клеточного полиморфизма. Для установления гистогенеза (происхождения ткани) этой опухоли используется качественная реакция на коллаген (окраска по методу Ван-Гизона).
Промежуточным (пограничным) опухолям присущи признаки доброкачественной и злокачественной опухоли:
-
десмоиды и фиброматозы (средостения, забрюшинного пространства); фиброматозы гистологически имеют строение мягкой фибромы, при этом они имеют свойство прорастать в окружающую ткань, но никогда не дают метастазов; 2) липосаркомы чаще возникают на передней брюшной стенке и в основном встречаются у женщин; различаются: а) высокодифференцированная липосаркома; б) миксоидная липосаркома; в) крупноклеточная липосаркома; г) полиморфно-клеточная липосаркома. Часто в одном опухолевом узле локализуются признаки всех видов липосарком. Диагноз ставится после того, как были определены функции опухолевых клеток, т. е. способности их продуцировать липиды (жир). Для липосаркомы характерны многократные рецидивы, а также поздние метастазы уже при последней стадии.
2. Опухоли костной ткани
Опухоли костной ткани бывают:
1) доброкачественные – остеома. Наблюдается в мелких костях конечностей, костях черепа. Растет в виде узла (экзостоза). Гистологически построена по принципу компактной губчатой кисти, но при этом отличается от нормальной ткани атипией;
2) злокачественные – остеосаркома. Преимущественная локализация – концы длинных трубчатых костей и метаэпифизарные сочленения. Встречается преимущественно в молодом возрасте (до 30 лет). Остеосаркома – одна из наиболее злокачественных опухолей – рано метастазирует. Микроскопически: опухолевые остеобласты разной формы, участки остеопластики (способность опухолевых клеток продуцировать костную ткань).
3. Опухоли хрящевой ткани
Опухоли хрящевой ткани бывают:
1) доброкачественные – хондрома. Локализация в эпифизах трубчатых костей, костях таза, головке бедра, мелких костях кисти;
формы:
а) экхондрома (расположение на поверхности кости);
б) энхондрома (внутри кости). В зависимости от этого различен объем оперативного вмешательства: в первом случае – краевая резекция кости, во втором – резекция всей кости с последующей трансплантацией. Микроскопия: хондроциты, расположенные в основном веществе, тонкая соединительно-тканная прослойка. Любую хондрому необходимо рассматривать как потенциально злокачественную опухоль, так как возможны метастазы, несмотря на доброкачественный рост;