Файл: 1. Хирургическая анатомия и физиология печени, внепеченочной билиарной системе. Обмен билирубина. Хирургическая анатомия печени.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 11.01.2024
Просмотров: 194
Скачиваний: 6
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
СОДЕРЖАНИЕ
5. Рентгенологические и радиоизотопные методы в диагностике механической желтухи.
6. Клинико-лабораторные биохимические исследования в диагностике заболевания.
7. Использование эндоскопических и др. инструментальных методов в диагностике механической желтухи.
13.Радикальные операции (холедохолитотомия, трансдуоденальная папиллосфинктеротомия, билиодигестивные анастомозы при стриктурах желчевыводящих путей, панкреатодуоденальная резекция).
трансдуоденальная папиллэктомия показана при аденомах фатерова сосочка или небольших, отчетливо ограниченных и не прорастающих в подлежащие ткани раковых опухолях его, когда можно провести полное иссечение опухоли с частью слизистой оболочки кишки и устьями желчного и панкреатического протоков, которые затем вшивают в образовавшийся дефект.
Операцию начинают с мобилизации двенадцатипер-стной кишки по Кохеру, предварительно отведя книзу прикрывающую ее брыжейку поперечной ободочной кишки. Мобилизованную кишку выводят в рану, под-кладывая под нее большой марлевый тампон. На 2— 3 см ниже опухоли, по краям двенадцатиперстной кишки накладывают швы-держалки и между ними попереч-ным разрезом вскрывают просвет кишки. Расширив кишечную рану крючками Фарабефа, захватывают опухоль окончатым зажимом или прошивают швом-держалкой. Отступя от основания опухоли на 1-—1,5 см, ощр-кулярно рассекают слизистую оболочку кишки до панкреатического и общего желчного протоков, которые берут на держалки. После этого опухоль иссекают и удаляют. Закончив удаление опухоли, производят гемостаз. Если общий желчный и (панкреатический лротоки расширены в результате их обтурации опухолью, то их обычно легко удается вшить в просвет кишки. Для этого устья панкреатического и желчного протоков соединяют между собой несколькими швами, а затем сшивают со слизистой оболочкой двенадцатиперстной кишки, дополнительно сузив дефект последней несколькими швами. Если папиллэктомия произведена на незначительном протяжении и целость протоков не нарушена, то к имплантации протоков можно не прибегать, проверив лишь их проходимость. Если общий желчный проток в области операции стенозирован, то необходимо наложить обходной билиодигестивный анастомоз с желчным пузырем. Проводить дренаж через сосочек не следует, а при необходимости этого наиболее целесообразно использовать транспеченочный дренаж. Разрез кишечной стенки мы обычно ушиваем в поперечном направлении однорядными внутриузловыми шелковыми швами по Матешуку.
Панкреато-дуоденальная резекция. При раке двенадцатиперстной кишки и фатерова сосочка, прорастающего в окружающие ткани требуется радикальное хирургическое вмешательство — панкреато-дуоденальная резекция.
Она заключается в удалении антрального отдела желудка, двенадцатиперстной кишки и головки поджелудочной железы с последующим вшиванием тела последней в тонкую кишку, с которой затем накладывают билиоди-гестивное соустье и гастроэнтероанастомоз. Впервые при раке фатерова сосочка такие операции применил Holste-ad (1898), а из отечественных хирургов — Н. Н. Самарин (1949).
Техника операции такая же, как три раке головки поджелудочной железы, и подробно описывается ниже. Многие авторы (3. А. Топчиашвили, 1958; А. А. Шалимов, 1958; Н. С. Макоха, 1964; Brunschwig, 1942; Cattell, 1953, и др.) считают панкреато-дуоденальную резекцию наиболее оправданной по онкологическим соображениям. Однако непосредственные результаты этих операций часто неблагоприятны в связи с их технической трудностью. В связи с этим следует считать, что панкреато-дуоденальная резекция при опухолях фатерова сосочка наиболее абластична, если вследствие распространения опухоли нельзя ограничиться более простой и легкой операцией — палиллэктомией.
Холедохолитотомия — это операция по удалению камней из общего жёлчного протока через разрез. Основным показанием к операции является заболевание холедохолитиаз.
Операция проводится при неэффективности или невозможности проведения эндоскопического лечения при холедохолитиазе.
Необходимым условием при выполнении данной операции является проведение интраоперационной холангиографии через пузырный проток под рентгенологическим контролем для исключения «немых» камней в холедохе.
Методика холедохолитотомии включает доступ к общему желчному протоку в печёночно-двенадцатиперстной связке, при этом необходимо четко визуализировать место слияния общего печеночного протока и пузырного протока, провести ревизию всех отделов холедоха. На фоне холедохолитиаза общий желчный проток обычно расширен, что облегчает проведение манипуляций на нем. При этом следует помнить, что проток тонкостенный, за ним может располагаться воротная вена. Опасным является непреднамеренное ранение задней стенки холедоха или вены при проведении холедохотомии.
Для выполнения разреза стенку холедоха берут на две держалки с последующим вскрытием стенки между ними в продольном направлении, что позволяет контролировать длину разреза. Нити необходимо накладывать и подтягивать, чтобы приподнять переднюю стенку протока и избежать ранения задней. Разрез общего жёлчного протока необходимо проводить непосредственно у двенадцатиперстной кишки (ДПК) как можно дистальный, чтобы сократить длину слепого ретродуоденального «мешка» в случае формирования холедохоеюноанастомоза.
После вскрытия просвета проводят удаление конкрементов с обязательным зондированием протока мягкими пластиковыми бужами. Зондирование протока следует проводить только эластичными Буэми, которые могут искривляться и принимать форму протока. Применение жестких металлических бужей или форсированное зондирование протока может привести к ранению его или ДПК, формированию ложного хода с последующим развитием гнойно-воспалительного процесса. Зонд должен свободно проходить в ДПК, не встречая препятствий.
Показания для наложения билиодигестивных анастомозов:
1. нарушения проходимости терминального отдела холедоха при доброкачественной патологии (стенозы и стриктуры холедоха)
2. опухоли большого дуоденального сосочка, рак терминального отдела холедоха, рак головки поджелудочной железы
Виды билиодигестивных анастомозов:
а. холедоходуоденоанастомоз – анастомоз между общим желчным протоком и 12-перстной кишкой по типу бок в бок с помощью двухрядного кишечного шва; просвет общего желчного протока вскрывают при этом продольно, а 12-перстной кишки – поперечно.
Фо

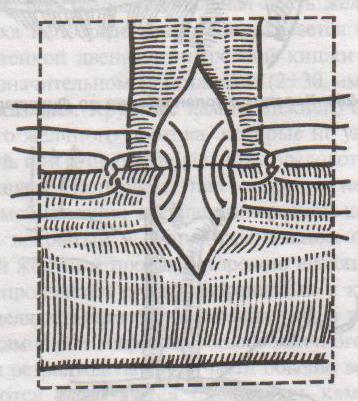 рмирование холедоходуоденоанастомоза по Юрашу.
рмирование холедоходуоденоанастомоза по Юрашу.1. Обнажают супрадуоденальный отдел общего желчного протока. Рассекают холедох продольно на 2,0-2,5 см.
2. 12-перстную кишку рассекают поперечно так, чтобы линии разреза протока и кишки совпадали по оси
3. Не завязывая, накладывают узловые швы, прошивая насквозь стенки протока и кишки. После наложения анастомоза все швы завязывают одновременно с двух сторон, предупреждая деформацию анастомоза.
4. К месту анастомоза подводят дренажи. Рану брюшной стенки ушивают до дренажей.
Способ Юраша – наиболее физиологичен, т.к. поперечный разрез кишки не повреждает циркулярной мускулатуры, не нарушает работу перистальтики в зоне анастомоза, снижается вероятность рефлюкс-холангита.
б.
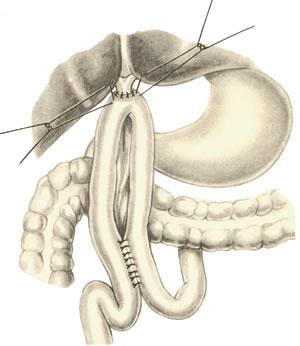 гепатикодуоденоанастомоз и гепатикоеюноанастомоз – накладывают при невозможности использовать для отведения желчи супрадуоденальный отдел холедоха; накладывается соустье между общим печеночным протоком и 12-перстной кишкой или тощей кишкой. Во избежание забрасывания кишечного содержимого в желчные пути приводящий и отводящий отделы тощей кишки соединяют межкишечным соустьем.
гепатикодуоденоанастомоз и гепатикоеюноанастомоз – накладывают при невозможности использовать для отведения желчи супрадуоденальный отдел холедоха; накладывается соустье между общим печеночным протоком и 12-перстной кишкой или тощей кишкой. Во избежание забрасывания кишечного содержимого в желчные пути приводящий и отводящий отделы тощей кишки соединяют межкишечным соустьем.
в. холецистогастроанастомоз – накладывают соустье между желудком и желчным пузырем:
1. Стенку желудка и желчного пузыря сближают до соприкосновения, накладывают держалки на стенки органов и между ними – ряд узловых серозно-мышечных швов
2. Вскрывают просвет желудка и желчного пузыря, предварительно удалив содержимое из этих органов
3.
 Формируют анастомоз (непрерывный кетгутовый шов на задние губы анастомоза, этой же нитью непрерывный шов на передние губы анастомоза, второй ряд узловых серозно-мышечных швов на передние губы анастомоза)
Формируют анастомоз (непрерывный кетгутовый шов на задние губы анастомоза, этой же нитью непрерывный шов на передние губы анастомоза, второй ряд узловых серозно-мышечных швов на передние губы анастомоза)г. холецистоеюноанастомоз – накладывают соустье между тощей кишкой и желчным пузырем: чаще всего производят впередиободочную холецистоеюностомию с обязательным наложением межкишечного соустья. При этой операции длина приводящей петли кишки должна быть не менее 30 см. Межкишечное соустье накладывают на расстоянии 10—15 см от анастомоза желчного пузыря с кишкой
14.Эндоскопические операции (эндоскопическая папиллосфинктеротомия,
назобилиарное дренирование, лапароскопическая холецистостомия).
Эндоскопическая папиллосфинктеротомия (эпст)
Эндоскопическая папиллосфинктеротомия (ЭПСТ) – малоинвазивная операция, позволяющая устранить патологию большого дуоденального сосочка (папиллостеноз) и удалить камни из желчных протоков при холедохолитиазе.
ЭПСТ выполняется при помощи стандартного дуоденоскопа, электрохирургического блока и сфинктеротома.
ЭПСТ выполняется в оборудованном рентгенкабинете. После местного обезболивания полости рта и глотки пациенту вводят дуоденоскоп, в двенадцатиперстной кишке находят большой дуоденальный сосочек. Его осмотр позволяет диагностировать папиллостеноз, опухоль, дивертикул. Под контролем зрения (оптика дудоденоскопа) через сосочек в желчный проток заводят катетер и вводят рентгеноконтрастный раствор. Далее на экране рентгенаппарата осматривают состояние протока, его размеры, наличие или отсутствие камней, их количество. Затем в сосочек двенадцатиперстной кишки устанавливают специальный инструмент – папиллотом. Это металлическая струна, по которой проходит ток, что и дает бескровное рассечение тканей. Рассечение проводят путем серии коротких подач тока, медленно (для адекватной коагуляции краев разреза и контроля его протяженности).
Назобилиарное дренирование
Назобилиарное дренирование проводят через трубку, один конец которой находится в желчных протоках, а второй выходит наружу через нос. Процедуру проводят во время эндоскопической ретроградной холангиопанкретографии (ЭРХПГ). Врач вводит эндоскоп в двенадцатиперстную кишку, находит отверстие, через которое впадает желчный проток, и устанавливает в проток тонкую трубку. В ее стенке находится множество отверстий для оттока желчи, а кончик закручен, чтобы надежнее удерживаться в необходимом месте. Второй конец трубки выводят через нос и соединяют с мешком для оттока желчи.
Назобилиарное дренирование помогает эффективно восстановить отток желчи, но у него есть два главных недостатка. Во-первых, это не очень удобно для пациента, трубка доставляет дискомфорт, может сместиться, если за нее случайно потянуть. Во-вторых, вся желчь оттекает наружу и не поступает в кишку – а ведь в ней, помимо билирубина, содержатся желчные кислоты и другие ценные вещества. Организм теряет их.
15.Ведение послеоперационного периода.
ВЕДЕНИЕ ПОСЛЕОПЕРАЦИОННОГО ПЕРИОДА Среди многообразных осложнений послеоперационного периода при механической желтухе можно выделить две группы: осложнения общие для всех операций на органах брюшной полости (осложнения со стороны органов дыхания, сердечно-сосудистой, системы. Инфекционно-воспалительные процессы в зоне операции брюшной полости, тромбозы и эмболии) и осложнения специфичные для больных с механической желтухой (печеночно-почечная недостаточность, панкреатит, холемические кровотечения, холангит). У больных с кратковременным периодом желтухи до операции чаще развивается гиперкоагуляция, которая требует проведения антикоагулянтной терапии в послеоперационном периоде, тогда как у больных с длительным периодом желтухи более вероятно наличие гипокоагуляции, которая требует назначения больному гемостатических препаратов. Как то, так и другое лечение необходимо проводить под строгим контролем коагулограммы крови.
При явлениях начинающейся и развивающейся печеночно-почечной недостаточности показано проведение следующих мероприятий: - постельный режим; - строгая диета, преимущественно углеводистая; - постоянная ингаляция кислорода; - очистительные и сифонные клизмы и промывание желудка 2-3 раза в день; - внутривенное вливание глютаминовой кислоты 1% раствор до 1000-1500 мл) для связывания аммиака крови; - назначение антибиотиков широкого спектра действия; - поддержание функции сердечной деятельности и стабильного артериального давления; поддержание на должном уровне почечной фильтрации (внутривенное вливание полиглюкина, неокомпенсана и др.); - в тяжелых случаях рекомендуется применение стероидных гормонов (преднизолон внутривенно 20-40 мг в день) с одновременным внутримышечным введением гидрокортизона (750125 мг в день). При нарастании почечной недостаточности необходимо применить гемодиализ с помощью аппарата "Искусственная почка".Наружные дренажи общего желчного протока удаляются после тренировки и контрольной фистулографии через 12- 14 дней после операции.