Файл: Республики Башкортостан Белебеевский медицинский колледж.docx
Добавлен: 22.11.2023
Просмотров: 661
Скачиваний: 15
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
in vitro препарата TG44, препарат NE-2001 в опытах in vitro проявлял высокую селективность по отношению к H. pylori. Показана эффективность пероральной вакцинации клеточным лизатом H. pylori на мышиной модели.
ГЛАВА II. ПРАКТИЧЕСКАЯ ОЦЕНКА ДЕЯТЕЛЬНОСТИ МЕДБРАТА ПРИ ЯЗВЕННОЙ БОЛЕЗНИ НА БАЗЕ ГБУЗ РБ Белебеевская ЦРБ
2.1. Задачи, методы и организация исследования, исследование + анкетирование
Диагностика геликобактерной инфекции обычно производится путём опроса больного на наличие диспептических жалоб и симптомов и затем выполнения тестов, подтверждающих или опровергающих наличие инфекции.
Неинвазивные (не требующие эндоскопии) тесты на наличие геликобактерной инфекции включают определение титра антител в крови к антигенам H. pylori, определение наличия антигенов H. pylori в кале, а также уреазный дыхательный тест, состоящий в том, что пациент выпивает раствор меченной углеродом 14C- или 13C мочевины, которую бактерия расщепляет с образованием, соответственно, 14C- или 13C-диоксида углерода, которую затем обнаруживают в выдыхаемом воздухе при помощи масс-спектрометрии или диодной лазерной спектроскопии.
Существуют также уреазные дыхательные тесты, основанные на определении концентрации аммиака в выдыхаемом воздухе. Данные методы предполагают приём пациентом мочевины нормального изотопного состава и последующее измерение концентрации аммиака с помощью газоанализатора. К достоинствам метода можно отнести невысокую стоимость обследования, скорость получения результатов, высокую чувствительность (96 %), значительно меньшую стоимость оборудования по сравнению с масс-спектрографами.
Инвазивным методом является взятие биопсии слизистой оболочки желудка. Полученную ткань можно подвергнуть быстрому тестированию на наличие уреазы и антигенов H. pylori, гистологическому исследованию, а также культуральному исследованию с выделением возбудителя на искусственных питательных средах.
Первым методом, который стали использовать для диагностики геликобактерной инфекции, является гистологический метод. Материалом исследования являются клетки тканей, полученных с помощью биопсии, производимой во время эндоскопического обследования желудка и двенадцатиперстной кишки. Специфичность гистологического метода может достигать 100%, а чувствительность — 91-93%, ввиду того, что бактерии неравномерно распределены по слизистой оболочке желудка: взятие производится из мест с максимально выраженной гиперемией и отёком, при этом взятие из дна язв и эрозий, а также из их краев, является ошибкой, поскольку в них нет эпителиальных клеток, необходимых для колонизации бактерий. Кроме того, приём антибиотиков и ингибиторов протонной помпы может трансформировать бактерии из спиралевидной формы в кокковую, которую невозможно выявить с помощью обычной микроскопии.
Анализ кала на ДНК H. pylori — Выявление H. pylori, в ходе которого с помощью метода полимеразной цепной реакции в реальном времени (РТ-ПЦР) определяется генетический материал (ДНК) микроорганизма в образце кала. Тест очень чувствителен к качеству исследуемого материала, что может приводить к ложноотрицательным результатам, из-за того, что исследуемый кал может содержать вещества, подавляющие ПЦР: термолабильные белки, гликолипиды, ДНК других бактерий, сложные полисахариды (остатки растительной пищи), внеклеточные полисахариды других бактерий, кровь, желчь, избыток неорганических солей, и т. п. Чувствительность и специфичность этого метода исследования примерно такая же, как и у других методов. Недостаток этого теста — его неудобно использовать для контроля проведенного лечения, так как следы ДНК остаются в кале ещё минимум 12 недель после успешно проведённой антихеликобактерной терапии. Следы ДНК выявляются, в том числе, благодаря наличию кокковых форм бактерии, которые, со временем, начинают снижаться и полностью исчезают на 8-12 неделе.
Анализа кала на антиген H. pylori (HpSA-test) — Одностадийный иммунохроматографический метод. Может давать ложноотрицательные результаты, вызванные низкой колонизацией бактерий в желудке, что приводит к низкой концентрации антигенов H. pylori в фекалиях и неспособности реагировать в тесте. Причинами ложноотрицательных результатов также могут являться неравномерное распределение антигена в каловых массах, разрушение антигена при замедлении эвакуации каловых масс (запоры), желудочно-кишечное кровотечение. Диагностическая точность HpSA-теста, особенно чувствительность, снижается при кровотечении из верхних отделов желудочно-кишечного тракта, приеме ингибиторов протонной помпы (антацидов) в течение 2-х недель, антибактериальных препаратов в течение последнего месяца, наличия атрофии и метаплазии желудочного эпителия, а отрицательный результат теста должен подтверждаться дальнейшими диагностическими методами.
Анализ крови на антитела (IgG, IgA) — Выявление иммуноглобулинов класса G и A к H. pylori в сыворотке крови. Может давать ложноотрицательные результаты у пациентов со слабым иммунным ответом, ранней стадией инфицирования. Диагностическая точность варьируется в зависимости от продолжительности воздействия бактерии, перекрёстной антигенности с другими антигенно-родственными бактериями, степени гастрита и обсеменённости. Кроме того, антитела сохраняются долгое время после успешного лечения, и использовать этот метод для проверки успешности лечения затруднительно. Однако, поскольку инфекция H. Pylori является хронической и ее спонтанный клиренс (полное и окончательное самоизлечение лишь силами организма) невозможен, то положительные тесты на антитела у нелеченых пациентов указывают на наличие текущей инфекции. Между тем, после успешного лечения, титр антител, со временем, снижается. Достоинством этого метода является то, что анализ крови на антитела можно делать во время приёма антибиотиков.
На базе ГБУЗ РБ Белебеевская РКБ было проведено исследование/анкетирование (Приложение 2) с 20 респондентами, взятых из опросника РФ при ЯБЖ и вот его результаты:
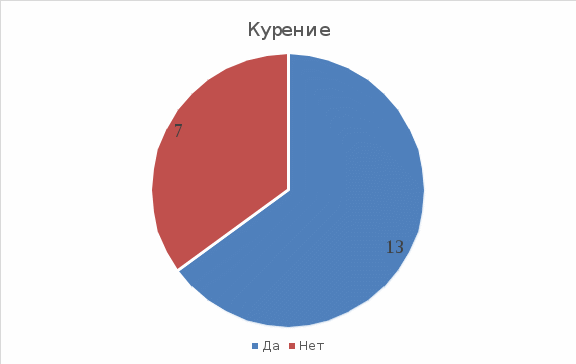
Рис 1: 13 из 20 (65%) курят, 7 из 20 (35%) – не курят
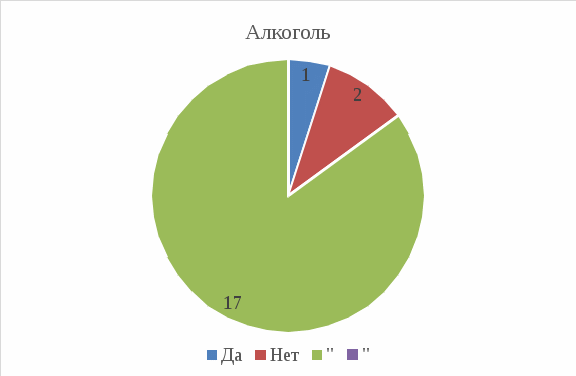
Рис 2: 1 из 20 (5%) употребляет регулярно, 2 из 20 (10%) –не употребляют вообще, 17 из 20 (85%) – употребляют средне, «как и все»
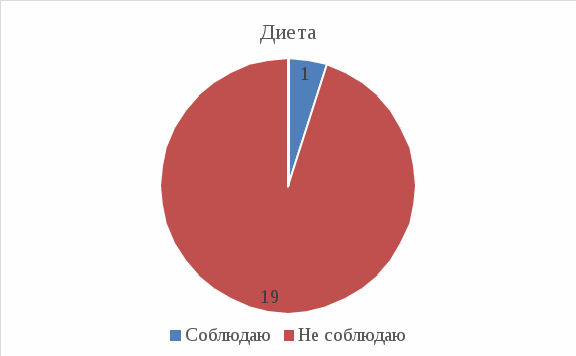
Рис. 3: 1 из 20 (5%) соблюдает диету строго, 19 из 20 (95%) – вообще не соблюдают
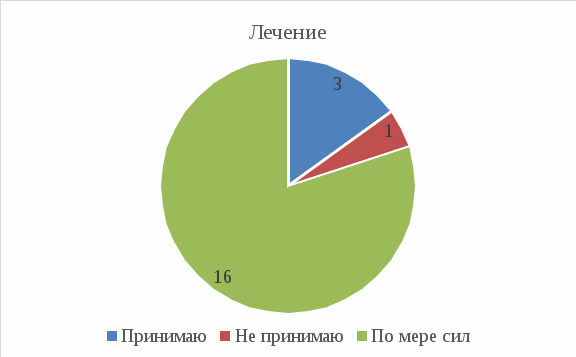
Рис 4: 1 из 20 (5%) не принимает лечение, 3 из 20 (15%) принимает регулярно, 16 из 20 (80%) – пустили на самотёк, принимают лечение «при случае»
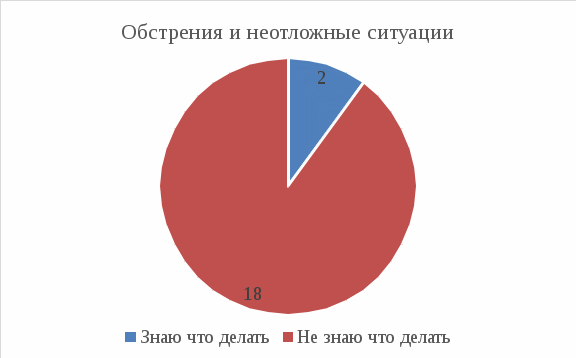
Рис 5: 2 из 20 (10%) знают, что делать при экстренных ситуациях при ЯБЖ и 12ПК, 18 из 20 (90%) – не знают
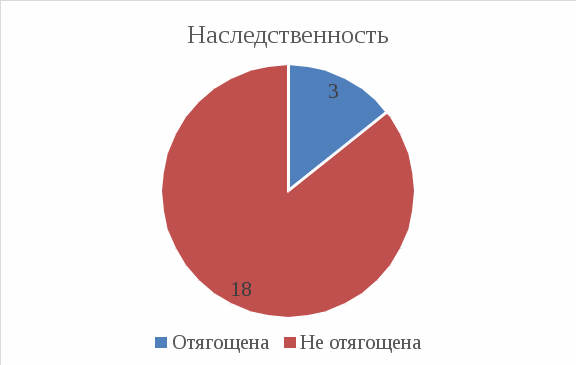
Рис 6: у 3 из 20 (15%) наследственность отягощена, у 17 из 20 (85%) – с наследственность по фактору ЯБЖ проблем нет
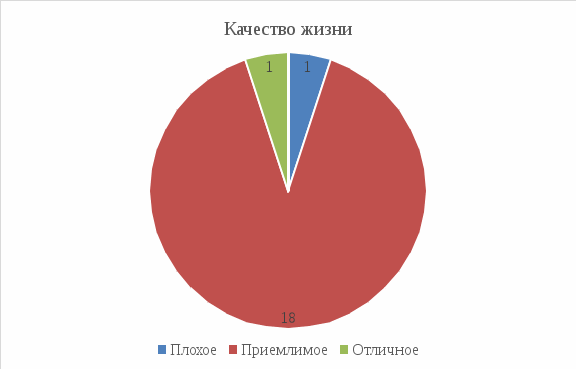
Рис 7: 1 из 20 (5%) ЯБЖ не мешает жить вообще, 1 из 20 (5%) мешает жить, 18 из 20 (90%) – замечают проявления болезни, но они не критичны.
Вывод: подавляющее большинство пациентов не ознакомлено с профилактикой, диетическим питанием, правилом приёма ЛС, вредными факторами -> необходимо повышать грамотность населения за счёт их информарования и обучения медсестрами и врачами, так же необходим патронаж!
Пациенты же, знающие о лечении, профилактике, диете, фаторах риска – порсто не соблюдают режим лечения, нанося вред себе и окружающим! Нужно с ними проводить патронаж и постоянно напоминать о том, что им следует делать и на что поставить акценты в лечении язв желудка и двенадцатипёрстной кишки.
Видимо, такая ситуация сложилась в силу того, что 90 – 95% опрошенных не «чувствуют» болезни, вдобавок режим лечения выматывает человека морально. Тут следует попросит контроля и помощи (моральной в том числе) со стороны рродных и близких. Их следует тоже обучить и провести медсестре (или врачу) с ними беседы.
2.2. Работа медицинской сестры с пациентами при язвенной болезни
Язвенная болезнь - хроническое, циклическое,
рецидивирующее заболевание, при котором образуются язвы, как результат нарушения соотношения факторов агрессии с факторами защиты.
Места локализации язвы: малая кривизна и пилорический отдел желудка, луковица двенадцатиперстной кишки.
Факторы агрессии:
- повышенная продукция соляной кислоты и пепсина (кислотно-пептический фактор);
- заброс желчных кислот в желудок;
- воздействие грамотрицательным микробом Helicobacter pylori;
- нарушение моторики и кровообращения.
Факторы защиты:
- слизистый барьер;
- тормозной механизм кислотопродукции, т. е. цепь гуморальных рефлексов, которые обеспечивают торможение выделения соляной кислоты в момент, когда пищеварение в желудке заканчивается:
- пристеночная секреция бикарбонатов;
- нормальная микроциркуляция.
Заболевание начинается, когда происходит нарушение соотношения факторов агрессии и защиты, причем снижение факторов защиты играет ведущую роль.
Факторы риска при язвенной болезни:
Наследственная предрасположенность (так как факторы агрессии и факторы защиты определены генетически).
Группа крови 0.
Нервно-психические перегрузки.
Вредные привычки (курение, злоупотребление алкоголем).
Нерациональное питание.
Длительный прием нестероидных противовоспалительных препаратов (аспирин, гормоны коры надпочечников).
Предшествующий хронический гастрит типа В.
Основными симптомами язвенной болезни любой локализации являются боль, изжога, запоры.
Сестринский процесс при язвенной болезни:
Проблемы пациента:
А. Существующие (настоящие):
Боли в животе.
Изжога.
Тошнота.
Рвота.
Запоры.
Слабость.
Потеря массы тела.
Необходимость длительно соблюдать диету.
Необходимость отказа от курения и приема алкоголя.
Необходимость длительного приема лекарственных препаратов.
Недостаток информации о заболевании.
Страх развития осложнений.
Недостаток знаний диетотерапии.
Страх перед возможностью оперативного лечения.
Б. Потенциальные:
Кровотечение.
Прободение язвы.
Развитие стеноза привратника.
Смена профессиональной деятельности, места работы.
Сбор информации при первичном обследовании:
Расспрос пациента о:
Болевом синдроме (причина его появления, локализация, характер боли, связь с приемом пиши, чем купируется боль).
Изжоге (с приемом какой пищи связывает ее появление, что помогает ее уменьшить или устранить).
Запорах (частота опорожнения кишечника, характер, цвет каловых масс, справляется ли самостоятельно с этой проблемой или принимает слабительные средства, применяет очистительную клизму).
Длительности заболевания, частоте обострений. Наличии в анамнезе осложнений (кровотечения, перфорация). Наличии язвенной болезни у ближайших родственников. Группе крови пациента.
Особенностях и режиме питания пациента (употребление острой, соленой пиши, соусов, специй и пр.). Соблюдении диеты и режима питания. Вредных привычках (курении, употреблении алкоголя). Профессиональной деятельности, характере работы. Перенесенных заболеваниях (хронический гастрит типа В). Наблюдении гастроэнтерологом.
Регулярности обследования (в частности, дата последней ФГДС.). Приеме лекарственных препаратов (какие лекарства принимает, омепразол, париет, гастроцепин, атропин, антацидные средства и пр. - дозы, регулярность их приема, переносимость).
Жалобах в момент осмотра.
Б. Осмотр пациента:
Цвет кожных покровов и видимых слизистых. Масса тела пациента.
Определение пульса и артериального давления.
Цвет, влажность языка, выраженность сосочков, наличие налета на языке.
Состояние зубов, наличие зубных протезов.
Поверхностная пальпация живота.
Сестринские вмешательства, включая работу с семьей пациента:
1. Провести беседу с пациентом и его близкими о необходимости строго соблюдать диету № 1 в определенной последовательности: начиная с диеты № 1 а на 10 -12 дней, затем диета № 16 на срок также 10-12 дней с последующим переходом на диету № 1.
2. Рекомендовать соблюдение полупостельного режима в течение 2-3 нед. Затем, при благоприятном течении заболевания, постепенное расширение режима.
3. Убедить пациента в необходимости отказа от курения и употребления алкоголя.
4. Информировать пациента о медикаментозном лечении язвенной болезни (лекарственных препаратах, лозах, правилах их приема, побочных эффектах, переносимости).
5. Убедить пациента в необходимости регулярного приема назначенных лекарственных препаратов, контролировать их прием.
6. Осуществлять контроль за пищевыми/питьевыми передачами пациенту родственниками и близкими.
7. Оказывать помощь при рвоте (повернуть голову набок, предоставить почкообразный тазик и полотенце).
8. Постоянно контролировать соблюдение пациентом диеты, режима питания и полупостельного режима.
9. Контролировать массу тела пациента.
10. Рекомендовать при запорах употребление не менее 1,5 л жидкости в сутки, включать в пищевой рацион продукты, вызывающие послабляющий эффект и входящие в диету № 1.
11. Объяснить пациенту и родственникам, что нормализация функции кишечника наступает при лечении основного заболевания.
ГЛАВА II. ПРАКТИЧЕСКАЯ ОЦЕНКА ДЕЯТЕЛЬНОСТИ МЕДБРАТА ПРИ ЯЗВЕННОЙ БОЛЕЗНИ НА БАЗЕ ГБУЗ РБ Белебеевская ЦРБ
2.1. Задачи, методы и организация исследования, исследование + анкетирование
Диагностика геликобактерной инфекции обычно производится путём опроса больного на наличие диспептических жалоб и симптомов и затем выполнения тестов, подтверждающих или опровергающих наличие инфекции.
Неинвазивные (не требующие эндоскопии) тесты на наличие геликобактерной инфекции включают определение титра антител в крови к антигенам H. pylori, определение наличия антигенов H. pylori в кале, а также уреазный дыхательный тест, состоящий в том, что пациент выпивает раствор меченной углеродом 14C- или 13C мочевины, которую бактерия расщепляет с образованием, соответственно, 14C- или 13C-диоксида углерода, которую затем обнаруживают в выдыхаемом воздухе при помощи масс-спектрометрии или диодной лазерной спектроскопии.
Существуют также уреазные дыхательные тесты, основанные на определении концентрации аммиака в выдыхаемом воздухе. Данные методы предполагают приём пациентом мочевины нормального изотопного состава и последующее измерение концентрации аммиака с помощью газоанализатора. К достоинствам метода можно отнести невысокую стоимость обследования, скорость получения результатов, высокую чувствительность (96 %), значительно меньшую стоимость оборудования по сравнению с масс-спектрографами.
Инвазивным методом является взятие биопсии слизистой оболочки желудка. Полученную ткань можно подвергнуть быстрому тестированию на наличие уреазы и антигенов H. pylori, гистологическому исследованию, а также культуральному исследованию с выделением возбудителя на искусственных питательных средах.
Гистологический метод
Первым методом, который стали использовать для диагностики геликобактерной инфекции, является гистологический метод. Материалом исследования являются клетки тканей, полученных с помощью биопсии, производимой во время эндоскопического обследования желудка и двенадцатиперстной кишки. Специфичность гистологического метода может достигать 100%, а чувствительность — 91-93%, ввиду того, что бактерии неравномерно распределены по слизистой оболочке желудка: взятие производится из мест с максимально выраженной гиперемией и отёком, при этом взятие из дна язв и эрозий, а также из их краев, является ошибкой, поскольку в них нет эпителиальных клеток, необходимых для колонизации бактерий. Кроме того, приём антибиотиков и ингибиторов протонной помпы может трансформировать бактерии из спиралевидной формы в кокковую, которую невозможно выявить с помощью обычной микроскопии.
Неинвазивные и малоинвазивные методы диагностики
Анализ кала на ДНК H. pylori — Выявление H. pylori, в ходе которого с помощью метода полимеразной цепной реакции в реальном времени (РТ-ПЦР) определяется генетический материал (ДНК) микроорганизма в образце кала. Тест очень чувствителен к качеству исследуемого материала, что может приводить к ложноотрицательным результатам, из-за того, что исследуемый кал может содержать вещества, подавляющие ПЦР: термолабильные белки, гликолипиды, ДНК других бактерий, сложные полисахариды (остатки растительной пищи), внеклеточные полисахариды других бактерий, кровь, желчь, избыток неорганических солей, и т. п. Чувствительность и специфичность этого метода исследования примерно такая же, как и у других методов. Недостаток этого теста — его неудобно использовать для контроля проведенного лечения, так как следы ДНК остаются в кале ещё минимум 12 недель после успешно проведённой антихеликобактерной терапии. Следы ДНК выявляются, в том числе, благодаря наличию кокковых форм бактерии, которые, со временем, начинают снижаться и полностью исчезают на 8-12 неделе.
Анализа кала на антиген H. pylori (HpSA-test) — Одностадийный иммунохроматографический метод. Может давать ложноотрицательные результаты, вызванные низкой колонизацией бактерий в желудке, что приводит к низкой концентрации антигенов H. pylori в фекалиях и неспособности реагировать в тесте. Причинами ложноотрицательных результатов также могут являться неравномерное распределение антигена в каловых массах, разрушение антигена при замедлении эвакуации каловых масс (запоры), желудочно-кишечное кровотечение. Диагностическая точность HpSA-теста, особенно чувствительность, снижается при кровотечении из верхних отделов желудочно-кишечного тракта, приеме ингибиторов протонной помпы (антацидов) в течение 2-х недель, антибактериальных препаратов в течение последнего месяца, наличия атрофии и метаплазии желудочного эпителия, а отрицательный результат теста должен подтверждаться дальнейшими диагностическими методами.
Анализ крови на антитела (IgG, IgA) — Выявление иммуноглобулинов класса G и A к H. pylori в сыворотке крови. Может давать ложноотрицательные результаты у пациентов со слабым иммунным ответом, ранней стадией инфицирования. Диагностическая точность варьируется в зависимости от продолжительности воздействия бактерии, перекрёстной антигенности с другими антигенно-родственными бактериями, степени гастрита и обсеменённости. Кроме того, антитела сохраняются долгое время после успешного лечения, и использовать этот метод для проверки успешности лечения затруднительно. Однако, поскольку инфекция H. Pylori является хронической и ее спонтанный клиренс (полное и окончательное самоизлечение лишь силами организма) невозможен, то положительные тесты на антитела у нелеченых пациентов указывают на наличие текущей инфекции. Между тем, после успешного лечения, титр антител, со временем, снижается. Достоинством этого метода является то, что анализ крови на антитела можно делать во время приёма антибиотиков.
На базе ГБУЗ РБ Белебеевская РКБ было проведено исследование/анкетирование (Приложение 2) с 20 респондентами, взятых из опросника РФ при ЯБЖ и вот его результаты:

Рис 1: 13 из 20 (65%) курят, 7 из 20 (35%) – не курят

Рис 2: 1 из 20 (5%) употребляет регулярно, 2 из 20 (10%) –не употребляют вообще, 17 из 20 (85%) – употребляют средне, «как и все»

Рис. 3: 1 из 20 (5%) соблюдает диету строго, 19 из 20 (95%) – вообще не соблюдают

Рис 4: 1 из 20 (5%) не принимает лечение, 3 из 20 (15%) принимает регулярно, 16 из 20 (80%) – пустили на самотёк, принимают лечение «при случае»

Рис 5: 2 из 20 (10%) знают, что делать при экстренных ситуациях при ЯБЖ и 12ПК, 18 из 20 (90%) – не знают

Рис 6: у 3 из 20 (15%) наследственность отягощена, у 17 из 20 (85%) – с наследственность по фактору ЯБЖ проблем нет

Рис 7: 1 из 20 (5%) ЯБЖ не мешает жить вообще, 1 из 20 (5%) мешает жить, 18 из 20 (90%) – замечают проявления болезни, но они не критичны.
Вывод: подавляющее большинство пациентов не ознакомлено с профилактикой, диетическим питанием, правилом приёма ЛС, вредными факторами -> необходимо повышать грамотность населения за счёт их информарования и обучения медсестрами и врачами, так же необходим патронаж!
Пациенты же, знающие о лечении, профилактике, диете, фаторах риска – порсто не соблюдают режим лечения, нанося вред себе и окружающим! Нужно с ними проводить патронаж и постоянно напоминать о том, что им следует делать и на что поставить акценты в лечении язв желудка и двенадцатипёрстной кишки.
Видимо, такая ситуация сложилась в силу того, что 90 – 95% опрошенных не «чувствуют» болезни, вдобавок режим лечения выматывает человека морально. Тут следует попросит контроля и помощи (моральной в том числе) со стороны рродных и близких. Их следует тоже обучить и провести медсестре (или врачу) с ними беседы.
2.2. Работа медицинской сестры с пациентами при язвенной болезни
Язвенная болезнь - хроническое, циклическое,
рецидивирующее заболевание, при котором образуются язвы, как результат нарушения соотношения факторов агрессии с факторами защиты.
Места локализации язвы: малая кривизна и пилорический отдел желудка, луковица двенадцатиперстной кишки.
Факторы агрессии:
- повышенная продукция соляной кислоты и пепсина (кислотно-пептический фактор);
- заброс желчных кислот в желудок;
- воздействие грамотрицательным микробом Helicobacter pylori;
- нарушение моторики и кровообращения.
Факторы защиты:
- слизистый барьер;
- тормозной механизм кислотопродукции, т. е. цепь гуморальных рефлексов, которые обеспечивают торможение выделения соляной кислоты в момент, когда пищеварение в желудке заканчивается:
- пристеночная секреция бикарбонатов;
- нормальная микроциркуляция.
Заболевание начинается, когда происходит нарушение соотношения факторов агрессии и защиты, причем снижение факторов защиты играет ведущую роль.
Факторы риска при язвенной болезни:
Наследственная предрасположенность (так как факторы агрессии и факторы защиты определены генетически).
Группа крови 0.
Нервно-психические перегрузки.
Вредные привычки (курение, злоупотребление алкоголем).
Нерациональное питание.
Длительный прием нестероидных противовоспалительных препаратов (аспирин, гормоны коры надпочечников).
Предшествующий хронический гастрит типа В.
Основными симптомами язвенной болезни любой локализации являются боль, изжога, запоры.
Сестринский процесс при язвенной болезни:
Проблемы пациента:
А. Существующие (настоящие):
Боли в животе.
Изжога.
Тошнота.
Рвота.
Запоры.
Слабость.
Потеря массы тела.
Необходимость длительно соблюдать диету.
Необходимость отказа от курения и приема алкоголя.
Необходимость длительного приема лекарственных препаратов.
Недостаток информации о заболевании.
Страх развития осложнений.
Недостаток знаний диетотерапии.
Страх перед возможностью оперативного лечения.
Б. Потенциальные:
Кровотечение.
Прободение язвы.
Развитие стеноза привратника.
Смена профессиональной деятельности, места работы.
Сбор информации при первичном обследовании:
Расспрос пациента о:
Болевом синдроме (причина его появления, локализация, характер боли, связь с приемом пиши, чем купируется боль).
Изжоге (с приемом какой пищи связывает ее появление, что помогает ее уменьшить или устранить).
Запорах (частота опорожнения кишечника, характер, цвет каловых масс, справляется ли самостоятельно с этой проблемой или принимает слабительные средства, применяет очистительную клизму).
Длительности заболевания, частоте обострений. Наличии в анамнезе осложнений (кровотечения, перфорация). Наличии язвенной болезни у ближайших родственников. Группе крови пациента.
Особенностях и режиме питания пациента (употребление острой, соленой пиши, соусов, специй и пр.). Соблюдении диеты и режима питания. Вредных привычках (курении, употреблении алкоголя). Профессиональной деятельности, характере работы. Перенесенных заболеваниях (хронический гастрит типа В). Наблюдении гастроэнтерологом.
Регулярности обследования (в частности, дата последней ФГДС.). Приеме лекарственных препаратов (какие лекарства принимает, омепразол, париет, гастроцепин, атропин, антацидные средства и пр. - дозы, регулярность их приема, переносимость).
Жалобах в момент осмотра.
Б. Осмотр пациента:
Цвет кожных покровов и видимых слизистых. Масса тела пациента.
Определение пульса и артериального давления.
Цвет, влажность языка, выраженность сосочков, наличие налета на языке.
Состояние зубов, наличие зубных протезов.
Поверхностная пальпация живота.
Сестринские вмешательства, включая работу с семьей пациента:
1. Провести беседу с пациентом и его близкими о необходимости строго соблюдать диету № 1 в определенной последовательности: начиная с диеты № 1 а на 10 -12 дней, затем диета № 16 на срок также 10-12 дней с последующим переходом на диету № 1.
2. Рекомендовать соблюдение полупостельного режима в течение 2-3 нед. Затем, при благоприятном течении заболевания, постепенное расширение режима.
3. Убедить пациента в необходимости отказа от курения и употребления алкоголя.
4. Информировать пациента о медикаментозном лечении язвенной болезни (лекарственных препаратах, лозах, правилах их приема, побочных эффектах, переносимости).
5. Убедить пациента в необходимости регулярного приема назначенных лекарственных препаратов, контролировать их прием.
6. Осуществлять контроль за пищевыми/питьевыми передачами пациенту родственниками и близкими.
7. Оказывать помощь при рвоте (повернуть голову набок, предоставить почкообразный тазик и полотенце).
8. Постоянно контролировать соблюдение пациентом диеты, режима питания и полупостельного режима.
9. Контролировать массу тела пациента.
10. Рекомендовать при запорах употребление не менее 1,5 л жидкости в сутки, включать в пищевой рацион продукты, вызывающие послабляющий эффект и входящие в диету № 1.
11. Объяснить пациенту и родственникам, что нормализация функции кишечника наступает при лечении основного заболевания.