Добавлен: 12.01.2024
Просмотров: 146
Скачиваний: 11
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
-
Скрытый синдром WPW устанавливается, если на фоне синусового ритма у пациента отсутствуют признаки предвозбуждения желудочков (интервал PQ имеет нормальное значение, нет признаков ∆-волны), тем не менее имеется тахикардия (АВРТ с ретроградным проведением по ДПЖС). -
Множественный синдром WPW устанавливается, если верифицируются 2 и более ДПЖС, которые участвуют в поддержании re-entry при АВРТ. -
Интермиттирующий синдром WPW характеризуется преходящими признаками предвозбуждения желудочков на фоне синусового ритма и верифицированной АВРТ. -
Феномен WPW. Несмотря на наличие дельта волны на ЭКГ, у некоторых пациентов возможно отсутствие аритмии. В этом случае ставится диагноз феномен WPW (а не синдром WPW).
Только у одной трети бессимптомных пациентов в возрасте моложе 40 лет, у которых имеет место синдром предвозбуждения желудочков (дельта волна) на ЭКГ, в конечном итоге появлялись симптомы аритмии. В то же время ни у одного из пациентов с синдромом предвозбуждения желудочков, впервые выявленном в возрасте после 40 лет, аритмия не развивалась.
Большинство бессимптомных пациентов имеют благоприятный прогноз; остановка сердца редко является первым проявлением заболевания. Необходимость проведения эндо-ЭФИ и РЧА у данной группы пациентов вызывает споры.
Классификация синдрома Вольфа-Паркинсона-Уайта (WPW): типы А и В
-
Тип А синдрома Вольфа-Паркинсона-Уайта (WPW)
При синдроме Вольфа-Паркинсона-Уайта (WPW) типа А дельта-волна в отведениях V1 и V2 положительная (см. рис. 14.2).
Комплекс QRS при типе А имеет конфигурацию, характерную для блокады ПНПГ. Так, часто отмечается М-образное расщепление комплекса QRS в виде rsR' или R с дельта-волной в отведении V1. Иногда комплекс QRS принимает конфигурацию, характерную для гипертрофии ПЖ. В отведении V1 отмечается только широкий зубец R с дельта-волной. Гольцманн называет изменения типа А положительными стернальными.
В целом ЭКГ при типе А часто напоминает полную блокаду ПНПГ или выраженную гипертрофию ПЖ, что может стать причиной ошибочного диагноза.
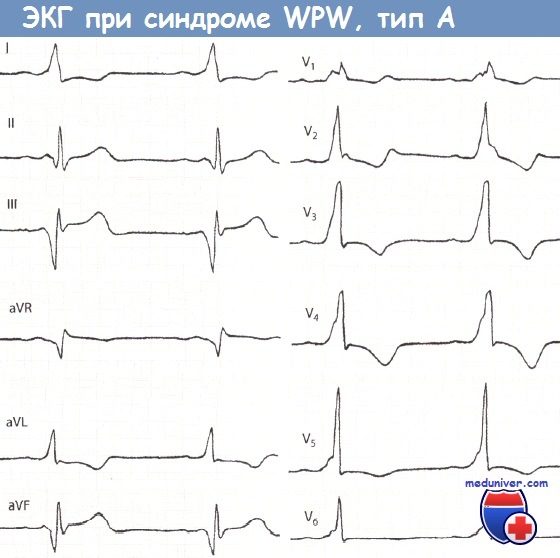
Синдром WPW, тип А. Больной 28 лет с пароксизмальной тахикардией в анамнезе. Интервал PQ укорочен и равен 0,11 с. Положительная дельта-волна в отведениях I, aVL, V,-V6. Маленький зубец Q во II отведении, большой зубец Q в отведениях III и aVF. Комплекс QRS уширен и деформирован, как при блокаде ПНПГ, напоминая в отведении V1 букву «М». Высокий зубец R в отведении V5. Явное нарушение возбудимости миокарда.
-
Тип В синдрома Вольфа-Паркинсона-Уайта (WPW)
Дельта-волна в отведениях V1 и V2 бывает преимущественно или полностью отрицательной, что проявляется широким и глубоким зубцом Q или зубцом rS. Фактически в указанных отведениях отмечается либо отсутствие зубца R, либо этот зубец маленький. Дельта-волна в левых грудных отведениях V5 и V6 положительная. Часто в этих отведениях регистрируется высокий зубец R.
Из-за отрицательной дельта-волны в отведениях V1 и V2 изменения типа В по Гольцманну называются отрицательными стернальными.
В целом ЭКГ при типе В напоминает полную блокаду ЛНПГ или выраженную гипертрофию ЛЖ.
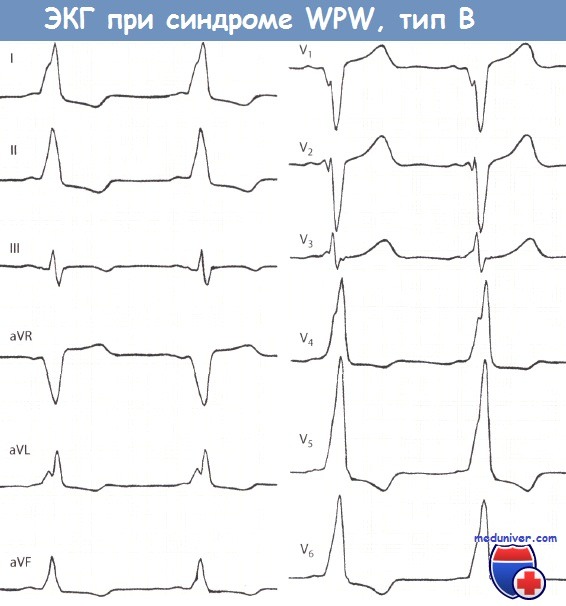
Синдром Вольфа-Паркинсона-Уайта (WPW), тип В. Больной 44 лет. Интервал PQ укорочен и равен 0,10 с. В отведении V1 регистрируется большая отрицательная дельта-волна. Дельта-волна в отведениях I, II, aVL, aVF и V3 положительная. Комплекс QRS уширен и равен 0,13 с. В отведении V1 регистрируется глубокий и уширенный зубец Q, в отведениях V4-V6 - высокий зубец R. Нарушено восстановление возбудимости миокарда. Часто устанавливаемые ошибочные диагнозы: ИМ передней стенки (в связи с большим зубцом Q в отведении V1); блокада ЛНПГ (в связи с уширенным комплексом QRS, большим зубцом Q в отведении V1 и нарушением восстановления возбудимости миокарда); гипертрофия ЛЖ (в связи с высоким зубцом R и депрессией сегмента ST и отрицательным зубцом Т в отведении V5).
Диагностика синдрома WPW
Электрокардиография (ЭКГ) в 12 отведениях позволяет диагностировать синдром WPW.
ЭКГ проявления вне приступа тахиаритмии зависят от характера антеградного проведения по ДПЖС.
При синдроме WPW во время синусового ритма на ЭКГ могут регистрироваться:
1. Более быстрое распространение импульса через дополнительный проводящий путь (ДПЖС) приводит к более раннему возбуждению части желудочков – возникает Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS. Этот вариант ЭКГ соответствует манифестирующей форме синдрома WPW, ДПЖС функционируют антеградно и характеризуется постоянным наличием Δ-волны на фоне синусового ритма.
2. Признаки предвозбуждения желудочков на фоне синусового ритма (Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS) могут носить преходящий характер. Чередование ЭКГ с Δ волной и ЭКГ без каких-либо изменений соответствует интермиттирующей форме синдрома WPW.
3. При нормальном синусовом ритме на ЭКГ не выявляется каких-либо изменений. Скрытые ДПЖС не функционируют в антеградном направлении, даже при проведении стимуляции вблизи от места их предсердного проникновения. Диагностика основывается на верификации эпизодов тахикардии АВРТ.
ЭхоКГ
Трансторакальную ЭхоКГ выполняют у пациентов с синдромом WPW с целью исключения врожденных аномалий и пороков развития сердца (синдром соедини-тельнотканной дисплазии, пролапс митрального клапана, дефект межпредсердной и межжелудочковой перегородки, тетрада Фалло, Аномалия Эбштейна).
Электрофизиологическое исследование (ЭФИ)
Перед катетерной абляцией ДПЖС выполняется ЭФИ, целью которого является подтверждение наличия дополнительного пути, определение его электрофизиологических характеристик и роли в формировании тахиаритмии. После определения локализации дополнительного пути выполняется РЧА ДПЖС с использованием управляемого абляционного катетера.
Лечение приступа тахиаритмии при синдроме WPW
Начальная помощь при эпизоде ортодромной АВРТ состоит из вагусных приемов.
Вагусные пробы: проба Вальсальвы (натуживание на высоте вдоха), массаж каротидного синуса (односторонне нажатие в области сонного треугольника продолжительностью не более 10 с), кашлевой и рвотный рефлексы, обкладывание лица кусочками льда. Эффективность вагусных проб при наджелудочковой тахикардии достигает 50%.
Если известно, что у пациента имеется синдром WPW, врач может предпочесть не использовать аденозин, поскольку он способен индуцировать ФП. Вместо этого можно использовать в/в пропафенон или прокаинамид.
В качестве альтернативы возможно выполнить сразу наружную электрическую кардиоверсию. При гемодинамически значимой симптоматики на фоне АВРТ (синкопэ, пресинкопэ, стенокардия, гипотензия, нарастание признаков сердечной
недостаточности) показана незамедлительная наружной электрическая кардиоверсия (100 Дж). Если не имеется ассоциированных факторов риска системной эмболизации электрическая кардиоверсия не требует антикоагуляции.
У пациентов при тахикардии с синдромом WPW не следует использовать препараты, действующие на АВ-узел! Использование β-адреноблокаторов, блокаторов кальциевых каналов и сердечных гликозидов противопоказано из-за того, что они замедляют проведение по АВУ и не влияют на проведение по ДПЖС антероградное или даже усиливают его. В конечном итоге это является потенциально опасным в отношении трансформации АВРТ в желудочковую тахикардию и/или ФЖ.
Лечение синдромa WPW
Методом выбора в профилактике рецидивов тахикардии у пациентов с WPW является катетерная абляция.
До проведения указанной процедуры или в случаях отказа от проведения операции могут использоваться препараты IC класса (флекаинид и пропафенон), амиодарон, соталол. На фоне их приема у 35% пациентов в течение года АВРТ не рецидивирует.
Медикаментозная терапия данной патологии не всегда может помочь этим больным, кроме того, резистентность к антиаритмическим препаратам развивается у 56—70% пациентов с синдромом WPW в течение 1—5 лет после начала терапии.
РЧА ДПЖС
Эпоха интервенционного устранения ДПЖС началась в 1982 году.
В большинстве наблюдений первичная эффективность катетерной абляции ДПЖС составила приблизительно 95%. Эффективность при катетерной абляции ДПЖС, локализованных в боковой стенке левого желудочка, немного выше, чем при катетерной абляции дополнительных путей другой локализации. Рецидивы проведения по ДПЖС возникают приблизительно в 5% случаев, что связано с уменьшением отека и воспалительных изменений, обусловленных повреждающим действием РЧ энергии. Повторная РЧА, как правило, полностью устраняет проведение по ДПЖС.
Осложнения при проведении эндо-ЭФИ и РЧА дополнительных путей можно разделить на 4 группы:
1) осложнения, обусловленные лучевой нагрузкой;
2) осложнения, связанные с пункцией и катетеризацией сосудов (гематома, тромбоз глубоких вен, перфорация артерий, артериовенозная фистула, пневмоторакс);
3) осложнения при катетерных манипуляциях (повреждение клапанов сердца, микроэмболия, перфорация коронарного синуса или стенки миокарда, диссекция коронарных артерий, тромбоз);
4) осложнения, обусловленные РЧ воздействием (артериовентрикулярная блокада, перфорация миокарда, спазм или окклюзия коронарных артерий, транзиторное нарушение мозгового кровообращения, цереброваскулярные осложнения).
Летальность, связанная с процедурой абляции дополнительных путей, не превышает 0,2%.
Более «частыми» серьезными осложнениями являются полная АВ блокада и тампонада сердца. Частота возникновения необратимой полной АВ блокады колеблется от 0,17% до 1,0%. Частота тампонады сердца варьирует от 0,13% до 1,1%.
Список использованной литературы
1.Карпман В.Л. Кровообращение и физическая работоспособность у спортсменов с синдромом вольф-паркинсон-уайт'а / Карпман В.Л., Степанова С.В. // Юбилейный сборник трудов ученых РГАФК, посвященный 80-летию академии. – М., 1998. – Т. 5. – С. 176–178