ВУЗ: Казахский национальный медицинский университет им. С.Д. Асфендиярова
Категория: Методичка
Дисциплина: Медицина
Добавлен: 03.02.2019
Просмотров: 569
Скачиваний: 4
|
С.Ж.АСФЕНДИЯРОВ АТЫНДАҒЫ ҚАЗАҚ ҰЛТТЫҚ МЕДИЦИНА УНИВЕРСИТЕТІ |
|
КАЗАХСКИЙ НАЦИОНАЛЬНЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ ИМЕНИ С.Д.АСФЕНДИЯРОВА |
|
КАФЕДРАФТИЗИОПУЛЬМОНОЛОГИИ ИТОГОВЫЙ контроль для ИНТЕРНОВ ПЕДИАТРОВ |
||
Итоговый контроль для интернов педиатров
Сценарий медицинской симуляции
Клинический случай: «Первичный туберкулезный комплекс верхней доли правого легкого, фаза инфильтрации МБТ(-)».
Ситуация: Вы - врач педиатр городской поликлиники. На приеме пациент в возрасте 13 лет, обратился за медицинской помощью.
-
Соберите анамнез и проведите осмотр пациента.
-
Проведите интерпретацию данных клинико-лабораторных, инструментальных методов исследования.
-
Сформулируйте предварительный диагноз согласно клинической классификации и случаев заболевания.
-
Определите тактику ведения и план лечения больного.
Конечный результат:
-
результаты опроса и физикального обследования больного первичным туберкулезным комплексом;
-
интерпретация данных лабораторно-инструментального обследования: общего анализа крови и мочи; биохимического анализа, туберкулиновой пробы Манту и Диаскинтеста, исследования мокроты на микобактерии туберкулеза (МБТ): бактериоскопия, G-xpert, результата обзорной рентгенограммы органов грудной клетки;
-
тактика ведения и план лечения пациента с первичным туберкулезным комплексом верхней доли правого легкого.
Оценочный лист (чек-лист)
-
По клиническому случаю «Первичный туберкулезный комплекс».
|
№№ |
Оценка шагов |
Оценка в баллах |
||
|
Выполнил правильно |
Выполнил с замечаниями |
Не выполнил |
||
|
|
Сбор жалоб и анамнеза |
1,0 |
0,5 |
0 |
|
|
Сбор эпидемиологического анамнеза |
1,0 |
0,5 |
0 |
|
|
Определение критериев тяжести первичного туберкулезного комплекса. |
1,0 |
0,5 |
0 |
|
|
Проведение физикального обследования – общий осмотр пациента |
1,0 |
0,5 |
0 |
|
|
Оценка эффективности противотуберкулезной иммунизации (вакцинации, ревакцинации БЦЖ) |
1,0 |
0,5 |
0 |
|
|
Исследование дыхательной системы |
1,0 |
0,5 |
0 |
|
|
Предварительный диагноз |
1,0 |
0,5 |
0 |
|
|
Назначение плана обследования |
1,0 |
0,5 |
0 |
|
|
План дифференциальной диагностики |
1,0 |
0,5 |
0 |
|
|
Интерпретация результатов микробиологической диагностики на МБТ |
1,0 |
0,5 |
0 |
|
|
Интерпретация результатов лабораторных методов исследования. |
1,0 |
0,5 |
0 |
|
|
Интерпретация результатов внутрикожной пробы Манту и Диаскинтеста. |
2,0 |
1,0 |
0 |
|
|
Интерпретация рентгенограммы органов грудной клетки |
2,0 |
1,0 |
0 |
|
|
Определение дальнейшей тактики ведения пациента с установлением типа и категории больного туберкулезом. |
1,0 |
0,5 |
0 |
|
|
Составление плана химиотерапии |
1,0 |
0,5 |
0 |
|
|
Контроль эффективности лечения |
1,0 |
0,5 |
0 |
|
|
Коммуникативные навыки: оптимальный контакт с пациентом, снятие тревожности |
2,0 |
1,0 |
0 |
|
|
Итого баллов: |
20 |
10 |
0 |
Максимальный балл – 20,0.
Текст сценария для стандартизированного актера (пациента) и описание его роли:
Пациент явился в городскую поликлинику на прием к педиатру.
Жалобы на общую слабость, недомогание, кашель.
|
Суть вопроса |
Формулировка вопроса для актера |
Ответы |
|
Начало заболевания, симптомы |
С чем связываете данное состояние? |
Я думаю, что простыла, около 3 недель назад простояла на автобусной остановке целый час. |
|
Как началось заболевание? |
Когда пришла домой, этой же ночью у меня повысилась температура, появилось недомогание, обильное отделяемое из носа, чихание, затем присоединился кашель. |
|
|
Как вы себя чувствовали в последнее время? |
В течение 2-3 недель у меня ухудшился аппетит, появилась общая слабость, к вечеру чувствую себя разбитой, не хочется заниматься и ходить в школу. |
|
|
Не отмечается ли потливость в ночное время? |
Да, я стала замечать, что появилась потливость, особенно ночью. |
|
|
Какие еще симптомы болезни вы наблюдали?
Когда появился у вас кашель?
Какой у вас кашель и в какое время суток?
С мокротой? |
Я чувствую, что похудела в последнее время.
Через 3 дня после переохлаждения появился кашель. Кашель нечастый, больше покашливание в течение дня, чувство першения в горле перед кашлем.
Мокрота была в первые дни, сейчас нет.
|
|
|
Амбулаторное лечение |
Когда Вы обратились к врачу?
Было ли назначено лечение? |
На следующий день обратились к врачу педиатру. Был поставлен диагноз: ОРВИ.
Да, постельный режим дома, обильное питье, при температуре ибуфен, капли в нос, витамины. |
|
Анализ отягощающих факторов |
Как часто болеете простудными заболеваниями: грипп, ОРВИ? |
Болею не часто, на учете у педиатра не состою. |
|
Сопутствующие заболевания |
Какие еще заболевания переносили до настоящего времени?
ВИЧ, гепатит?
Были ли в семье случаи заболевания туберкулезом?
|
Кроме простудных заболеваний, ничем я больше не болела.
Нет, не болела.
Мой старший брат полгода назад (июнь-сентябрь) в противотуберкулезном стационаре лечился около 4 месяцев, затем продолжил лечение дома, в настоящее время еще принимает лекарства. У него закрытая форма туберкулеза легких. |
|
Материально -бытовые факторы |
Где вы проживаете?
Сколько человек в семье, кто из вас работает? |
Мы живем в своем доме, но у нас всего 2 комнаты, дом частный, туалет на улице, в доме только холодная вода.
Нас 4 человека – мама, старший брат, сестра и я. Работал только брат, сейчас он уволился, мама на дому печет по заказу. |
Анамнез.
Анамнез заболевания: считает себя больным в течение трех недель. Началось заболевание по типу ОРВИ: повышение температуры до 380, недомогание, обильное отделяемое из носа, чихание, на 3-ий день присоединился кашель. Кашель нечастый, влажный в течение первой недели с выделением скудной слизистой мокроты.
В течение 2-3 недель отмечается ухудшение аппетита, появление общей слабости, ночной потливости, недомогания. Обратились за медицинской помощью к врачу педиатру. Поставлен диагноз: ОРВИ. Назначено лечение: постельный режим, частое обильное питье, капли ниотит DF, капли називин, ингалипт каждые 3 часа. У пациента через 3-4 дня улучшилось самочувствие, нормализовалась температура, прекратилось отделяемое из носа. Кашель стал сухим, больше беспокоит покашливание. Пациент отмечает сохранение общей слабости и ночной потливости.
Анамнез жизни: (из 112 ф.) От 3 беременности и родов, росла и развивалась соответственно возрасту. Профилактические прививки получала по календарному плану. На диспансерном учете не состоит. Проба Манту с 2 ТЕ а в 4-хлетнем возрасте – отр, в 6 лет- отр, ревакцинирована БЦЖ., В 12 лет девочка обследована фтизиатром, по поводу контакта с больным туберкулезом братом, реакция Манту – 12 мм, рекомендовано было оздоровление и химиопрофилактика в условиях противотуберкулезного санатория, но мать девочки отказалась. ВИЧ, гепатитом не болела. Вредных привычек у пациентки нет. Материально-бытовые условия неудовлетворительные – проживают в маленьком доме из 2 комнат 4 человека. Низкий материальный доход семьи. Работал только брат, который в данное время на амбулаторном лечении (лист временной нетрудоспособности).
Эпидемиологический анамнез: контакт с братом, больным туберкулезом легких без бактериовыделения, который был выявлен полгода назад, в течение 4 месяцев (июнь-сентябрь) лечился в противотуберкулезном стационаре, выписан и продолжает лечение в амбулаторных условиях дома.
Объективно: Рост 140см и вес 38 кг. Общее состояние средней степени тяжести за счет умеренных симптомов интоксикации, самочувствие не страдает. Сознание ясное, телосложение астеническое. Кожные покровы сухие, бледные, чистые, эластичность кожи сохранена. Температура тела в пределах 36,5о – 36,9о. На левом плече имеется два рубчика БЦЖ 2 мм., 3 мм Пальпируются периферические лимфатические узлы: заднее-шейные, подчелюстные, подъязычные, подмышечные, локтевые и паховые до 2-3 размера, плотно-эластической консистенции, подвижные, не спаянные с окружающей тканью. Дыхание через нос свободное.
Грудная клетки астеническая, деформации нет, при пальпации безболезненная, в акте дыхания равномерно и симметрично участвуют обе половины грудной клетки. Экскурсия легких сохранена. ЧДД – 18 в мин. При сравнительной перкуссии легких сзади над остью лопатки справа определяется притупление перкуторного звука. При аускультации легких там же выслушивается ослабленное дыхание и рассеянные мелкопузырчатые хрипы на высоте вдоха, по остальным отделам везикулярное дыхание.
Тоны сердца ясные, звучные, негромкие, ритм правильный. ЧСС – 90 уд. в мин., Живот мягкий, безболезненный, печень, селезенка не пальпируются, мочеиспускание без особенностей.
Общий анализ крови
|
Показатели |
Результат |
|
Эритроциты |
3,6 млн. |
|
Гемоглобин |
128 г/л |
|
Цветной показатель |
0,9 |
|
Лейкоциты |
10,4х109/л |
|
Нейтрофилы: палочкоядерные |
2 |
|
Сегментоядерные |
60 |
|
Эозинофилы |
9 |
|
Лимфоциты |
18 |
|
Моноциты |
10 |
|
Тромбоциты |
204х109/л |
|
СОЭ |
23 мм/час |
Биохимический анализ крови
|
Показатели |
Результат |
|
Общий белок |
70 г/л |
|
Глюкоза |
4,2ммоль/л |
|
АЛТ |
25Ед/л |
|
АСТ |
24Ед/л |
|
Билирубин |
18ммоль/л |
|
Тимоловая проба |
4,0 |
Общий анализ мочи
Количество – 200 мл
Цвет – соломенно-желтый
Прозрачность – прозрачный
Относительная плотность - 1012
Белок - отр.
Сахар - отр.
Плоский эпителий – 0-1-2 в п/зр.
Лейкоциты – 0-1 в п/зр.
Карта профилактических прививок № 063-у:
БЦЖ: 20.09.2003г. – 0,05мл в/к серия 1770, рубчик 2мм.,
RV БЦЖ 14.09.2099г. – 0,1 мл в/к серия 1440, рубчик 3 мм.
Проба Манту:
2007г. – отр.,
2009г. – отр.,
04.06. 2015г. – папула 12 мм, от 07.01.16.-18 мм.
Диаскинтест: 07. 01.16г. – папула 17 мм
Микроскопический анализ мокроты на микобактерии туберкулеза (ТБ 05)
От 05.01.16 – бактериоскопия – МБТ отр.
От 06..01.16 – бактериоскопия – МБТ отр.
От 08..01.16 – бактериоскопия – МБТ отр.
Анализ мокроты методом G-Xpert
От 05.01.2016г. – положительный (+) результат, чувствительный к R (рифампицину).
Рентгенологическое обследование
(обзорная рентгенограмма органов грудной клетки) – 05.01.2016г.:
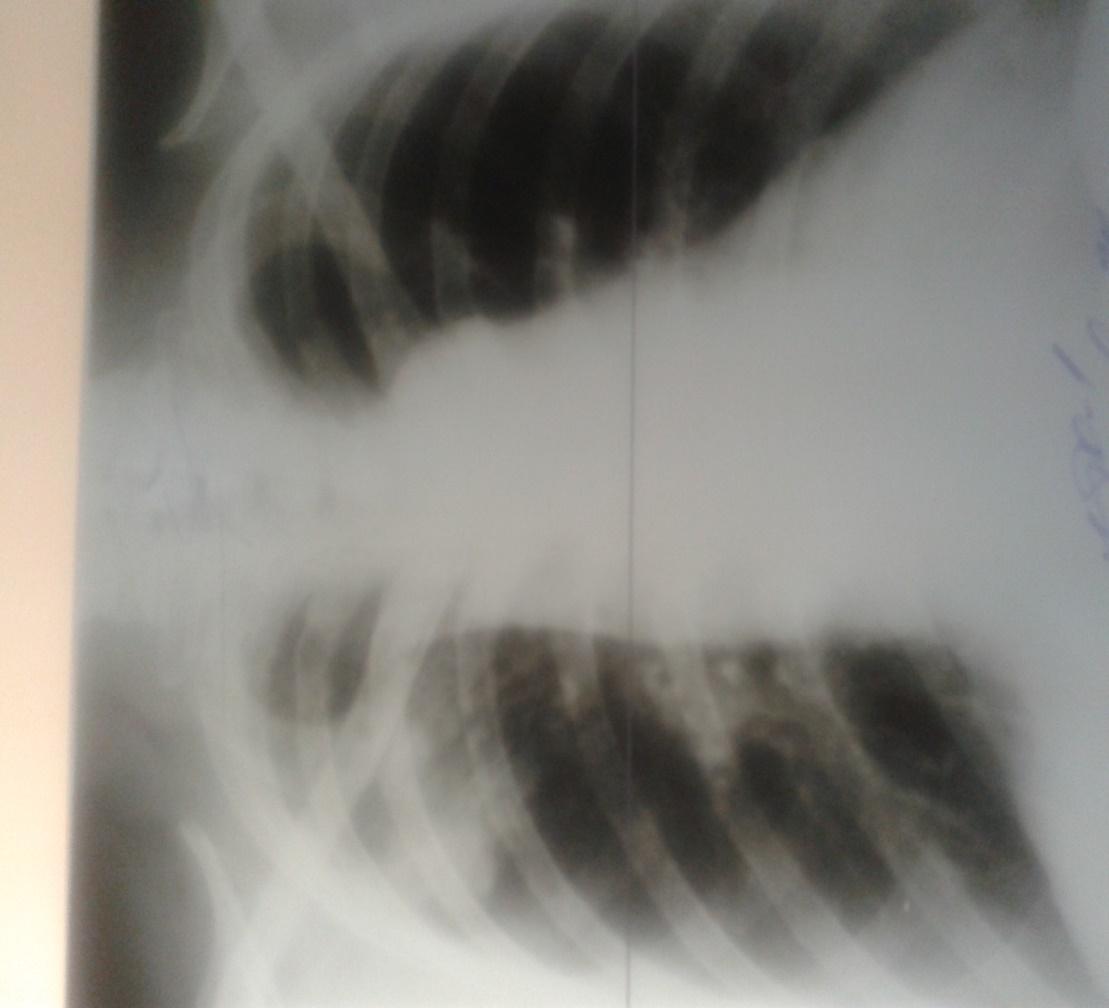
Справа в проекции S1-2 на фоне усиленного легочного рисунка определяется негомогенное затемнение, с нечеткими краями, связанное бронхососудистой дорожкой с правым корнем. Правый корень расширен в поперечнике, бесструктурный, отмечаются увеличенные внутригрудные лимфатические узлы (бронхопульмональные, трахеобронхиальные). Левое легкое прозрачное. Средостение в норме. Синусы свободные.
Заключение: Внебольничная сливная пневмония справа?
Первичный туберкулезный комплекс справа?
Эталоны ответов по клиническому случаю
«Первичный туберкулезный комплекс верхней доли праого легкого в фазе инфильтрации»