ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 05.12.2023
Просмотров: 252
Скачиваний: 2
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
9.4.5. Возрастные изменения области зубодесневого соединения
При старении эпителий оральной поверхности десны подвергается усиленному ороговению. Скорость обновления эпителия прикрепления снижается. В цитоплазме его клеток уменьшается содержание органелл, которые частично претерпевают дегенеративные изменения. Связь эпителия с эмалью ослабевает, изменяется состояние его базальной мембраны и полудесмосом, часто происходит смещение эпителия прикрепления - его апикальная миграция, сочетающаяся с рецессией десны. В собственной пластинке уменьшается содержание десневых фибробластов, снижается их синтетическая активность. Одновременно отмечаются воспалительные явления, соединительная ткань инфильтрирована лейкоцитами, макрофагами.
9.5. КЛЕТОЧНЫЕ И ТКАНЕВЫЕ МЕХАНИЗМЫ РАЗВИТИЯ ЗАБОЛЕВАНИЙ ПАРОДОНТА
Поверхность зуба колонизирована микробами, образующими на ней зубную бляшку - сложно организованную биопленку (см. главу 5). Этой колонизации способствует отсутствие на зубной поверхности защитных антимикробных механизмов, свойственных остальной части полости рта, выстланных эпителием слизистой оболочки, таких как, например, десквамация, выработка эндогенных антимикробных веществ, способность к индукции клеточных реакций. Тем не менее, в полости рта все же имеется ряд механизмов, препятствующих колонизации поверхности зубов. Они включают ток слюны, очищающей эмаль и содержащей антимикробные молекулы, удаление микробов при пережевывании пищи, с питьем, при выполнении гигиенических процедур. Эти механизмы могут воздействовать на микроорганизмы наддесневой бляшки, однако они малоэффективны в отношении бактерий, образующих поддесневую бляшку, поскольку она располагается в условиях уникального микроокружения десне-вой борозды, существенно отличающегося от среды в полости рта. Поддесневая бляшка и остатки пищи, попадающие в десневую борозду, не могут быть удалены обычными гигиеническими процедурами, например чисткой зубов. На жизнедеятельность бактерий поддесневой бляшки существенное влияние могут оказывать только антимикробные вещества, входящие в состав жидкости десневой борозды, а также мигрирующие в просвет борозды лейкоциты.
Рис. 9.16. Структурно-функциональные основы развития пародонтита: а - здоровая десна характеризуется нормальным эпителием прикрепления и минимальной глубиной десне-вой борозды (уровень дна отмечен темным треугольником). Отдельные нейтрофильные гранулоциты (светлые кружки) мигрируют через эпителий прикрепления в направлении дна десневой борозды. Собственная пластинка содержит систему толстых пучков десне-вых коллагеновых волокон периодонта. Объем зубной бляшки невелик; б-ранние стадии гингивита сочетаются с увеличением объема зубной бляшки. Нейтрофильные грануло-циты, мигрирующие через эпителий прикрепления, образуют «лейкоцитарный вал», заполняющий умеренно углубленную десневую борозду (новое положение ее дна отмечено темным треугольником, прежний уровень - светлым треугольником). Под эпителием прикрепления - лейкоцитарный инфильтрат из лимфоцитов (темные кружки) и нейтро-фильных гранулоцитов (светлые кружки); в - активный гингивит протекает на фоне усиленного накопления зубной бляшки и образования десневого кармана вследствие углубления и расширения десневой борозды. Происходит формирование эпителием прикрепления (кармана) латеральных гребней и его миграция в апикальном направлении - образование «длинного» эпителия прикрепления. Соединительнотканное соединение сохранено. Характерны: расширение кровеносных сосудов, усиление воспалительной инфильтрации тканей десны, повреждение фибробластов. Дно десневого кармана показано темной стрелкой, исходный уровень дна десневой борозды - светлой стрелкой; г - пародонтит характеризуется прогрессирующим разрушением соединительнотканного соединения, гибелью фибробластов и резорбцией гребня альвеолярной кости остеокластами. Происходят апикальная миграция и латеральное разрастание эпителия прикрепления, преобразовавшегося в эпителий десневого кармана (апикальный край эпителия отмечен стрелкой). Дно десневого кармана показано темным треугольником, исходный уровень - светлым треугольником). В фазу обострения бактерии внедряются в ткани зу-бодесневого соединения, вокруг них формируются микроили макроабсцессы.
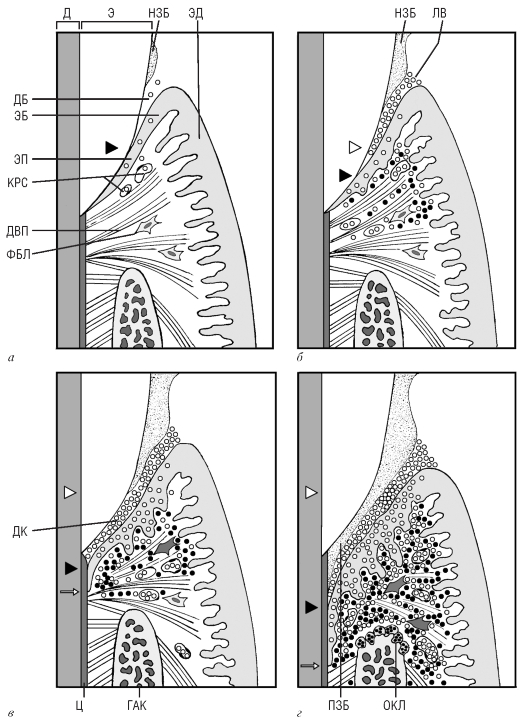
Ц - цемент; Д - дентин; Э - эмаль; ГАК - гребень альвеолярной кости; ДВП - дес-невые волокна периодонта; КРС - кровеносные сосуды; ФБЛ - фибробласты; ОКЛ - остеокласты; ДБ - десневая борозда; ДК - десневой карман; ЛВ - лейкоцитарный вал; ЭД - эпителий десны; ЭБ - эпителий борозды; ЭП - эпителий прикрепления; НЗБ - наддесневая зубная бляшка; ПЗБ - поддесневая зубная бляшка
Бактерии в поддесневой зубной бляшке (как и в наддесневой) сравнительно резистентны к антибиотикам, фагоцитозу и бактерицидным соединениям. Воздействуя на ткани десны непосредственно и своими метаболитами, они инициируют повреждение эпителия и подлежащей соединительной ткани десны, вызывая в ней обратимый воспалительный процесс - гингивит, который не сопровождается разрушением структур поддерживающего аппарата зуба (рис. 9.16). Гингивит может излечиться самостоятельно, при этом структура десны в области зубодесневого соединения полностью вернется к норме. Однако при неблагоприятных условиях воспаление будет прогрессировать, охватывая и повреждая все новые ткани пародонта, поэтому гингивит рассматривают как наиболее раннюю стадию воспалительно-деструктивного заболевания пародонта - пародонтита.
Развитие и течение пародонтита характеризуются взаимообусловленными преобразованиями как зубной бляшки, так и тканей пародонта. Так, рост микробной бляшки приводит к изменениям ее микроокружения, влияющим на селекцию в ней микроорганизмов. Одной из причин возникающих изменений является усиленная выработка жидкости десневой борозды в ответ на микробные раздражители. Эта жидкость, наряду с антимикробными факторами, содержит высокие концентрации питательных веществ. В результате описанного процесса непатогенные, преимущественно грамположительные, бактерии бляшки постепенно замещаются пародонтопатогенными микробами - анаэробными протеолитическими грамотрицательными палочками и спирохетами, способными внедряться в ткани и выделять ряд биоактивных молекул, воздействующих на эпителий, фибробласты и иммунокомпетент-ные клетки.
Длительное повреждение эпителия прикрепления и борозды пародонтопа-тогенными микроорганизмами и их продуктами обусловливает его разрастание с образованием вытянутых эпителиальных гребней, обращенных в сторону собственной пластинки. Эпителий прикрепления, поддерживая целостность эпителиального барьера, мигрирует по корню зуба в апикальном направлении, формируя
«длинный» эпителий прикрепления. При этом постепенно происходит преобразование физиологической узкой десневой борозды в патологический расширенный и глубокий десневой карман. Последний заполнен растущей поддесневой бляшкой, содержащей от 107 до 109 различных микробных клеток, и нейтрофильными гранулоцитами, образующими «лейкоцитарный вал» между зубной бляшкой и поверхностью эпителиев борозды и прикрепления (см. рис. 9.16).
В собственной пластинке десны в области эпителия борозды и эпителия прикрепления при этом прогрессивно усиливается лейкоцитарная инфильтрация (преимущественно нейтрофилами и лимфоцитами), увеличивается проницаемость сосудов и расширяется их просвет. Фибробласты подвергаются дегенерации, происходит разрушение коллагена. Постепенно в инфильтрате начинают преобладать лимфоциты и плазматические клетки.
Описанные процессы предрасполагают к проникновению бактерий и их продуктов в периодонтальное пространство, что вызывает в нем хронический воспалительный процесс - периодонтит. Его следствием является на-
растающее необратимое разрушение тканей периодонта, не компенсируемое репаративными процессами. Поскольку микробные метаболиты нарушают нормальную регуляцию воспалительных и иммунных процессов в десне и пе-риодонте, возникающие повреждения в значительной степени обусловлены деятельностью активированных собственных клеток периодонта и воспалительного инфильтрата.
При прогрессировании периодонтита воспалительный процесс затрагивает не только собственно периодонт, но распространяется на цемент, альвеолярный отросток и десну, охватывая, таким образом, весь комплекс тканей поддерживающего аппарата зуба (пародонт). Возникающее воспалительно-деструктивное заболевание пародонта (пародонтит) обусловливает протекающее с различной скоростью (в зависимости от формы заболевания) разрушение волокон периодонта, резорбцию альвеолярного отростка, повреждение цемента (см. рис. 9.16), завершаясь, в конечном итоге, расшатыванием и выпадением зубов.
Установлены характерные ассоциации микробов, обусловливающие определенные формы заболевания, различные по своей тяжести и длительности течения. На ход этого заболевания существенное влияние оказывают генетические факторы, определяющие выраженность различных клеточных реакций, чувствительность тканей к повреждению и их способность к регенерации. Развитию и тяжелому течению пародонтита способствует курение, которое ускоряет образование зубной бляшки и отложение зубного камня, угнетает функции нейтрофилов, лимфоцитов и фибробластов, тормозит регенерацию тканей, уменьшает кровоснабжение области зубодесневого соединения и пе-риодонта.
Пародонтит - заболевание органов полости рта, которое чрезвычайно распространено во всех странах (занимая второе место после кариеса). Он поражает половину детского населения и почти все взрослое население мира. Вместе с кариесом пародонтит является главной причиной потери зубов у людей различного возраста. При лечении пародонтита вслед за устранением инфекционного процесса проводятся различные мероприятия, направленные на восстановление целостности поддерживающего аппарата зуба. Такие воздействия включают введение веществ, стимулирующих образование костной ткани альвеолы и регенерацию периодонта.
Клиническое значение: связь пародонтита с соматическими (системными) заболеваниями организма. В последние годы все большее внимание привлекает действие микробов, колонизирующих эпителий десны, поверхность зуба и вызывающих пародонтит, на весь организм человека (системный эффект пародон-топатогенных микроорганизмов). В ряде исследований получены убедительные сведения, которые позволяют с высокой степенью вероятности утверждать, что инфекции полости рта, в особенности пародонтит, способствуют развитию или даже, возможно, являются причинными факторами некоторых системных заболеваний человека. К последним относят атеросклероз сосудов сердца и мозга, инфаркт миокарда, инсульт, инфекционный эндокардит, бактериальную пневмонию, преждевременные роды, сахарный диабет. Эти заболевания связывают
с повреждением тканей и органов в результате: 1) непосредственного патогенного действия микроорганизмов, распространяющихся с током крови из пародонта (что подтверждается, например, обнаружением пародонтопатогенных бактерий в атеросклеротических бляшках), и 2) всасывания и циркуляции в крови микробных продуктов - экзо- и эндотоксинов, растворимых антигенов и т. п., а также про-воспалительных факторов (цитокинов, факторов роста, простагландинов, лейко-триенов и др.), которые образуются в значительном количестве в пораженном инфекцией пародонте.
Контрольные вопросы
1. Дайте характеристику состава и функции поддерживающего аппарата зуба.
2. Опишите общий план строения и функции периодонта.
3. Дайте характеристику клеток периодонта.
4. Опишите строение, функцию и клиническое значение эпителиальных остатков Малассе.
5. Охарактеризуйте структурно-функциональную организацию межклеточного вещества периодонта, укажите на направление хода главных пучков коллагеновых волокон.