Файл: Реферат по дисциплине Микроскопический мир организма.docx
Добавлен: 25.10.2023
Просмотров: 57
Скачиваний: 1
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
3(РО4)2), в дальнейшем из него образуются кристаллы гидроксиапатита (Са10 (РО4)6 (ОН)2).
Кальцификацию остеоида связывают с матриксными везикулами.
Процесс биологической минерализации протекает в 2 фазы.
I фаза заключается в образовании исходных кристаллов гидроксиапатита внутри матриксных везикул. Эта фаза контролируется фосфатазами (включая щелочную фосфатазу), а также кальцийсвязывающими молекулами (фосфолипидами и белка ми), которыми матриксные везикулы богаты.
II фаза состоит в разрыве мембран матриксных везикул с выходом сформированных кристаллов в экстрацеллюлярное пространство, где дальнейшее размножение их контролируется условиями внеклеточного микроокружения. Важную роль имеют протеазы и мембранные фосфолипазы, которые обеспечивают разрыв мембран и выход минералов наружу.
Одним из посредников кальцификации является остеонектин – гликопротеин, избирательно связывающий соли кальция и фосфора с коллагеном. В результате кальцификации образуются костные перекладины, или балки. Затем от этих перекладин ответвляются выросты, соединяющиеся между собой и образующие широкую сеть. Пространства между перекладинами оказываются занятыми соединительной волокнистой тканью с проходящими в ней кровеносными сосудами.
К моменту завершения гистогенеза по периферии зачатка кости в эмбриональной соединительной ткани появляется большое количество волокон и остеогенных клеток. Часть этой волокнистой ткани, прилегающей непосредственно к костным перекладинам, превращается в периост, который обеспечивает трофику и регенерацию кости. Такая кость, появляющаяся на стадиях эмбрионального развития и состоящая из перекладин ретикулофиброзной костной ткани, называется первичной губчатой костью. В более поздних стадиях развития она заменяется вторичной губчатой костью взрослых, которая отличается от первой тем, что построена из пластинчатой костной ткани (четвертая стадия остеогенеза).
Развитие пластинчатой костной ткани тесно связано с процессом разрушения отдельных участков кости и врастанием кровеносных сосудов в толщу ретикулофиброзной кости. В этом процессе как в период эмбрионального остеогенеза, так и после рождения принимают участие остеокласты.
Костные пластинки обычно образуются вокруг кровеносных сосудов путем дифференцировки прилегающей к ним мезенхимы. Над такими пластинками образуется слой новых остеобластов и возникают новые пластинки. Коллагеновые волокна в каждой пластинке ориентированы под углом к волокнам предыдущей пластинки. Таким образом, вокруг сосуда формируются как бы костные цилиндры, вставленные один в другой (первичные остеомы). С момента появления остеонов ретикулофиброзная костная ткань перестает развиваться и заменяется пластинчатой костной тканью. Со стороны надкостницы формируются общие, или генеральные, пластинки, охватывающие всю кость снаружи. Так развиваются плоские кости. В дальнейшем образовавшаяся в эмбриональном периоде кость подвергается перестройке: разрушаются первичные остеоны и развиваются новые генерации остеонов. Такая перестройка кости практически продолжается всю жизнь.
В отличие от хрящевой ткани кость всегда растет способом наложения новой ткани на уже имеющуюся, т.е. путем аппозиции, а оптимальное кровоснабжение необходимо для дифференцировки клеток скелетогенного островка.
Непрямой остеогистогенез. На 2-м месяце эмбрионального развития в местах будущих трубчатых костей закладывается из мезенхимы хрящевой зачаток, который очень быстро принимает форму будущей кости (хрящевая модель), в виде эмбрионального гиалинового хряща, покрытого надхрящницей. Некоторое время он растет за счет клеток, образующихся со стороны надхрящницы, и за счет размножения клеток во внутренних участках.
Процесс образования кости внутри хрящевого зачатка получил название эндохондрального или энхондрального окостенения (греч. endon - внутри).
Развитие кости на месте хряща, т.е. непрямой остеогенез, начинается в области диафиза (перихондральное окостенение). Образованию перихондральной костной манжетки предшествует разрастание кровеносных сосудов с дифференцировкой в надхрящнице, прилежащей к средней части диафиза, остеобластов, образующих в виде манжетки сначала ретикулофиброзную костную ткань (первичный центр окостенения), затем заменяющуюся на пластинчатую (изоб. 7).
Образование костной манжетки нарушает питание хряща. Вследствие этого в центре диафизарной части хрящевого зачатка возникают дистрофические изменения. Хондроциты вакуолизируются, их ядра пикнотизируются, образуются так называемые пузырчатые хондроциты. Рост хряща в этом месте прекращается. Удлинение перихондральной костной манжетки сопровождается расширением зоны деструкции хряща и появлением остеокластов, которые очищают пути для врастающих в модель трубчатой кости кровеносных сосудов и остеобластов. Это приводит к появлению очагов энхондрального окостенения (вторичные центры окостенения). В связи с продолжающимся ростом соседних неизмененных дистальных отделов диафиза хондроциты на границе эпифиза и диафиза собираются в колонки, направление которых совпадает с длинной осью будущей кости.
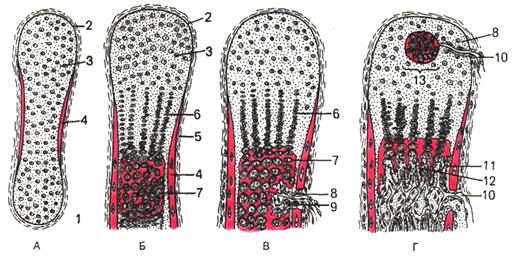
Изображение 7: Непрямой (хрящевой) остеогенез (схема). Образование хрящевой модели кости и перихондральной костной манжетки (по Ю.И.Афанасьеву).
А, Б, В, Г - стадии остеогенеза; 1 - первичная хрящевая модель трубчатой кости; 2 -надхрящница; 3 - хрящевая ткань; 4 - перихондральная костная манжетка; 5 - надкостница; 6 - колонки хрящевых клеток; 7 - зона пузырчатых клеток; 8 - врастающая в хрящ мезенхима с дифференцирующимися остеокластами (9) и кровеносными капиллярами (10); 11 - остеобласты; 12 - эндохондрально образованная костная ткань; 13 - точка окостенения в эпифизе.
Таким образом, в колонке хондроцитов имеются два противоположно направленных процесса – размножение и рост в дистальных отделах диафиза и дистрофические процессы в его проксимальном отделе. Одновременно между набухшими клетками происходит отложение минеральных солей, обусловливающее появление резкой базофилии и хрупкости хряща.
С момента разрастания сосудистой сети и появления остеобластов надхрящница перестраивается, превращаясь в надкостницу. В дальнейшем кровеносные сосуды с окружающей их мезенхимой, остеогенными клетками и остеокластами врастают через отверстия костной манжетки и входят в соприкосновение с обызвествленным хрящом. Под влиянием ферментов, выделяемых остеокластами, происходит растворение (хондролиз) обызвествленного межклеточного вещества. Диафизарный хрящ разрушается, в нем возникают удлиненные пространства, в которых "поселяются" остеоциты, образующие на поверхности оставшихся участков обызвествленного хряща костную ткань.
Одновременно с процессом развития энхондральной кости появляются и признаки ее разрушения остеокластами. Вследствие разрушения энхондральной костной ткани образуются еще большие полости и пространства (полости резорбции) и, наконец, возникает костномозговая полость. Из проникшей сюда мезенхимы образуется строма костного мозга, в которой поселяются стволовые клетки крови и соединительной ткани. В это же время по периферии диафиза со стороны надкостницы нарастают все новые и новые перекладины костной ткани, образующейся из надкостницы.
Разрастаясь в длину по направлению к эпифизам и увеличиваясь в толщину, они образуют плотный слой кости. Дальнейшая организация периостальной кости протекает иначе, чем организация энхондральной костной ткани. Вокруг сосудов, которые идут по длинной оси зачатка кости из прилегающей к ним мезенхимы, на месте разрушающейся ретикулофиброзной кости начинают образовываться концентрические пластинки, состоящие из параллельно ориентированных тонких коллагеновых волокон и цементирующего межклеточного вещества. Так возникают первичные остеоны. Просвет их широк, границы пластинок нерезко контурированы. Вслед за появлением первой генерации остеонов со стороны периоста начинается развитие общих (генеральных) пластинок, окружающих кость в области диафиза. Вслед за диафизом центры окостенения появляются в эпифизах. Этому предшествуют сначала дифференцировка хондроцитов, их гипертрофия, сменяемая ухудшением питания, дистрофией и кальцинацией. В дальнейшем отмечается процесс окостенения, подобный описанному выше. Оссификация сопровождается врастанием в эпифизы сосудов.
В промежуточной области между диафизом и эпифизами сохраняется хрящевая ткань – метафизарный хрящ, являющийся зоной роста костей в длину.
Физиологическая регенерация костных тканей происходит медленно за счет остеогенных клеток надкостницы, эндоста и остеогенных клеток в канале остеона.
Посттравматическая регенерация костной ткани протекает лучше в тех случаях, когда концы сломанной кости не смещены относительно друг друга. Процессу остеогенеза предшествует формирование соединительнотканной мозоли, в толще которой могут образовываться хрящевые отростки (изоб. 8). Оссификация в этом случае идет по типу вторичного (непрямого) остеогенеза. В условиях оптимальной репозиции и фиксации концов сломанной кости регенерация происходит без образования мозоли. Но прежде, чем начнут строить кость остеобласты, остеокласты образуют небольшую щель между репонированными концами кости. На этой биологической закономерности основано применение травматологами аппаратов постепенного растягивания сращиваемых костей в течение всего периода регенерации.
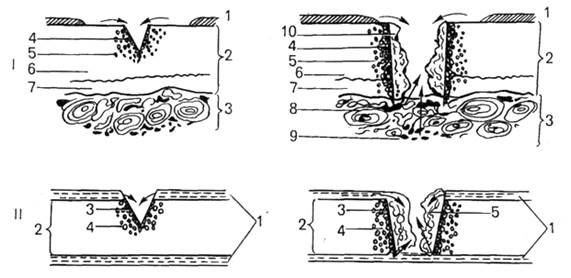
Изображение 8: Посттравматическая регенерация гиалинового хряща при неглубоком (слева) и глубоком (справа) повреждениях.
I - регенерация суставного хряща: I - синовиальная оболочка; 2 - хрящ; 3 - кость; 4 - зона некроза; 5 - зона пролиферации; 6 - некальцифицированный хрящ; 7 - кальцифицированный хрящ; 8 - остеоны с сосудами; 9 - костный мозг; 10 - грануляционная ткань;
II - регенерация реберного хряща: 1 - перихондр; 2 - хрящ; 3 - зона некроза; 4 – зона пролиферации; 5 - грануляционная ткань (по В.Н.Павловой).
Перестройка кости и факторы, влияющие на ее структуру.
В костной ткани в течение всей жизни человека происходят взаимосвязанные процессы разрушения и созидания, обусловленные функциональными нагрузками и другими факторами внешней и внутренней среды. Перестройка остеонов всегда связана с разрушением первичных остеонов и одновременным образованием новых остеонов как на месте разрушения, так и со стороны периоста. Под влиянием остеокластов, активизированных различными факторами, костные пластинки остеона разрушаются и на его месте образуется полость. Этот процесс называется резорбцией (от лат. resorptia - рассасывание) костной ткани. В образовавшейся полости вокруг оставшегося сосуда появляются остеобласты и начинается построение новых пластинок, концентрически наслаивающихся друг на друга. Так возникают вторичные генерации остеонов. Между остеонами располагаются остатки разрушенных остеонов прежних генераций (вставочные пластинки). Процесс перестройки остеонов не приостанавливается и после окончания роста кости.
Среди факторов, влияющих на перестройку костной ткани, существенную роль играет ее так называемый пьезоэлектрический эффект. Оказалось, что в костной пластинке при изгибах появляется определенная разность потенциалов между вогнутой и выпуклой стороной. Первая заряжается отрицательно, а вторая - положительно. На отрицательно заряженной поверхности всегда отмечаются активация остеобластов и процесс аппозиционного новообразования костной ткани, а на положительно заряженной, напротив, наблюдается ее резорбция с помощью остеокластов. Искусственное создание разности потенциалов приводит к такому же результату. Нулевой потенциал, отсутствие физической нагрузки на костную ткань (продолжительная иммобилизация, пребывание в состоянии невесомости и др.) обусловливают повышение функций остеокластов и выведение солей.
На структуру костной ткани и костей оказывают влияние витамины (С, A, D), гормоны щитовидной, околощитовидной и других эндокринных желез.
В частности, при недостаточном количестве витамина С в организме (например, при цинге) подавляется образование коллагеновых волокон, ослабляется деятельность остеобластов, уменьшается их фосфатазная активность, что практически приводит к остановке роста кости вследствие торможения образования органической основы костных тканей. При дефиците витамина D (рахит) не происходит полной кальцификации органической матрицы кости, что обусловливает размягчение костей (остеомаляция). Витамин А поддерживает рост костей, но избыток этого витамина способствует усилению разрушения остеокластами метаэпифизарных хрящей – зоны роста костей и замедлению их удлинения.
При избытке гормона околощитовидной железы – паратирина - наблюдаются повышение активности остеокластов и резорбция кости. Тирокальцитонин, вырабатываемый С-клетками щитовидной железы, действует диаметрально противоположно, понижая функцию остеокластов, имеющих к этому гормону рецепторы. При гипофункции щитовидной железы замедляется рост длинных трубчатых костей в результате подавления активности остеобластов и торможения процесса оссификации. Регенерация кости в этом случае происходит слабо и неполноценно. В случае тестикулярной недоразвитости или препубертатной кастрации задерживается окостенение метаэпифизарной пластинки, вследствие чего руки и ноги у такого индивидуума становятся непропорционально длинными. При недостатке эстрогенов после наступления климактерического периода у женщин иногда развивается остеопороз. При раннем половом созревании намечается остановка роста из-за преждевременного диафизо-эпифизарного сращения костей. Определенную позитивную роль в росте
Кальцификацию остеоида связывают с матриксными везикулами.
Процесс биологической минерализации протекает в 2 фазы.
I фаза заключается в образовании исходных кристаллов гидроксиапатита внутри матриксных везикул. Эта фаза контролируется фосфатазами (включая щелочную фосфатазу), а также кальцийсвязывающими молекулами (фосфолипидами и белка ми), которыми матриксные везикулы богаты.
II фаза состоит в разрыве мембран матриксных везикул с выходом сформированных кристаллов в экстрацеллюлярное пространство, где дальнейшее размножение их контролируется условиями внеклеточного микроокружения. Важную роль имеют протеазы и мембранные фосфолипазы, которые обеспечивают разрыв мембран и выход минералов наружу.
Одним из посредников кальцификации является остеонектин – гликопротеин, избирательно связывающий соли кальция и фосфора с коллагеном. В результате кальцификации образуются костные перекладины, или балки. Затем от этих перекладин ответвляются выросты, соединяющиеся между собой и образующие широкую сеть. Пространства между перекладинами оказываются занятыми соединительной волокнистой тканью с проходящими в ней кровеносными сосудами.
К моменту завершения гистогенеза по периферии зачатка кости в эмбриональной соединительной ткани появляется большое количество волокон и остеогенных клеток. Часть этой волокнистой ткани, прилегающей непосредственно к костным перекладинам, превращается в периост, который обеспечивает трофику и регенерацию кости. Такая кость, появляющаяся на стадиях эмбрионального развития и состоящая из перекладин ретикулофиброзной костной ткани, называется первичной губчатой костью. В более поздних стадиях развития она заменяется вторичной губчатой костью взрослых, которая отличается от первой тем, что построена из пластинчатой костной ткани (четвертая стадия остеогенеза).
Развитие пластинчатой костной ткани тесно связано с процессом разрушения отдельных участков кости и врастанием кровеносных сосудов в толщу ретикулофиброзной кости. В этом процессе как в период эмбрионального остеогенеза, так и после рождения принимают участие остеокласты.
Костные пластинки обычно образуются вокруг кровеносных сосудов путем дифференцировки прилегающей к ним мезенхимы. Над такими пластинками образуется слой новых остеобластов и возникают новые пластинки. Коллагеновые волокна в каждой пластинке ориентированы под углом к волокнам предыдущей пластинки. Таким образом, вокруг сосуда формируются как бы костные цилиндры, вставленные один в другой (первичные остеомы). С момента появления остеонов ретикулофиброзная костная ткань перестает развиваться и заменяется пластинчатой костной тканью. Со стороны надкостницы формируются общие, или генеральные, пластинки, охватывающие всю кость снаружи. Так развиваются плоские кости. В дальнейшем образовавшаяся в эмбриональном периоде кость подвергается перестройке: разрушаются первичные остеоны и развиваются новые генерации остеонов. Такая перестройка кости практически продолжается всю жизнь.
В отличие от хрящевой ткани кость всегда растет способом наложения новой ткани на уже имеющуюся, т.е. путем аппозиции, а оптимальное кровоснабжение необходимо для дифференцировки клеток скелетогенного островка.
Непрямой остеогистогенез. На 2-м месяце эмбрионального развития в местах будущих трубчатых костей закладывается из мезенхимы хрящевой зачаток, который очень быстро принимает форму будущей кости (хрящевая модель), в виде эмбрионального гиалинового хряща, покрытого надхрящницей. Некоторое время он растет за счет клеток, образующихся со стороны надхрящницы, и за счет размножения клеток во внутренних участках.
Процесс образования кости внутри хрящевого зачатка получил название эндохондрального или энхондрального окостенения (греч. endon - внутри).
Развитие кости на месте хряща, т.е. непрямой остеогенез, начинается в области диафиза (перихондральное окостенение). Образованию перихондральной костной манжетки предшествует разрастание кровеносных сосудов с дифференцировкой в надхрящнице, прилежащей к средней части диафиза, остеобластов, образующих в виде манжетки сначала ретикулофиброзную костную ткань (первичный центр окостенения), затем заменяющуюся на пластинчатую (изоб. 7).
Образование костной манжетки нарушает питание хряща. Вследствие этого в центре диафизарной части хрящевого зачатка возникают дистрофические изменения. Хондроциты вакуолизируются, их ядра пикнотизируются, образуются так называемые пузырчатые хондроциты. Рост хряща в этом месте прекращается. Удлинение перихондральной костной манжетки сопровождается расширением зоны деструкции хряща и появлением остеокластов, которые очищают пути для врастающих в модель трубчатой кости кровеносных сосудов и остеобластов. Это приводит к появлению очагов энхондрального окостенения (вторичные центры окостенения). В связи с продолжающимся ростом соседних неизмененных дистальных отделов диафиза хондроциты на границе эпифиза и диафиза собираются в колонки, направление которых совпадает с длинной осью будущей кости.

Изображение 7: Непрямой (хрящевой) остеогенез (схема). Образование хрящевой модели кости и перихондральной костной манжетки (по Ю.И.Афанасьеву).
А, Б, В, Г - стадии остеогенеза; 1 - первичная хрящевая модель трубчатой кости; 2 -надхрящница; 3 - хрящевая ткань; 4 - перихондральная костная манжетка; 5 - надкостница; 6 - колонки хрящевых клеток; 7 - зона пузырчатых клеток; 8 - врастающая в хрящ мезенхима с дифференцирующимися остеокластами (9) и кровеносными капиллярами (10); 11 - остеобласты; 12 - эндохондрально образованная костная ткань; 13 - точка окостенения в эпифизе.
Таким образом, в колонке хондроцитов имеются два противоположно направленных процесса – размножение и рост в дистальных отделах диафиза и дистрофические процессы в его проксимальном отделе. Одновременно между набухшими клетками происходит отложение минеральных солей, обусловливающее появление резкой базофилии и хрупкости хряща.
С момента разрастания сосудистой сети и появления остеобластов надхрящница перестраивается, превращаясь в надкостницу. В дальнейшем кровеносные сосуды с окружающей их мезенхимой, остеогенными клетками и остеокластами врастают через отверстия костной манжетки и входят в соприкосновение с обызвествленным хрящом. Под влиянием ферментов, выделяемых остеокластами, происходит растворение (хондролиз) обызвествленного межклеточного вещества. Диафизарный хрящ разрушается, в нем возникают удлиненные пространства, в которых "поселяются" остеоциты, образующие на поверхности оставшихся участков обызвествленного хряща костную ткань.
Одновременно с процессом развития энхондральной кости появляются и признаки ее разрушения остеокластами. Вследствие разрушения энхондральной костной ткани образуются еще большие полости и пространства (полости резорбции) и, наконец, возникает костномозговая полость. Из проникшей сюда мезенхимы образуется строма костного мозга, в которой поселяются стволовые клетки крови и соединительной ткани. В это же время по периферии диафиза со стороны надкостницы нарастают все новые и новые перекладины костной ткани, образующейся из надкостницы.
Разрастаясь в длину по направлению к эпифизам и увеличиваясь в толщину, они образуют плотный слой кости. Дальнейшая организация периостальной кости протекает иначе, чем организация энхондральной костной ткани. Вокруг сосудов, которые идут по длинной оси зачатка кости из прилегающей к ним мезенхимы, на месте разрушающейся ретикулофиброзной кости начинают образовываться концентрические пластинки, состоящие из параллельно ориентированных тонких коллагеновых волокон и цементирующего межклеточного вещества. Так возникают первичные остеоны. Просвет их широк, границы пластинок нерезко контурированы. Вслед за появлением первой генерации остеонов со стороны периоста начинается развитие общих (генеральных) пластинок, окружающих кость в области диафиза. Вслед за диафизом центры окостенения появляются в эпифизах. Этому предшествуют сначала дифференцировка хондроцитов, их гипертрофия, сменяемая ухудшением питания, дистрофией и кальцинацией. В дальнейшем отмечается процесс окостенения, подобный описанному выше. Оссификация сопровождается врастанием в эпифизы сосудов.
В промежуточной области между диафизом и эпифизами сохраняется хрящевая ткань – метафизарный хрящ, являющийся зоной роста костей в длину.
Физиологическая регенерация костных тканей происходит медленно за счет остеогенных клеток надкостницы, эндоста и остеогенных клеток в канале остеона.
Посттравматическая регенерация костной ткани протекает лучше в тех случаях, когда концы сломанной кости не смещены относительно друг друга. Процессу остеогенеза предшествует формирование соединительнотканной мозоли, в толще которой могут образовываться хрящевые отростки (изоб. 8). Оссификация в этом случае идет по типу вторичного (непрямого) остеогенеза. В условиях оптимальной репозиции и фиксации концов сломанной кости регенерация происходит без образования мозоли. Но прежде, чем начнут строить кость остеобласты, остеокласты образуют небольшую щель между репонированными концами кости. На этой биологической закономерности основано применение травматологами аппаратов постепенного растягивания сращиваемых костей в течение всего периода регенерации.

Изображение 8: Посттравматическая регенерация гиалинового хряща при неглубоком (слева) и глубоком (справа) повреждениях.
I - регенерация суставного хряща: I - синовиальная оболочка; 2 - хрящ; 3 - кость; 4 - зона некроза; 5 - зона пролиферации; 6 - некальцифицированный хрящ; 7 - кальцифицированный хрящ; 8 - остеоны с сосудами; 9 - костный мозг; 10 - грануляционная ткань;
II - регенерация реберного хряща: 1 - перихондр; 2 - хрящ; 3 - зона некроза; 4 – зона пролиферации; 5 - грануляционная ткань (по В.Н.Павловой).
Перестройка кости и факторы, влияющие на ее структуру.
В костной ткани в течение всей жизни человека происходят взаимосвязанные процессы разрушения и созидания, обусловленные функциональными нагрузками и другими факторами внешней и внутренней среды. Перестройка остеонов всегда связана с разрушением первичных остеонов и одновременным образованием новых остеонов как на месте разрушения, так и со стороны периоста. Под влиянием остеокластов, активизированных различными факторами, костные пластинки остеона разрушаются и на его месте образуется полость. Этот процесс называется резорбцией (от лат. resorptia - рассасывание) костной ткани. В образовавшейся полости вокруг оставшегося сосуда появляются остеобласты и начинается построение новых пластинок, концентрически наслаивающихся друг на друга. Так возникают вторичные генерации остеонов. Между остеонами располагаются остатки разрушенных остеонов прежних генераций (вставочные пластинки). Процесс перестройки остеонов не приостанавливается и после окончания роста кости.
Среди факторов, влияющих на перестройку костной ткани, существенную роль играет ее так называемый пьезоэлектрический эффект. Оказалось, что в костной пластинке при изгибах появляется определенная разность потенциалов между вогнутой и выпуклой стороной. Первая заряжается отрицательно, а вторая - положительно. На отрицательно заряженной поверхности всегда отмечаются активация остеобластов и процесс аппозиционного новообразования костной ткани, а на положительно заряженной, напротив, наблюдается ее резорбция с помощью остеокластов. Искусственное создание разности потенциалов приводит к такому же результату. Нулевой потенциал, отсутствие физической нагрузки на костную ткань (продолжительная иммобилизация, пребывание в состоянии невесомости и др.) обусловливают повышение функций остеокластов и выведение солей.
На структуру костной ткани и костей оказывают влияние витамины (С, A, D), гормоны щитовидной, околощитовидной и других эндокринных желез.
В частности, при недостаточном количестве витамина С в организме (например, при цинге) подавляется образование коллагеновых волокон, ослабляется деятельность остеобластов, уменьшается их фосфатазная активность, что практически приводит к остановке роста кости вследствие торможения образования органической основы костных тканей. При дефиците витамина D (рахит) не происходит полной кальцификации органической матрицы кости, что обусловливает размягчение костей (остеомаляция). Витамин А поддерживает рост костей, но избыток этого витамина способствует усилению разрушения остеокластами метаэпифизарных хрящей – зоны роста костей и замедлению их удлинения.
При избытке гормона околощитовидной железы – паратирина - наблюдаются повышение активности остеокластов и резорбция кости. Тирокальцитонин, вырабатываемый С-клетками щитовидной железы, действует диаметрально противоположно, понижая функцию остеокластов, имеющих к этому гормону рецепторы. При гипофункции щитовидной железы замедляется рост длинных трубчатых костей в результате подавления активности остеобластов и торможения процесса оссификации. Регенерация кости в этом случае происходит слабо и неполноценно. В случае тестикулярной недоразвитости или препубертатной кастрации задерживается окостенение метаэпифизарной пластинки, вследствие чего руки и ноги у такого индивидуума становятся непропорционально длинными. При недостатке эстрогенов после наступления климактерического периода у женщин иногда развивается остеопороз. При раннем половом созревании намечается остановка роста из-за преждевременного диафизо-эпифизарного сращения костей. Определенную позитивную роль в росте