Файл: 1. Острый аппендицит. Этиология. Классификация. Клиника. Диагностика. Лечение.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 26.10.2023
Просмотров: 515
Скачиваний: 2
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
СОДЕРЖАНИЕ
Лечение аппендикуллярного абцесса
Лечение аппендикуллярного абцесса
Симптомы калькулезного холецистита
Лечение калькулезного холецистита
Лечение обтурационной кишечной непроходимости
Бедренные грыжи. Пластика грыжевых ворот бедренным доступом
Пластика со стороны пахового канала
Дифференциальная диагностика хронического парапроктита
Лечение эпителиального копчикового хода
Эндоваскулярное лечение
Рекомендуется транскатетерная ангиографическая эмболизация артерий желудка и двенадцатиперстной кишки (Рис. 3), как альтернатива хирургическому лечению, при неоднократно рецидивирующих ЯГДК резистентных к эндоскопическому и медикаментозному гемостазу.
Рекомендации о профилактической (до развития рецидива кровотечения) эмболизации артерий желудка и двенадцатиперстной кишки у больных высокого риска отсутствуют.
-
Механическая желтуха. Классификация. Клиника. Диагностика. Лечение.
Подпеченочная механическая,обтурационная) желтуха – осложнение патологических процессов, нарушающих отток желчи на различных уовнях желчевыводящих протоков, и проявляется значительным увеличение ЩФ(в 3 раза больше от нормы) в сочетании с повышением уровня конъюгированного билирубина.
Развивается в результате нарушения оттока желчи из печени в связи с механической закупоркой различных отделов билиарного тракта. 2. Грыжи. Классификация по локализации и клиническому течению.
Этиология (классификация):
В зависимости от этиологических факторов холестаз, способствующий накоплению в крови прямого (связанного) билирубина с развитием желтушной окрашенности кожных покровов и склер, может быть внепеченочным (поражение головки поджелудочной железы, большого дуоденального сосочка, холедохолитиаз) и внутрипеченочным (холестатические формы вирусного гепатита, первичного билиарного цирроза печени, опухоли внутрипеченочных желчных протоков, кисты).
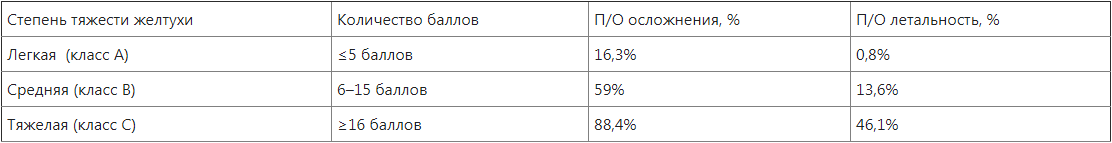
Жалобы и анамнез:
Характерными симптомами в клинической картине механической желтухи: боль, желтуха, кожный зуд, потеря массы тела, снижение аппетита, лихорадка.
Боль чаще всего возникает в результате прорастания или сдавления опухолью нервных стволов.
Отмечено, что боль чаще появляется или усиливается в вечернее или ночное время, в положении больного на спине. После обильной и особенно жирной пищи, а также после приема алкоголя.
Желтуха – обусловлена прорастанием опухолью желчного протока и застоем желчи в желчевыводящей системе. Каловые массы обесцвечиваются. Моча приобретает коричневую окраску, по цвету напоминающую пиво.
Потеря массы тела обусловлена интоксикацией за счет развивающейся опухоли и нарушением кишечного пищеварения в результате закупорки желчных и панкреатических протоков.
Физикальное обследование;
-общий осмотр - кожные покровы (слизистые, склеры) приобретают желтовато-зеленую окраску, а при обтурирующих желчевыводящие пути опухолях — характерный землистый оттенок. В случае длительного существования обтурационной желтухи кожные покровы приобретают бронзовый оттенок.
-при опухоли головки поджелудочной железы или большого дуоденального сосочка выявляется симптом Курвуазье-Террье (в правом подреберье пальпируется увеличенный безболезненный желчный пузырь).
-резко выражен кожный зуд.
- при пальпации болезненность и напряжение мышц в правом подреберье, в эпигастрии. Положительные симптомы Ортнера, Мерфи, Кера, Мюсси-Георгиевского (френикус-симптом).
Лабораторные исследования пациента:
- общий анализ мочи – цвет тёмный (цвет пива), отсутствует уробилин, много желчных пигментов;
- биохимический анализ крови – повышение уровня билирубина за счёт прямой фракции, повышение ЩФ, ГГТП, холестерина; при длительной желтухе повышение трансаминаз и диспротеинемия;
Инструментальные исследования;
Классическое трансабдоминальное УЗИ.
Ультразвуковыми критериями обтурационного характера желтухи являются:
· увеличение диаметра холедоха более 8 мм, а внутрипеченочных протоков более 4 мм;
· утолщение стенки холедоха и взвесь в его просвете (холангит);
· увеличение и деформация желчного пузыря, неоднородное содержимое, мелкие конкременты, визуализация камня в протоке;
· визуализации патологии головки поджелудочной железы;
· МРТ - в качестве второй линии диагностики холедохолитиаза рекомендуется
магнитно-резонансная томография желчных путей (МРТЖП) без контрастирования.

-
Грыжи. Классификация по локализации и клиническому течению.
По локализации - различают паховую, бедренную, пупочную грыжи, а также грыжу белой линии живота. Значительно реже встречаются грыжи спигелевой линии и мечевидного отростка, поясничные, седалищные, промежностные и диафрагмальные грыжи.
По клиническому течению различают неосложненные – вправимые и осложненные: невправимые и ущемленные грыжи.
В тех случаях, когда содержимое грыжевого мешка свободно перемещается из брюшной полости в грыжевой мешок и обратно, грыжа называется вправимой.
Под влиянием различных механических раздражителей в стенках грыжевого мешка возникает асептическое воспаление. Образующиеся при этом спайки фиксируют к стенкам мешка органы брюшной полости, что приводит к возникновению невправимой грыжи
Важнейшей клинической формой грыж живота является ущемленная грыжа, при которой вышедшие в грыжевой мешок органы подвергаются сдавлению в области шейки мешка. Это ведет к быстрому нарушению кровообращения в ущемленных органах брюшной полости и может привести в их омертвлению.
-
Выпадение прямой кишки. Классификация. Виды хирургического лечения.

Хирургическое лечение:
ШОВНАЯ РЕКТОПЕКСИЯ
Показания: наружное или внутреннее выпадение прямой кишки.
Методика. Справа от прямой кишки на уровне мыса крестца вскрывается тазовая брюшина. Разрез продлевается вниз до дна Дугласова кармана, огибая кишку спереди. Производится мобилизация прямой кишки по задней и правой боковой полуокружностям до леваторов. Затем, начиная от мыса крестца, в дистальном направлении накладываются 3-4 шва нерассасывающимся материалом (полиамид), захватывая продольную связку крестца. Этими же швами, начиная с нижнего, прошивается передняя стенка прямой кишки. При завязывании швов происходит ротация кишки на 180 с её фиксацией к крестцу. Тазовая брюшина ушивается над кишкой с созданием дубликатуры для того, чтобы ликвидировать глубокий Дугласов карман.
ЗАДНЕПЕТЛЕВАЯ РЕКТОПЕКСИЯ
Показания: наружное или внутреннее выпадение прямой кишки.
Методика. Рассекают тазовую брюшину с обеих сторон от прямой кишки, обнажая мыс крестца. Кишку мобилизуют по задней и боковым полуокружностям до уровня леваторов. К крестцу двумя швами с использованием нерассасывающегося материала (полиамид) подшивается в поперечном к оси крестца направлении сетчатый имплант (полипропиленовая сетка) размерами 8х3 см. Мобилизованная кишка без избыточного натяжения помещается на аллотрансплантат, и свободные края сетки фиксируются нерассасывающимся материалом (полиамид) к боковым стенкам кишки (2 шва с каждой стороны). Тазовая брюшина ушивается над сеткой
РЕКТОПЕКСИЯ С РЕЗЕКЦИЕЙ ТОЛСТОЙ КИШКИ.
Показания: наружное или внутреннее выпадение прямой кишки в сочетании с хроническим толстокишечным стазом (время транзита более 96 часов за счёт задержки в левых отделах).
Методика. Выполняется стандартная резекция левых отделов ободочной кишки с наложением анастомоза конец в конец. Затем прямая кишка фиксируется к крестцу при помощи одного из вышеописанных методов таким образом, что сигмо-сигмоидный анастомоз находится на 2-3 см выше мыса крестца.
ПЕРЕДНЯЯ РЕЗЕКЦИЯ ПРЯМОЙ КИШКИ
Показания: внутреннее выпадение прямой кишки, осложнённое солитарной язвой с рубцовой деформацией стенки кишки, нарушающей кишечную проходимость.
Методика. Производят разрез брюшины в области корня брыжейки сигмовидной кишки. Затем разрез продлевают на тазовую брюшину, огибая прямую кишку в виде лиры. Выполняют мобилизацию сигмовидной и прямой кишки до нижнеампулярного отдела. Граница резекции прямой кишки проходит ниже края солитарной язвы, сигмовидную кишку резецируют на уровне дистальной трети. Анастомоз накладывают конец в конец с использованием циркулярного сшивающего аппарата.
-
Субъективные и объективные признаки малигнизации язвы желудка.
Клинические маркеры развития онкологического процесса при язве желудка:
-
• изменения в течении заболевания (утрата периодичности обострений и ремиссии); -
• отсутствие эффективности от проводимого терапевтического лечения; -
• трансформация характера ощущений в животе — боли становятся менее интенсивными и утрачивают связь с приемом пищи и ее качеством; -
• ухудшение аппетита; -
• немотивированные слабость и похудание, отвращение к определенным видам (мясной) пищи; -
• выраженное снижение показателей кислотности желудочного содержимого на фоне избыточной секреции в желудке молочной кислоты; -
• развитие гипохромной анемии.
В частности, к рентгенологическим признакам малигнизации язвы относятся:
-
• большой (превышающий 2 см) размер ниши; -
• глубокий язвенный дефект в стенке желудка с выраженной инфильтрацией тканей вокруг него; -
• утрата обычного рельефа слизистой по периметру язвы, отсутствие перистальтики.
-
Хронический панкреатит. Клиника. Диагностика. Лечение.
Хронический панкреатит — длительное воспалительное заболевание поджелудочной железы, проявляющееся необратимыми морфологическими изменениями, которые вызывают боль и/или стойкое снижение функции
Классификация ХП [6]
1. По этиологии:
• Билиарнозависимый
• Алкогольный
• Дисметаболический
• Инфекционный
• Лекарственный
• Аутоиммунный
• Идиопатический
2. По клиническим проявлениям:
• Болевой
• Диспепсический
• Сочетанный
• Латентный
3. По морфологическим признакам:
• Интерстиционально-отечный
• Паренхиматозный
• Фиброзно-склеротический
• Гиперпластический
• Кистозный
4. По характеру клинического течения:
• Редко рецидивирующий
• Часто рецидивирующий
• С постоянно присутствующей симптоматикой
5. Осложнения:
• Нарушения оттока желчи
• Портальная гипертензия (подпеченочная)
• Эндокринные нарушения:
– панкреатогенный сахарный диабет
– гипогликемические состояния и др.
• Воспалительные изменения — абсцесс, киста, парапанкреатит, «ферментативный» холецистит, пневмония, экссудативный плеврит, паранефрит и пр.
Клинические признаки и симптомы
Наиболее типичные клинические проявления ХП — боль в животе и симптомы недостаточности функции ПЖ, однако в ряде случаев клиническая картина заболевания может манифестировать клинической картиной осложнений.