ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 06.11.2023
Просмотров: 64
Скачиваний: 1
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
Лечение ЖКБ:
-
Химическое растворение конкрементов. Препараты желчных кислот (урсофальк, урсосан). Лечение может быть назначено, если: а) конкременты имеют диаметр не более 1,5 см, б) заполняют пузырь не более чем на 1/3 объёма, в) пузырь свободно функционирует, г) камни не обызвествлённые, т.е. при обзорной рентгенографии области желчного пузыря они не видны. Курс лечения от 6 до 12 месяцев. Если растворения не произошло за этот срок, то лечение прекращают. -
Растворение конкрементов с введением в желчный пузырь во время ФГС через инструментальный канал аппарата тонкого многоканального зонда. Камень размывается изопропиловым или изобутиловым эфирами. Для методики необходима особая техника пока не доступная нам, но довольно распространённая в развитых странах. -
Лапароскопическая холецистэктомия. -
Холецистэктомия с обычным оперативным доступом. -
Возможна в некоторых ситуациях (случайно выявленное камненосительство) и выжидательная тактика.
Профилактика:
-
Первичная профилактика заключается в рациональном питании, соблюдении режима питания, в своевременном лечении воспалительных заболеваний системы пищеварения. Санация очагов хронической инфекции, предупреждение глистных инвазий, острых кишечных заболеваний. ЗОЖ. -
Вторичная профилактика заключается в диспансеризации пациентов в поликлинике.
-
Задачи диспансеризации: 1-2 раза в год обследование у терапевта, лор-врача, стоматолога, санация очагов инфекции, 1 раз в год фракционное дуоденальное зондирование, УЗИ, ФГДС, холецистография; OAK, ОАМ, БАК — 1 раз в год; лечебное питание, ЛФК; профилактическое лечение (диета, витамины, желчегонные, тюбажи, ЛФК, курс лечения минеральной водой).
Роль медсестры:
-
Проводить пропаганду здорового образа жизни среди населения с целью профилактики заболевания (борьба с гиподинамией, вредными привычками, перееданием и т. д.). -
Работа с пациентами по выполнению ими предписаний врача. -
Следить за соблюдением пациентами диеты №5(см выше). -
Оказать доврачебную помощь при приступах желчной колики (см. алгоритм мед. помощи при остром животе: холод, голод, покой, вызвать врача, приготовить лекарственные препараты (см. выше), которые вводить только по назначению врача) -
Осуществлять уход при возможных проблемах пациента (рвоте, тошноте и т.д.)
Хронические гепатиты (ХГ) – полиэтиологические хронические (длительностью более 6 мес.) поражения печени воспалительно-дистрофического характера с умеренно выраженным фиброзом и преимущественно сохраненной дольковой структурой печени.
Этиология. Наибольшее значение имеет вирусное (ОВГ), токсическое и токсико-аллергическое поражение печени (промышленные, бытовые, лекарственные хронические интоксикации, алкоголь, хлороформ, соединения свинца, аминазин, изониазид, метилдофа и др.).
Хронический холестатический гепатит может быть обусловлен:
-
длительным подпеченочным холестазом (вследствие закупорки камнем или рубцового сдавления общего желчного протока, рака головки поджелудочной железы и т.д.) -
первично-токсическим или токсико-аллергическим поражением некоторыми медикаментами (производные фенотиазина, метилтестостерон и его аналоги и т. д.) -
после перенесенного вирусного гепатита.
Различают: первичные гепатиты (представляющих собой самостоятельное заболевание) и вторичные или реактивные гепатиты (возникающие на фоне хронических инфекций: туберкулеза, бруцеллеза и др., различных хронических заболевании пищеварительного тракта, системных заболеваний соединительной ткани и т. д.). Наконец, во многих случаях этиология хронического гепатита остается невыясненной.
Симптомы ХГ:
-
увеличение печени (встречается приблизительно у 95%пациентов), -
боль в области печени (тупого характера, постоянная), -
чувство тяжести в правом подреберье, -
диспепсические явления, -
реже желтуха, кожный зуд, субфебрилитет, -
может быть незначительное увеличение селезенки. -
часто снижен аппетит, отрыжка, тошнота, плохая переносимость жиров, алкоголя, метеоризм, неустойчивый стул -
общая слабость, снижение трудоспособности, гипергидроз (повышенная потливость). -
у трети больных выявляется желтуха: нерезко выраженная (субиктеричность склер и неба) или умеренная.
Лечение. Пациенты хроническим персистирующим и агрессивным гепатитом вне обострения должны соблюдать диету с
исключением острых, пряных блюд, тугоплавких животных жиров, жареной пищи (№5). Рекомендуется творог (ежедневно до 100-150 г), неострые сорта сыра, нежирные сорта рыбы в отварном виде (треска и др.).
При токсических и токсико-аллергических гепатитах чрезвычайно важно полное прекращение контакта с соответствующим токсическим веществом, алкогольном гепатите - приема алкоголя, в необходимыхслучаях показано лечение от алкоголизма.
При обострении гепатита показана госпитализация, постельный режим, более строгая щадящая диета с достаточным количеством белков и витаминов. Назначают глюкозу по 25-30 г внутрь, витаминотерапию (особенно витамины В1, В2, B6, B12, никотиновую, фолиевую и аскорбиновую кислоту).
С целью улучшения анаболических процессов применяют анаболические стероидные гормоны (метандростенолон внутрь по 15-20 мг/сут с постепенным снижением дозы или ретаболил по 20- 50 мг 1 раз в 2 нед. в/м).
В более острых случаях, особенно с признаками значительной активации иммунокомпетентной системы, показаны в небольших дозах кортикостероидные гормоны (по 20-40 мг преднизолона в сутки) и (или) иммунодепрессанты также в небольших дозах, но длительно.
Проводят лечение экстрактами и гидролизатами печени (витогепат, сирепар и другие), но осторожно, так как при острых гепатитах введение печеночных гидролизатов может усилить аутоаллергические процессы и способствовать еще большему обострению гепатита.
При хроническом холестатическом гепатите основное внимание должно быть направлено на выявление и устранение причины холестаза.
Пациенты хроническим гепатитом нуждаются в трудоустройстве (ограничение тяжелой физической нагрузки, освобождение от работ, связанных с частыми командировками и не позволяющих соблюдать режим питания).
Профилактика ХГ сводится к профилактике инфекционного и сывороточного гепатита, борьбе с алкоголизмом, исключений возможности производственных и бытовых интоксикаций гепатотропными веществами, а также к своевременному выявлению и лечению острого и подострого гепатита.
Цирроз печени – хроническое прогрессирующее заболевание, характеризующееся поражением как паренхимы, так и стромы органа с развитием соединительной ткани, диффузной перестройкой дольчатой структуры и сосудистой системы печени.
Встречается чаще у мужчин, преимущественно в среднем и пожилом возрасте.
Этиология. Цирроз может развиться после вирусного гепатита; вследствие недостаточности питания (особенно белков, витаминов) и нарушений обмена (при сахарном диабете, тиреотоксикозе), хронического алкоголизма; холестаза при длительном сдавлении или закупорке желчных протоков; как исход токсических или токсико-аллергических гепатитов; вследствие конституционально-семейного предрасположения; хронических инфильтраций печени некоторыми веществами с последующей воспалительной реакцией на фоне хронических инфекций, паразитарных инвазий.
Выделяют:
первичные циррозы печени, а также вторичные циррозы, при которых поражение печени является лишь одним из многих проявлений общей клинической картины болезни: при туберкулезе, бруцеллезе, сифилисе, эндокринно-обменных заболеваниях, некоторых интоксикациях, коллагенозах.
Патогенез:
Непосредственное поражение печеночной ткани инфекционным или токсическим фактором при длительном воздействии иммунологических нарушений, проявляющихся в приобретении белками печени антигенных свойств и выработке к ним антител.
При всех видах цирроза развивается дистрофия и некроз гепатоцитов, разрастание соединительной ткани, вследствие чего нарушается дольчатая структура печени, внутрипеченочный кровоток, лимфоотток, отток желчи.
Нарушение внутрипеченочного кровотока вызывает гипоксию и усиливает дистрофические изменения в паренхиме печени.
По морфологическим и клиническим признакам выделяют циррозы
-
п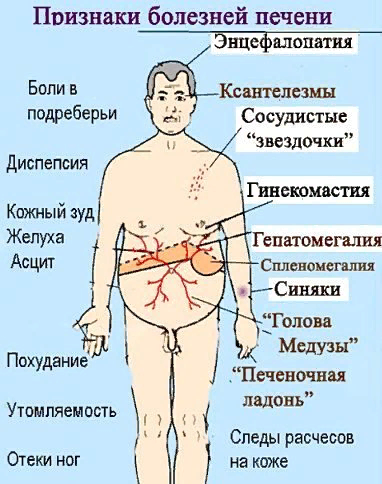 ортальные,
ортальные, -
постнекротические, -
билиарные (первичные и вторичные), -
смешанные;
По активности процесса
-
активные, -
прогрессирующие, -
неактивные;
По степени функциональных нарушений
-
компенсированные, -
декомпенсированные.
Различают также мелко и крупноузловой цирроз и смешанный его вариант.
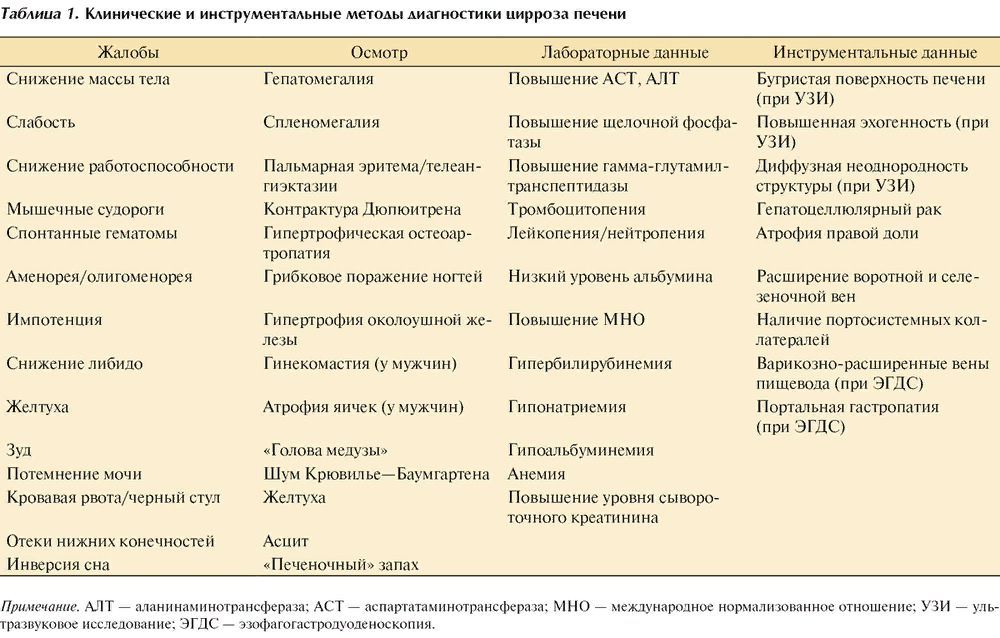
Симптомы, течение. Наряду с увеличением или уменьшением размеров печени характерно ее уплотнение, сопутствующая спленомегалия, симптомы портальной гипертензии, желтухи.
Нередка тупая или ноющая боль в области печени, усиливающаяся после погрешностей в диете и физической работы; диспепсические явления, кожный зуд, обусловленный задержкой выделения инакоплением в тканях желчных кислот.
При осмотре выявляются характерные для цирроза "печеночные знаки": сосудистые телеангиэктазии ("звездочки", "паучки") на коже верхней половины туловища, эритема ладоней ("печеночные ладони"), "лаковый язык" малинового цвета, "печеночный язык".
Нередки ксантелазмы, ксантомы, пальцы в виде барабанных палочек, у мужчин - гинекомастия, нарушение роста волос на подбородке и в подмышечных впадинах.
Лабораторно:
Часто выявляют анемию, лейкопению и тромбоцитопению, повышение СОЭ, гипербилирубинемию. При желтухе в моче обнаруживают уробилин, билирубин; вкале уменьшено содержание стеркобилина.
Отмечают гиперглобулинемию, изменение показателей белковых осадочных проб (сулемовой, тимоловой и др.).
Дифференциальную диагностику проводят с хроническим гепатитом, гепатозом, гемохроматозом и пр.
Уточнение клинико-морфологической формы заболевания обеспечивают пункционная биопсия, эхография и сканирование печени.
Рентгенологическое исследование с взвесью бария сульфата позволяет выявить варикозное расширение вен пищевода, особенно характерное для портального и смешанного цирроза.
В сомнительных случаях применяют лапароскопию, спленопортографию, ангиографию, компьютерную томографию.
Постнекротический цирроз развивается в результате обширного некроза
гепатоцитов (чаще у пациентов, перенесших тяжелыеформы вирусного гепатита В).
Портальный цирроз возникает после вирусного гепатита, в результате алкоголизма, недостаточного питания, реже вследствие других причин;
особенностью портальный цирроза является массивное разрастание в печени соединительнотканных перегородок, затруднение кровотока по внутрипеченочным разветвлениям воротной вены.
Симптомы обусловлены портальной гипертензией: асцит, варикозное расширение вен гемморроидапьного сплетения, вен пищевода и кардиального отдела желудка, а также подкожных околопупочных вен, расходящихся в разные стороны от пупочного кольца ("голова Медузы").
 Желтуха и лабораторно-биохимические изменения возникают относительно в более позднем периоде. Наиболее частыми осложнениями являются профузные пищеводно-желудочные и повторные геморроидальные кровотечения.
Желтуха и лабораторно-биохимические изменения возникают относительно в более позднем периоде. Наиболее частыми осложнениями являются профузные пищеводно-желудочные и повторные геморроидальные кровотечения.Билиарный цирроз возникает на почве длительного холестаза и проявляется рано возникающими желтухой, гипербилирубинемией, кожным зудом, лихорадкой в ряде случаев с ознобами.
В сыворотке крови повышается содержание щелочной фосфатазы и холестерина, нередко альфа (два) и бета - глобулинов.
Смешанный цирроз встречается наиболее часто, имеет общие проявления всех трех перечисленных выше форм цирроза.
Компенсированный цирроз характеризуется удовлетворительным самочувствием больных и при наличии характерных для цирроза клинико лабораторно морфологических изменений – сохранением основных функций печени.
Декомпенсированный цирроз печени проявляется общей слабостью желтухой, портальной гипертензией, геморрагическими явлениями, лабораторными изменениями, свидетельствующими о снижении функциональной способности печени.