Файл: 1. Стафилококки. Лабораторная диагностика стафилококковой инфекции.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 25.10.2023
Просмотров: 113
Скачиваний: 2
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
АГ. Содержат поверхностно расположенный Vi-АГ и соматические видоспецифические АГ А и М, количественное соотношение которых различно у разных видов. У В.melitensis преобладают М-АГы. у В. abortus и В. suis – А-АГ. Для идентификации бруцелл по антигенным свойствам используют реакцию адсорбции агглютининов или монорецепторные сыворотки.
Экология и распространение. Зоонозная инфекция. Возбудители разных видов циркулируют среди животных, от которых заражаются и люди. В.melitensis вызывает заболевания мелкого рогатого скота, В. abortus – КРС, В.suis – свиней. Непатогенные для человека
Бруцеллы устойчивы к действию факторов окружающей среды. Они длительно сохраняют жизнеспособность при низкой температуре. В почве, моче, испражнениях животных, больных бруцеллезом, в навозе, сенной трухе возбудители выживают 4–5 мес., в шерсти– 3– 4 мес., в пыли – 1 мес., в замороженном мясе – до 5 мес. К высокой температуре и дезинфицирующим веществам бруцеллы высокочувствительны: при 60°С погибают за 30 мин, при кипячении – мгновенно. Все дезинфектанты губят бруцелл в течение нескольких минут.
Патогенность и патогенез. Проникновение – алиментарным, контактным и воздушно-капельным путями. Алиментарный путь заражения связан с употреблением в пищу продуктов животноводства (масла, молока, мяса), полученных от больных животных. Контактным путем заражаются чаще ветеринары, зоотехники, работники мясокомбинатов при уходе за больными животными, обработке сырья. Заражение возможно при работе с инфицированной шерстью, ветошью, когда имеет место распыление, попадание бруцелл в воздух. Для человека наиболее патогенными являются В.melitensis – возбудитель болезни мелкого рогатого скота (овец, коз).
Выраженные инвазивные и агрессивные свойства бруцелл обусловливают способность возбудителя проникать в организм через неповрежденные слизистые оболочки. После проникновения в организм распространяются лимфогенным путем, попадают в кровь, а из крови – в селезенку, костный мозг, лимфоузлы, где, локализуясь внутриклеточно, могут длительно сохраняться.
Болезнетворность бруцелл определяется действием эндотоксина. Выделяющиеся ферменты (гиалуронидаза и др.) способствуют распространению микробов в тканях. В патогенезе бруцеллеза имеет значение способность возбудителя размножаться в клетках лимфоидно-макрофагальной системы.
С первых дней болезни возникает реакций ГЗТ, которая сохраняется в течение всей болезни и длительное время после выздоровления.
Иммунитет. В основе иммунитета при бруцеллезе лежит активность системы Т-лимфоцитов. Важную роль играет фагоцитоз и состояние аллергии. Обезвреживание бруцелл происходит при участии антител – опсонинов, агглютининов.
Лабораторная диагностика. Проводится бактериологическим и серологическим методами. Материалом для бактериологического исследования служат кровь, испражнения и моча больных, иногда – спинномозговая жидкость. Выделением возбудителя занимается специальная режимная лаборатория.
Образцы инкубируют в МПБ или бульоне Мартена (можно использовать соевый бульон) при 37°С. При проведении исследования засевают 2 порции среды и в одной создают повышенную концентрацию СО. Через 4-5 сут наблюдают рост бруцелл, нередко в виде мелких колоний, вкрапленных в тяжи фибрина; среда остаётся слегка мутной или прозрачной. После пересева на твёрдые среды отмечают характерный рост колоний, из которых отвивают чистые культуры с последующими идентификацией биохимических свойств, определением способности расти на средах с добавлением некоторых анилиновых красителей (бактериостатический метод Хеддльсона) и определением биотипа реакциями агглютинации.
Серологические исследования. Реакция агглютинации (реакция Райта) - один из основных методов диагностики бруцеллёза. Динамика реакции может быть различной, для неё характерно колебание титров в течение суток; положительная реакция с первого дня заболевания; наиболее высокие титры отмечают через 1-2 мес. Для получения адекватных результатов необходимо использовать негемолизированную сыворотку и Аг, приготовленный из S-форм бруцелл (применять Аг диссоциированных форм нельзя); в эндемичных очагах, вызванных Brucella melitensis, рекомендуют применять гомологичный Аг. Следует помнить, что для реакции Райта характерны проагглютинационные зоны, или прозоны (отсутствие агглютинации в первых разведениях и чёткое её проявление в более высоких разведениях сыворотки). Часто применяют микрометод реакции агглютинации на стекле (реакция Хеддльсона). В острой фазе заболевания диагностическую ценность имеет иммуноферментный метод, выявляющий IgM в сыворотке больного. Выявление неполных AT (реакция Кумбса) с применением антиглобулиновой сыворотки. Для диагностики, особенно при отрицательных результатах бактериологических и серологических исследований, используют аллергические кожные пробы (проба Бюрне), обычно положительные у 70-85% пациентов к концу 1 мес заболевания. В качестве Аг применяют бруцеллин (мелитин, абортин) - протеиновый экстракт культуры бруцелл. Пробу также применяют для проведения эпидемиологических обследований; бывает положительной после вакцинации.
Для выявления возбудителя в молоке широко применяется кольцевая проба Банга.
Профилактика и лечение. Общие и специфические мероприятия ветеринарной службы. Выявляют и ликвидируют бруцеллез среди сельскохозяйственных животных, обезвреживают продукты и сырье животного происхождения. Людей, подвергающихся опасности заражения, вакцинируют живой бруцеллезной вакциной. Лечение бруцеллёза затруднено внутриклеточным паразитизмом бруцелл, что защищает их от действия антимикробных препаратов и AT. Препаратами выбора считают тетрациклин и стрептомицин. В тяжёлых и упорных случаях можно назначить рифампин (рифамицин). Смертность без лечения может достигать 5-10%.
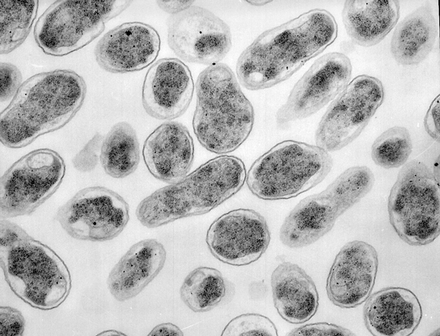
12. Нейссерии. Лабораторная диагностика менингококковой инфекции.
Заболевания у человека вызывают 2 вида кокков рода Neisseria: N.meningitidis – менингококки и N.gonorrhoae – гонококки. Остальные представители этого рода являются обитателями носоглотки здоровых людей и редко вызывают заболевания.
МЕНИНГОКОККОВАЯ ИНФЕКЦИЯ
Морфология. Имеют овоидную форму, напоминают кофейное зерно. Располагаются парами. Имеют нежную капсулу, которая утрачивается при пересевах на средах в лабораторных условиях. Для размножения на питательных средах нуждаются в сыворотке или крови. Растут лучше в атмосфере 5–8% CO2. На поверхности сывороточного агара образуют нежные бесцветные колонии вязкой консистенции.
БХ активность выражена слабо: продуцируют ферменты, расщепляющие глюкозу и мальтозу с образованием кислоты.
АГ. На основании различий капсульного антигена менингококки делятся на 8 серологических групп (А, В, С, D, X, Y, Z, W-135). Белковые антигены наружной мембраны клеточной стенки различны, соответственно выделяют различные серовары (обозначают цифрами).
Экология и распространение. Растут на слизистой носоглотки человека-носителя. В окружающей среде быстро погибают, не выдерживая высушивания, охлаждения и изменения температуры. Обычные дезинфицирующие вещества убивают менингококки почти моментально. Чувствительны к антибиотикам пенициллинового ряда, тетрациклину, эритромицину.
Главный источник заражения – больной. У большинства заразившихся менингококками заболевание не возникает, у некоторых развивается острый назофарингит и лишь у отдельных лиц – генерализованные формы болезни: менингит, менингококкемия. Механизм передачи – воздушно-капельный. Заражение происходит только при тесном и длительном контакте с инфицированным лицом (например, в детских садах, школах, казармах и др.).
Эпидемические вспышки обусловливаются чаще менингококками серогруппы А, возникают периодически с интервалом 20–30 лет, что зависит от возрастания числа восприимчивых людей за счет родившихся после предыдущей эпидемии.
Патогенез. В организме здорового человека, менингококки с помощью фимбрий прикрепляются к клеткам эпителия слизистой носоглотки. Капсула обеспечивает им устойчивость к фагоцитозу и инвазивные свойства.
Клинически менингококковая инфекция проявляется по-разному. Различают 3 основные формы: назофарингит, менингит и менингококкемию
. Возникновение заболевания и клинические проявления зависят от состояния микроорганизмов и от свойств менингококков, их вирулентности.
Путь распространения возбудителя в организме – гематогенный. Распространение микроорганизмов по тканям обеспечивают гиалуронидаза и нейраминидаза. Возникающая бактериемия сопровождается массивным распадом микробных клеток, вследствие чего возникает токсинемия. Чем больше эндотоксина (ЛПС клеточной стенки) циркулирует в организме заболевшего, тем тяжелее протекает болезнь. При массовой гибели большого числа менингококков и одновременном высвобождении эндотоксина часто наступает бактериальный или эндотоксический шок: поражение сосудов, свертывание в них крови, гипоксия, ацидоз.
Генерализация менингококковой инфекции может быть вследствие снижения сопротивляемости организма при вирусных инфекциях (особенно грипп), травмах и других воздействиях, изменяющими иммунологический статус организма, создающими иммунодефицитное состояние. Т.о., в патогенезе менингококковой инфекции сочетаются септические и токсические процессы + аллергические реакции.
Иммунитет после перенесенного заболевания (генерализованные формы) формируется прочный. Повторные заболевания возникают редко. В сыворотке крови больных обнаруживаются антимикробные (бактерицидные) АТ, которые обеспечивают защиту от последующего заболевания.
Лабораторная диагностика менингококковых заболеваний основана на бактериоскопии выделеной культуры и биохимической идентификации Neisseria meningitidis. Материал для исследования – спинномозговая жидкость (СМЖ), кровь и отделяемое носоглотки, взятое тампоном из глубоких отделов позади мягкого нёба. Забор материала желательно проводить до начала антибактериальной терапии.
В окрашенных мазках крови или отделяемого из носоглотки обнаруживают грамотрицательные одиночные кокки или диплококки, что значительно облегчает распознавание Neisseria meningitidis при характерной клинической картине. Грамотрицательные парные кокки в окрашенных по Граму мазках СМЖ больного с неврологической симптоматикой указывают на менингококковую этиологию заболевания. Следует помнить, что обнаружение Neisseria meningitidis в мазках СМЖ затруднено, и в этих случаях диагноз менингококкового менингита подтверждают обнаружением АГ Neisseria meningitidis в реакциях латекс-агглютинации или встречного иммуноэлектрофореза. В период менингококцемии грамотрицательные диплококки могут быть обнаружены в окрашенных мазках из соскобов петехий, а также в лейкоцитах периферической крови.
Экология и распространение. Зоонозная инфекция. Возбудители разных видов циркулируют среди животных, от которых заражаются и люди. В.melitensis вызывает заболевания мелкого рогатого скота, В. abortus – КРС, В.suis – свиней. Непатогенные для человека
Бруцеллы устойчивы к действию факторов окружающей среды. Они длительно сохраняют жизнеспособность при низкой температуре. В почве, моче, испражнениях животных, больных бруцеллезом, в навозе, сенной трухе возбудители выживают 4–5 мес., в шерсти– 3– 4 мес., в пыли – 1 мес., в замороженном мясе – до 5 мес. К высокой температуре и дезинфицирующим веществам бруцеллы высокочувствительны: при 60°С погибают за 30 мин, при кипячении – мгновенно. Все дезинфектанты губят бруцелл в течение нескольких минут.
Патогенность и патогенез. Проникновение – алиментарным, контактным и воздушно-капельным путями. Алиментарный путь заражения связан с употреблением в пищу продуктов животноводства (масла, молока, мяса), полученных от больных животных. Контактным путем заражаются чаще ветеринары, зоотехники, работники мясокомбинатов при уходе за больными животными, обработке сырья. Заражение возможно при работе с инфицированной шерстью, ветошью, когда имеет место распыление, попадание бруцелл в воздух. Для человека наиболее патогенными являются В.melitensis – возбудитель болезни мелкого рогатого скота (овец, коз).
Выраженные инвазивные и агрессивные свойства бруцелл обусловливают способность возбудителя проникать в организм через неповрежденные слизистые оболочки. После проникновения в организм распространяются лимфогенным путем, попадают в кровь, а из крови – в селезенку, костный мозг, лимфоузлы, где, локализуясь внутриклеточно, могут длительно сохраняться.
Болезнетворность бруцелл определяется действием эндотоксина. Выделяющиеся ферменты (гиалуронидаза и др.) способствуют распространению микробов в тканях. В патогенезе бруцеллеза имеет значение способность возбудителя размножаться в клетках лимфоидно-макрофагальной системы.
С первых дней болезни возникает реакций ГЗТ, которая сохраняется в течение всей болезни и длительное время после выздоровления.
Иммунитет. В основе иммунитета при бруцеллезе лежит активность системы Т-лимфоцитов. Важную роль играет фагоцитоз и состояние аллергии. Обезвреживание бруцелл происходит при участии антител – опсонинов, агглютининов.
Лабораторная диагностика. Проводится бактериологическим и серологическим методами. Материалом для бактериологического исследования служат кровь, испражнения и моча больных, иногда – спинномозговая жидкость. Выделением возбудителя занимается специальная режимная лаборатория.
Образцы инкубируют в МПБ или бульоне Мартена (можно использовать соевый бульон) при 37°С. При проведении исследования засевают 2 порции среды и в одной создают повышенную концентрацию СО. Через 4-5 сут наблюдают рост бруцелл, нередко в виде мелких колоний, вкрапленных в тяжи фибрина; среда остаётся слегка мутной или прозрачной. После пересева на твёрдые среды отмечают характерный рост колоний, из которых отвивают чистые культуры с последующими идентификацией биохимических свойств, определением способности расти на средах с добавлением некоторых анилиновых красителей (бактериостатический метод Хеддльсона) и определением биотипа реакциями агглютинации.
Серологические исследования. Реакция агглютинации (реакция Райта) - один из основных методов диагностики бруцеллёза. Динамика реакции может быть различной, для неё характерно колебание титров в течение суток; положительная реакция с первого дня заболевания; наиболее высокие титры отмечают через 1-2 мес. Для получения адекватных результатов необходимо использовать негемолизированную сыворотку и Аг, приготовленный из S-форм бруцелл (применять Аг диссоциированных форм нельзя); в эндемичных очагах, вызванных Brucella melitensis, рекомендуют применять гомологичный Аг. Следует помнить, что для реакции Райта характерны проагглютинационные зоны, или прозоны (отсутствие агглютинации в первых разведениях и чёткое её проявление в более высоких разведениях сыворотки). Часто применяют микрометод реакции агглютинации на стекле (реакция Хеддльсона). В острой фазе заболевания диагностическую ценность имеет иммуноферментный метод, выявляющий IgM в сыворотке больного. Выявление неполных AT (реакция Кумбса) с применением антиглобулиновой сыворотки. Для диагностики, особенно при отрицательных результатах бактериологических и серологических исследований, используют аллергические кожные пробы (проба Бюрне), обычно положительные у 70-85% пациентов к концу 1 мес заболевания. В качестве Аг применяют бруцеллин (мелитин, абортин) - протеиновый экстракт культуры бруцелл. Пробу также применяют для проведения эпидемиологических обследований; бывает положительной после вакцинации.
Для выявления возбудителя в молоке широко применяется кольцевая проба Банга.
Профилактика и лечение. Общие и специфические мероприятия ветеринарной службы. Выявляют и ликвидируют бруцеллез среди сельскохозяйственных животных, обезвреживают продукты и сырье животного происхождения. Людей, подвергающихся опасности заражения, вакцинируют живой бруцеллезной вакциной. Лечение бруцеллёза затруднено внутриклеточным паразитизмом бруцелл, что защищает их от действия антимикробных препаратов и AT. Препаратами выбора считают тетрациклин и стрептомицин. В тяжёлых и упорных случаях можно назначить рифампин (рифамицин). Смертность без лечения может достигать 5-10%.

12. Нейссерии. Лабораторная диагностика менингококковой инфекции.
Заболевания у человека вызывают 2 вида кокков рода Neisseria: N.meningitidis – менингококки и N.gonorrhoae – гонококки. Остальные представители этого рода являются обитателями носоглотки здоровых людей и редко вызывают заболевания.
МЕНИНГОКОККОВАЯ ИНФЕКЦИЯ
Морфология. Имеют овоидную форму, напоминают кофейное зерно. Располагаются парами. Имеют нежную капсулу, которая утрачивается при пересевах на средах в лабораторных условиях. Для размножения на питательных средах нуждаются в сыворотке или крови. Растут лучше в атмосфере 5–8% CO2. На поверхности сывороточного агара образуют нежные бесцветные колонии вязкой консистенции.
БХ активность выражена слабо: продуцируют ферменты, расщепляющие глюкозу и мальтозу с образованием кислоты.
АГ. На основании различий капсульного антигена менингококки делятся на 8 серологических групп (А, В, С, D, X, Y, Z, W-135). Белковые антигены наружной мембраны клеточной стенки различны, соответственно выделяют различные серовары (обозначают цифрами).
Экология и распространение. Растут на слизистой носоглотки человека-носителя. В окружающей среде быстро погибают, не выдерживая высушивания, охлаждения и изменения температуры. Обычные дезинфицирующие вещества убивают менингококки почти моментально. Чувствительны к антибиотикам пенициллинового ряда, тетрациклину, эритромицину.
Главный источник заражения – больной. У большинства заразившихся менингококками заболевание не возникает, у некоторых развивается острый назофарингит и лишь у отдельных лиц – генерализованные формы болезни: менингит, менингококкемия. Механизм передачи – воздушно-капельный. Заражение происходит только при тесном и длительном контакте с инфицированным лицом (например, в детских садах, школах, казармах и др.).
Эпидемические вспышки обусловливаются чаще менингококками серогруппы А, возникают периодически с интервалом 20–30 лет, что зависит от возрастания числа восприимчивых людей за счет родившихся после предыдущей эпидемии.
Патогенез. В организме здорового человека, менингококки с помощью фимбрий прикрепляются к клеткам эпителия слизистой носоглотки. Капсула обеспечивает им устойчивость к фагоцитозу и инвазивные свойства.
Клинически менингококковая инфекция проявляется по-разному. Различают 3 основные формы: назофарингит, менингит и менингококкемию
. Возникновение заболевания и клинические проявления зависят от состояния микроорганизмов и от свойств менингококков, их вирулентности.
Путь распространения возбудителя в организме – гематогенный. Распространение микроорганизмов по тканям обеспечивают гиалуронидаза и нейраминидаза. Возникающая бактериемия сопровождается массивным распадом микробных клеток, вследствие чего возникает токсинемия. Чем больше эндотоксина (ЛПС клеточной стенки) циркулирует в организме заболевшего, тем тяжелее протекает болезнь. При массовой гибели большого числа менингококков и одновременном высвобождении эндотоксина часто наступает бактериальный или эндотоксический шок: поражение сосудов, свертывание в них крови, гипоксия, ацидоз.
Генерализация менингококковой инфекции может быть вследствие снижения сопротивляемости организма при вирусных инфекциях (особенно грипп), травмах и других воздействиях, изменяющими иммунологический статус организма, создающими иммунодефицитное состояние. Т.о., в патогенезе менингококковой инфекции сочетаются септические и токсические процессы + аллергические реакции.
Иммунитет после перенесенного заболевания (генерализованные формы) формируется прочный. Повторные заболевания возникают редко. В сыворотке крови больных обнаруживаются антимикробные (бактерицидные) АТ, которые обеспечивают защиту от последующего заболевания.
Лабораторная диагностика менингококковых заболеваний основана на бактериоскопии выделеной культуры и биохимической идентификации Neisseria meningitidis. Материал для исследования – спинномозговая жидкость (СМЖ), кровь и отделяемое носоглотки, взятое тампоном из глубоких отделов позади мягкого нёба. Забор материала желательно проводить до начала антибактериальной терапии.
В окрашенных мазках крови или отделяемого из носоглотки обнаруживают грамотрицательные одиночные кокки или диплококки, что значительно облегчает распознавание Neisseria meningitidis при характерной клинической картине. Грамотрицательные парные кокки в окрашенных по Граму мазках СМЖ больного с неврологической симптоматикой указывают на менингококковую этиологию заболевания. Следует помнить, что обнаружение Neisseria meningitidis в мазках СМЖ затруднено, и в этих случаях диагноз менингококкового менингита подтверждают обнаружением АГ Neisseria meningitidis в реакциях латекс-агглютинации или встречного иммуноэлектрофореза. В период менингококцемии грамотрицательные диплококки могут быть обнаружены в окрашенных мазках из соскобов петехий, а также в лейкоцитах периферической крови.