ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 05.12.2023
Просмотров: 266
Скачиваний: 2
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
, стромальные клетки костного мозга и др., является растворимым рецептором-ловушкой RANKL, который, связывая RANKL, тормозит взаимодействие RANKL/RANK, угнетая мобилизацию, пролиферацию и активацию остеокластов. Полагают, что характер ремоделирования
костной ткани во многом определяется балансом между продукцией RANKL и OPG.
Многие кальциотропные гормоны и цитокины, включая витамин D3, па-ратгормон, простагландин E2 и ИЛ-11, стимулируют остеокластогенез (и, соответственно, оказывают катаболическое влияние на костную ткань) двойным механизмом, который включает угнетение выработки OPG и активацию продукции RANKL. Однако недавно установлено, что паратгормон при прерывистом введении в низких дозах, не влияющих на уровень кальция в крови, оказывает анаболическое действие на костную ткань. Главный механизм этого действия связан не столько с усилением остеобластогенеза, сколько с увеличением продолжительности жизни зрелых остеобластов путем угнетения их апоптоза. Эстрогены способствуют поддержанию нормальной массы костной ткани, ингибируя выработку RANKL и опосредованный RANKL остео-кластогенез, усиливая продукцию OPG и активируя апоптоз остеокластов. Бактериальные ЛПС и некоторые провоспалительные цитокины (такие как ФНО-α и ИЛ-1) усиливают дифференцировку и функциональную активность остеокластов независимо от взаимодействия RANKL/RANK. Это влияние ЛПС на резорбцию костной ткани остеокластами опосредуется простаглан-динами. На деятельность остеокластов стимулирующее влияние оказывают простагландины, вырабатываемые макрофагами и остеобластами, а также ряд интерлейкинов (ИЛ-1, ИЛ-3, ИЛ-6). Продолжительность жизни остеокластов составляет в среднем около 2 нед.
9.3.3. Межклеточное вещество костной ткани зубной альвеолы
Межклеточное вещество (матрикс) костной ткани зубной альвеолы представляет собой своеобразный биологический композитный материал, содержащий наноразмерные минеральные частицы (кристаллы гидроксиапатита), белки и воду. Благодаря объединению этих компонентов в единую систему матрикс обладает твердостью, прочностью и резистентностью к переломам.
Костный матрикс биохимически образован органическими веществами (25-30 % массы), минеральной фазой (50-60 %) и водой (10-20 %) - см. главу 5. Органические компоненты костной ткани занимают 3/4 ее объема и на 90-95 % состоят из фибриллярного белка коллагена (главным образом, коллагена I типа). В некотором количестве присутствуют также и коллагены других типов (III, IV, V, XI, XIII), в особенности в участках расположения незрелой костной ткани или в зонах ее регенерации. Большая часть коллагенов вырабатывается
локально клетками костной ткани - остеобластами, некоторая часть приходится на внедряющиеся в альвеолярную кость шарпеевские волокна, которые образуются вследствие секреторной деятельности фибробластов перио-донтальной связки. Коллаген в альвеолярной костной ткани характеризуется очень быстрым обновлением - по данным радиоизотопного маркирования in vivo, период его полужизни составляет 6 сут, что значительно меньше, чем, например, в дерме (15 сут).
В состав органического компонента входят также неколлагеновые белки (протеогликаны, гликопротеины), липиды, органические кислоты и другие
вещества (в совокупности на них приходятся около 5 % содержания органических веществ). Их основной функцией, по-видимому, является регуляция процесса минерализации. Исключительно важными недавно открытыми органическими компонентами костного матрикса являются биологически активные вещества - ТФР-β, ИФР-I и -II, КМБ, ТРФР, ФРФ и др. При разрушении костного матрикса эти факторы выделяются из него и, воздействуя на различные клетки (в первую очередь, на фибробласты, остеогенные клетки-предшественники, остеобласты), активируют процессы регенерации кости.
Главным неорганическим (минеральным) компонентом костной ткани являются фосфорные соли кальция в виде гидроксиапатита [Ca10(PO4)6(OH)2], на которые приходятся 95 % минеральной фазы. Кристаллы гидроксиапатита располагаются как между коллагеновыми волокнами, так и внутри них. Они имеют вид игольчатых или тонких пластинчатых структур вариабельной длины шириной 50 нм и толщиной 8 нм.
9.3.4. Структурная организация альвеолярного отростка
В альвеолярном отростке выделяют две части: собственно альвеолярную кость и поддерживающую альвеолярную кость (рис. 9.9).
1. Собственно альвеолярная кость (стенка альвеолы) представляет собой тонкую (0,1-0,4 мм) костную пластинку, которая окружает корень зуба и служит местом прикрепления волокон периодонта. Она протягивается от альвеолярного гребня до дна альвеолы, по краям граничит и сливается с кортикальными пластинками альвеолярного отростка. Стенка альвеолы состоит из компактной пластинчатой костной ткани, в которой имеются остеоны, интерстициальные (вставочные) и опоясывающие (общие) пластинки. Опоясывающие пластинки нередко отсутствуют, в периапикальных участках тонкая стенка зубной альвеолы может не содержать остеонов, а состоять из пластинок, расположенных почти параллельно поверхности корня зуба. Стенка альвеолы пронизана большим количеством
прободающих (шарпеевских) волокон периодонтальной связки, которые обусловливают ее исчерченность, обычно направленную под углом к оси корня зуба.
Противоположные, значительно более тонкие, концы пучков этих волокон погружены в цемент. Поддержание нормальной структуры собственно альвеолярной кости обеспечивается жевательными нагрузками, которые перераспределяются на нее благодаря натяжению волокон периодонтальной связки. Стенка зубной альвеолы в молодом возрасте гладкая, к ней равномерно прикреплены шарпеевские волокна периодонтальной связки. В пожилом возрасте она становится неровной, содержит многочисленные выемки и зазубрины; прикрепление шарпеевских волокон неравномерное.
При описании костной ткани, образующей стенки зубной альвеолы, нередко используют термин
«пучковая костная ткань» (лат. textus osseus fasciculatus, англ. bundle bone, нем. Bundelknochen), рассматривая ее как особую разновидность пластинчатой костной ткани или как самостоятельный вид костной ткани. Этот термин обусловлен тем, что к стенке альвеолы прикрепляются, частично пронизывая ее, пучки волокон периодонтальной связки. Пучковая
кость обладает некоторыми особенностями по сравнению с обычной пластинчатой: в ней имеются тонкие костные пластинки, расположенные параллельно друг другу и поверхности корня, разделенные хорошо выраженными ростовыми линиями, она содержит меньше коллагеновых фибрилл и больше основного (цементирующего) вещества, в ней выше концентрация минеральных веществ, что проявляется ее высокой плотностью на рентгенограммах.
Пучковая кость может представлять собой единственный вариант костной ткани стенки альвеолы либо располагаться поверх обычной пластинчатой костной ткани. Она наиболее хорошо выражена в участках динамичной перестройки костной ткани, в частности при прорезывании зубов и их перемещении (например, на дистальной поверхности альвеол при физиологическом медиальном дрейфе зубов).
Поверхность собственно альвеолярной кости пронизана множеством отверстий, образованных прободающими (фолькмановскими) каналами, через которые в периодонтальное пространство из костномозговых пространств и в обратном направлении проникают кровеносные и лимфатические сосуды и нервы. По этой причине стенку альвеолы иногда называют решетчатой, или ситовидной, пластинкой (лат. lamina cribriformis, или lamina cribrosa). Рентгенологически она имеет вид плотной пластинки (лат. lamina dura), которая служит диагностически важным ориентиром. Утрата ее плотности указывает на разрушение (резорбцию) костной ткани и может явиться симптомом воспалительных изменений тканей пародонта.
2. Поддерживающая альвеолярная кость включает:
а) компактную кость, образующую наружную (щечную и губную) и внутреннюю (язычную и ротовую) стенки альвеолярного отростка, называемые также кортикальными пластинками альвеолярного отростка;
б) губчатую кость, заполняющую пространства между стенками альвеолярного отростка и собственно альвеолярной костью.
Кортикальные пластинки альвеолярного отростка продолжаются в соответствующие пластинки тела верхней и нижней челюсти. Они значительно тоньше
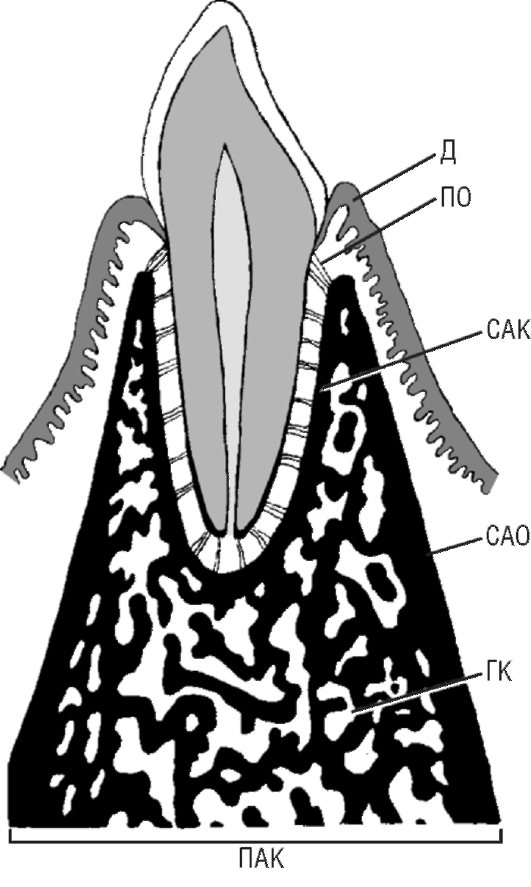
Рис. 9.9. Строение альвеолярного отростка: САК - собственно альвеолярная кость (стенка зубной альвеолы); ПАК - поддерживающая альвеолярная кость; САО - стенка альвеолярного отростка (кортикальная пластинка); ГК - губчатая кость; Д - десна; ПО - периодонт
в альвеолярном отростке верхней челюсти, чем нижней; наибольшей толщины они достигают в области нижних премоляров и моляров, в особенности на щечной поверхности. Кортикальные пластинки альвеолярного отростка образованы продольными пластинками и остеонами; в нижней челюсти окружающие пластинки из тела челюсти проникают в кортикальные пластинки. В передних отделах обеих челюстей поддерживающая кость обычно имеет очень малую толщину, губчатая кость отсутствует, поэтому кортикальная пластинка сливается с собственно альвеолярной костью.
Губчатая кость образована анастомозирующими трабекулами, распределение которых обычно соответствует направлению сил, воздействующих на альвеолу при жевательных движениях. Трабекулы распределяют силы, действующие на собственно альвеолярную кость, на кортикальные пластинки. В области боковых стенок альвеол они располагаются преимущественно горизонтально, у их дна имеют более вертикальный ход. Губчатая кость имеет более плотное строение вокруг зубов, подвергающихся большим жевательным нагрузкам. Число образующих ее трабекул варьирует в разных участках альвеолярного отростка, снижается с возрастом и в отсутствие функции зуба. Губчатая кость образует также межкорневые и межальвеолярные перегородки, которые содержат вертикальные питающие каналы, несущие нервы, кровеносные и лимфатические сосуды. Между костными трабекулами губчатой кости располагаются костномозговые пространства, заполненные у детей красным костным мозгом, а у взрослых - желтым костным мозгом. В этих пространствах находятся также остеогенные клетки. Участки красного костного мозга особенно хорошо выражены в губчатой кости верхней челюсти, где они могут сохраняться в течение всей жизни.
9.3.5. Структурные дефекты альвеолярного отростка
В здоровом пародонте уровень гребня альвеолярной кости располагается примерно на 1-2 мм апикальнее свободного края десны, который проходит вблизи цементо-эмалевого соединения. В
костной ткани во многом определяется балансом между продукцией RANKL и OPG.
Многие кальциотропные гормоны и цитокины, включая витамин D3, па-ратгормон, простагландин E2 и ИЛ-11, стимулируют остеокластогенез (и, соответственно, оказывают катаболическое влияние на костную ткань) двойным механизмом, который включает угнетение выработки OPG и активацию продукции RANKL. Однако недавно установлено, что паратгормон при прерывистом введении в низких дозах, не влияющих на уровень кальция в крови, оказывает анаболическое действие на костную ткань. Главный механизм этого действия связан не столько с усилением остеобластогенеза, сколько с увеличением продолжительности жизни зрелых остеобластов путем угнетения их апоптоза. Эстрогены способствуют поддержанию нормальной массы костной ткани, ингибируя выработку RANKL и опосредованный RANKL остео-кластогенез, усиливая продукцию OPG и активируя апоптоз остеокластов. Бактериальные ЛПС и некоторые провоспалительные цитокины (такие как ФНО-α и ИЛ-1) усиливают дифференцировку и функциональную активность остеокластов независимо от взаимодействия RANKL/RANK. Это влияние ЛПС на резорбцию костной ткани остеокластами опосредуется простаглан-динами. На деятельность остеокластов стимулирующее влияние оказывают простагландины, вырабатываемые макрофагами и остеобластами, а также ряд интерлейкинов (ИЛ-1, ИЛ-3, ИЛ-6). Продолжительность жизни остеокластов составляет в среднем около 2 нед.
9.3.3. Межклеточное вещество костной ткани зубной альвеолы
Межклеточное вещество (матрикс) костной ткани зубной альвеолы представляет собой своеобразный биологический композитный материал, содержащий наноразмерные минеральные частицы (кристаллы гидроксиапатита), белки и воду. Благодаря объединению этих компонентов в единую систему матрикс обладает твердостью, прочностью и резистентностью к переломам.
Костный матрикс биохимически образован органическими веществами (25-30 % массы), минеральной фазой (50-60 %) и водой (10-20 %) - см. главу 5. Органические компоненты костной ткани занимают 3/4 ее объема и на 90-95 % состоят из фибриллярного белка коллагена (главным образом, коллагена I типа). В некотором количестве присутствуют также и коллагены других типов (III, IV, V, XI, XIII), в особенности в участках расположения незрелой костной ткани или в зонах ее регенерации. Большая часть коллагенов вырабатывается
локально клетками костной ткани - остеобластами, некоторая часть приходится на внедряющиеся в альвеолярную кость шарпеевские волокна, которые образуются вследствие секреторной деятельности фибробластов перио-донтальной связки. Коллаген в альвеолярной костной ткани характеризуется очень быстрым обновлением - по данным радиоизотопного маркирования in vivo, период его полужизни составляет 6 сут, что значительно меньше, чем, например, в дерме (15 сут).
В состав органического компонента входят также неколлагеновые белки (протеогликаны, гликопротеины), липиды, органические кислоты и другие
вещества (в совокупности на них приходятся около 5 % содержания органических веществ). Их основной функцией, по-видимому, является регуляция процесса минерализации. Исключительно важными недавно открытыми органическими компонентами костного матрикса являются биологически активные вещества - ТФР-β, ИФР-I и -II, КМБ, ТРФР, ФРФ и др. При разрушении костного матрикса эти факторы выделяются из него и, воздействуя на различные клетки (в первую очередь, на фибробласты, остеогенные клетки-предшественники, остеобласты), активируют процессы регенерации кости.
Главным неорганическим (минеральным) компонентом костной ткани являются фосфорные соли кальция в виде гидроксиапатита [Ca10(PO4)6(OH)2], на которые приходятся 95 % минеральной фазы. Кристаллы гидроксиапатита располагаются как между коллагеновыми волокнами, так и внутри них. Они имеют вид игольчатых или тонких пластинчатых структур вариабельной длины шириной 50 нм и толщиной 8 нм.
9.3.4. Структурная организация альвеолярного отростка
В альвеолярном отростке выделяют две части: собственно альвеолярную кость и поддерживающую альвеолярную кость (рис. 9.9).
1. Собственно альвеолярная кость (стенка альвеолы) представляет собой тонкую (0,1-0,4 мм) костную пластинку, которая окружает корень зуба и служит местом прикрепления волокон периодонта. Она протягивается от альвеолярного гребня до дна альвеолы, по краям граничит и сливается с кортикальными пластинками альвеолярного отростка. Стенка альвеолы состоит из компактной пластинчатой костной ткани, в которой имеются остеоны, интерстициальные (вставочные) и опоясывающие (общие) пластинки. Опоясывающие пластинки нередко отсутствуют, в периапикальных участках тонкая стенка зубной альвеолы может не содержать остеонов, а состоять из пластинок, расположенных почти параллельно поверхности корня зуба. Стенка альвеолы пронизана большим количеством
прободающих (шарпеевских) волокон периодонтальной связки, которые обусловливают ее исчерченность, обычно направленную под углом к оси корня зуба.
Противоположные, значительно более тонкие, концы пучков этих волокон погружены в цемент. Поддержание нормальной структуры собственно альвеолярной кости обеспечивается жевательными нагрузками, которые перераспределяются на нее благодаря натяжению волокон периодонтальной связки. Стенка зубной альвеолы в молодом возрасте гладкая, к ней равномерно прикреплены шарпеевские волокна периодонтальной связки. В пожилом возрасте она становится неровной, содержит многочисленные выемки и зазубрины; прикрепление шарпеевских волокон неравномерное.
При описании костной ткани, образующей стенки зубной альвеолы, нередко используют термин
«пучковая костная ткань» (лат. textus osseus fasciculatus, англ. bundle bone, нем. Bundelknochen), рассматривая ее как особую разновидность пластинчатой костной ткани или как самостоятельный вид костной ткани. Этот термин обусловлен тем, что к стенке альвеолы прикрепляются, частично пронизывая ее, пучки волокон периодонтальной связки. Пучковая
кость обладает некоторыми особенностями по сравнению с обычной пластинчатой: в ней имеются тонкие костные пластинки, расположенные параллельно друг другу и поверхности корня, разделенные хорошо выраженными ростовыми линиями, она содержит меньше коллагеновых фибрилл и больше основного (цементирующего) вещества, в ней выше концентрация минеральных веществ, что проявляется ее высокой плотностью на рентгенограммах.
Пучковая кость может представлять собой единственный вариант костной ткани стенки альвеолы либо располагаться поверх обычной пластинчатой костной ткани. Она наиболее хорошо выражена в участках динамичной перестройки костной ткани, в частности при прорезывании зубов и их перемещении (например, на дистальной поверхности альвеол при физиологическом медиальном дрейфе зубов).
Поверхность собственно альвеолярной кости пронизана множеством отверстий, образованных прободающими (фолькмановскими) каналами, через которые в периодонтальное пространство из костномозговых пространств и в обратном направлении проникают кровеносные и лимфатические сосуды и нервы. По этой причине стенку альвеолы иногда называют решетчатой, или ситовидной, пластинкой (лат. lamina cribriformis, или lamina cribrosa). Рентгенологически она имеет вид плотной пластинки (лат. lamina dura), которая служит диагностически важным ориентиром. Утрата ее плотности указывает на разрушение (резорбцию) костной ткани и может явиться симптомом воспалительных изменений тканей пародонта.
2. Поддерживающая альвеолярная кость включает:
а) компактную кость, образующую наружную (щечную и губную) и внутреннюю (язычную и ротовую) стенки альвеолярного отростка, называемые также кортикальными пластинками альвеолярного отростка;
б) губчатую кость, заполняющую пространства между стенками альвеолярного отростка и собственно альвеолярной костью.
Кортикальные пластинки альвеолярного отростка продолжаются в соответствующие пластинки тела верхней и нижней челюсти. Они значительно тоньше

Рис. 9.9. Строение альвеолярного отростка: САК - собственно альвеолярная кость (стенка зубной альвеолы); ПАК - поддерживающая альвеолярная кость; САО - стенка альвеолярного отростка (кортикальная пластинка); ГК - губчатая кость; Д - десна; ПО - периодонт
в альвеолярном отростке верхней челюсти, чем нижней; наибольшей толщины они достигают в области нижних премоляров и моляров, в особенности на щечной поверхности. Кортикальные пластинки альвеолярного отростка образованы продольными пластинками и остеонами; в нижней челюсти окружающие пластинки из тела челюсти проникают в кортикальные пластинки. В передних отделах обеих челюстей поддерживающая кость обычно имеет очень малую толщину, губчатая кость отсутствует, поэтому кортикальная пластинка сливается с собственно альвеолярной костью.
Губчатая кость образована анастомозирующими трабекулами, распределение которых обычно соответствует направлению сил, воздействующих на альвеолу при жевательных движениях. Трабекулы распределяют силы, действующие на собственно альвеолярную кость, на кортикальные пластинки. В области боковых стенок альвеол они располагаются преимущественно горизонтально, у их дна имеют более вертикальный ход. Губчатая кость имеет более плотное строение вокруг зубов, подвергающихся большим жевательным нагрузкам. Число образующих ее трабекул варьирует в разных участках альвеолярного отростка, снижается с возрастом и в отсутствие функции зуба. Губчатая кость образует также межкорневые и межальвеолярные перегородки, которые содержат вертикальные питающие каналы, несущие нервы, кровеносные и лимфатические сосуды. Между костными трабекулами губчатой кости располагаются костномозговые пространства, заполненные у детей красным костным мозгом, а у взрослых - желтым костным мозгом. В этих пространствах находятся также остеогенные клетки. Участки красного костного мозга особенно хорошо выражены в губчатой кости верхней челюсти, где они могут сохраняться в течение всей жизни.
9.3.5. Структурные дефекты альвеолярного отростка
В здоровом пародонте уровень гребня альвеолярной кости располагается примерно на 1-2 мм апикальнее свободного края десны, который проходит вблизи цементо-эмалевого соединения. В