Файл: Ликвородиагностика. Ликворные синдромы ликвородиагностика. Ликворные синдромы.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 11.01.2024
Просмотров: 1287
Скачиваний: 7
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
Исходы комы
Коматозное состояние, как правило, сопровождается многофакторными обменными нарушениями, в частности проявлениями сочетанной энцефалопатии. Длительность комы обычно адекватна тяжести первичной или вторичной мозговой патологии. Чем длительнее кома, тем меньше оснований надеяться на благоприятный прогноз и более вероятен летальный исход. Плохие прогностические признаки при коме - отсутствие через 6 ч после начала комы зрачковых реакций на свет и расторможенности глазных яблок при проверке окулоцефалического и калорического окуловестибулярного стволовых рефлексов.
Если больной находится в состоянии комы более 2 нед, то в случаях выживания выход из этого состояния может протекать по-разному. Нередко больной из коматозного переходит в так называемое вегетативное состояние, которое по клинической картине соответствует понятиям «апаллический синдром» (от лат. pallium - плащ головного мозга), «бодрствующая» кома или «неокортикальная смерть», которые в последнее время стали редко употребляемыми.
Вегетативное состояние - патологическое состояние, наступающее после длительной комы, чаще наблюдаемое при выходе из травматической комы, при этом сохранено спонтанное дыхание, поддерживаются сердечная деятельность, системный кровоток, артериальное давление. На этом фоне выражены признаки разобщения между корой больших полушарий и подкорково-стволовыми образованиями.
| |
Характеризуется появлением чередующихся со сном непродолжительных периодов кажущегося бодрствования, во время которых при полном отсутствии речи и признаков психической активности больной иногда спонтанно открывает глаза, но взор при этом не фиксирует, оставаясь безынициативным и безучастным. Возможно преобладание позы, характерной для декортикации, признаки пирамидной недостаточности, подкорковые симптомы, примитивные рефлекторные двигательные феномены, в частности непроизвольное схватывание (хватательный рефлекс), симптомы орального автоматизма; возможны хаотические движения в ответ на болевые раздражения. Длительность вегета- тивного состояния варьирует от нескольких суток до года и более. В связи с этим выделяют транзиторный и стойкий варианты вегетативного состояния.
Транзиторное вегетативное состояние в первые 4 нед может трансформироваться в более благоприятную для больного форму измененного сознания. В таких случаях сначала появляются признаки нормализации цикла сна и бодрствования, вегетативные реакции в ответ на значимые ситуации, например посещение родственников (учащение пульса, гиперемия лица и т.п.), постепенно восстанавливается возможность фиксации и слежения взора, способность к реагированию на происходящее вокруг, появляются целенаправленные движения, возникают и постепенно наращиваются возможности неречевого, а затем и речевого общения. Однако в большинстве случаев остается резидуальный психоорганический синдром, обычна деменция в сочетании с признаками очаговой неврологической патологии (паркинсонизм, мозжечковые расстройства, псевдобульбарный синдром, пирамидная недостаточность, эпилептические припадки, нарушения высших психических функций). Лишь в редких случаях у детей и молодых людей восстановление утраченных функций бывает более выраженным, вплоть до практического выздоровления. При транзиторной форме вегетативного состояния на ЭЭГ в первые недели отмечаются выраженные генерализованные изменения, которые затем сменяются преобладающей тета-активностью, через 5-6 мес появляется альфа-активность. На КТ возможны признаки атрофии мозга, деструктивные очаги.
Стойкое вегетативное состояние диагностируется в том случае, если характерная для вегетативного состояния клиническая картина сохраняется более 4 нед. При хорошем общем уходе за больным витальные функции у него могут поддерживаться в течение нескольких лет, при этом жизнеспособность больных полностью зависит от тщательного постоянного ухода. Умирают больные в таком случае обычно от сопутствующих заболеваний и осложнений. На ЭЭГ при стойком вегетативном состоянии сохраняются низкоамплитудные медленные волны; характер ЭЭГ может быть близок к биоэлектрическому молчанию. Визуализирующие методы (КТ- и МРТ-исследования головного мозга) позволяют выявить у больных выраженные признаки энцефалопатии.
При патологоанатомическом исследовании мозга умерших обнаруживается атрофия мозговой ткани; особенно значительно поражение больших полушарий при относительно сохранном состоянии ствола мозга.
Синдром вегетативного состояния описал и назвал апаллическим в 1940 г. немецкий психиатр Е. Кречмер (Kretschmer E., 1888-1964). В 1972 г. результаты подробного изучения этого синдрома представили W. Jennett и F. Plum, которые назвали его вегетативным состоянием.
Смерть головного мозга - состояние, при котором необратимо утрачены все функции мозга в связи с деструктивными или метаболическими изменениями в нем. Это ведет, в частности, к необратимым расстройствам дыхания, сер- дечно-сосудистой деятельности, функций пищеварительного тракта, печени, почек и других органов и тканей, к несовместимым с жизнью нарушениям гомеостаза. Этап умирания (агония) нередко характеризуется возбуждением вегетативных реакций, на фоне которого и развивается клиническая картина смерти мозга.
| |
Основные критерии смерти мозга, установленные в 1977 г. в США, - ареактивная (терминальная) кома, остановка дыхания, резистентная к высокому парциальному давлению CO2 в крови, равному 60 мм рт.ст., отсутствие роговичных, окулоцефалического, окуловестибулярного, глоточного рефлексов, а также неподвижные расширенные зрачки, изоэлектрическая ЭЭГ, при этом наличие указанных признаков регистрируется свыше 30 мин-1 ч.
Признаком смерти головного мозга является и обнаруживаемое при ангиографии полное прекращение церебрального кровотока. Спинальные рефлексы при этом могут оставаться сохранными. В некоторых случаях (при неизвестном анамнезе и отсутствии возможности провести исследование для выявления интоксикаций) для окончательного решения вопроса о необратимости состояния может потребоваться наблюдение в течение 72 ч.
В.А. Неговский и А.М. Гурвич (1986), Л.М. Попова (1996) считают, что смерть головного мозга, наступление которой приравнивается к смерти организма в целом, определяется на основании следующего комплекса признаков: 1) полное и устойчивое отсутствие сознания; 2) устойчивое отсутствие самостоятельного дыхания при отключении аппарата ИВЛ; 3) атония всех мышц; 4) исчезновение любых реакций на внешние раздражители и любых видов рефлексов, замыкающихся выше уровня спинного мозга; 5) устойчивое расширение и ареактивность зрачков и их фиксация в среднем положении; 6) тенденция к артериальной гипотензии (80 мм рт.ст. и ниже); 7) спонтанная гипотермия.
Авторы отмечают, что все указанные ими признаки дают основание для определения смерти мозга при условии, что они сохраняются неизменными в течение не менее 6-12 ч и если по истечении этого времени на ЭЭГ зарегистрировано полное отсутствие спонтанной и вызванной электрической активности мозга. При невозможности произвести ЭЭГ срок наблюдения обычно должен увеличиваться до 24 ч. Указанные признаки смерти мозга могут быть недостаточными при температуре тела больного ниже 32 ?С вследствие его переохлаждения, а также при наличии признаков интоксикации, в частности наркотическими и седативными препаратами, а также миорелаксантами. Кроме того, В.А. Неговский и А.М. Гурвич (1986) признают, что у детей до 6 лет соответствующая диагностика еще не разработана. Те же авторы отмечают, что сроки наблюдения за больным с основными признаками смерти мозга могут быть сокращены, если методом ангиографии дважды с интервалом в 30 мин устанавливается факт прекращения циркуляции крови по всем магистральным сосудам мозга. В таком случае даже регистрация ЭЭГ признается необязательной. Если наличие у больного основных признаков смерти мозга может быть обусловлено экзогенной интоксикацией, диагноз смерти мозга может быть установлен при сохранении этих признаков не менее 3 сут или же в течение 24 ч после выведения токсичных веществ из крови, что документируется данными лабораторных исследований. Сократить срок наблюдения позволяет только ангиографически доказанное прекращение кровообращения во всех четырех магистральных сосудах головы в течение 30 мин.
| |
При эндогенной интоксикации (терминальная уремия, печеночная энцефалопатия, гиперосмолярная кома и др.) диагноз смерти мозга устанавливается после принятия всех возможных мер, направленных на коррекцию метаболических нарушений. В этом случае такой диагноз устанавливается на основании признаков смерти мозга при экзогенной интоксикации.
Решение о наступлении смерти мозга должно приниматься комиссией врачей, в состав которой обязательно входит невропатолог и не может быть включен трансплантолог. Такая комиссия подчас должна решать весьма сложную морально-этическую проблему: признание смерти человека, у которого может сохраняться работа сердца и обычно обеспечивается газообмен в легких с помощью аппарата ИВЛ.
Некоторые клинические формы коматозного состояния
Апоплексическая кома. Следствие острого нарушения мозгового кровообращения - обычно проявление геморрагического, реже массивного ишемического инсульта, чаще возникает в бассейне внутренней сонной артерии. При кровоизлиянии в мозг кома возникает остро, чаще в период бодрствования. Нарушение сознания может сопровождаться психомоторным возбуждением. Лицо больного багровое, дыхание стерторозное, отмечается повторная рвота, возможны расстройства глотания. Пульс напряженный. Артериальное давление обычно высокое (исключение - кровоизлияния при разрывах аневризмы), возможны проявления менингеального синдрома. На стороне, противоположной патологическому очагу в мозге, развивается гемиплегия или гемипарез. Гемисиндром проявляется снижением силы смыкания век, «вялостью» верхнего века, отдуванием щеки при дыхании (симптом «паруса», или
симптом «курения трубки»), снижением скулового рефлекса, более быстрым падением пассивно приподнимаемых конечностей, гипотонией мышц (в связи с этим на стороне гемиплегии «распластанное» бедро), ротацией стопы кнаружи (рис. 23.1), меньшей выраженностью симптома Кернига, похолоданием и цианозом конечностей, при этом сухожильные рефлексы на стороне геми-
| |
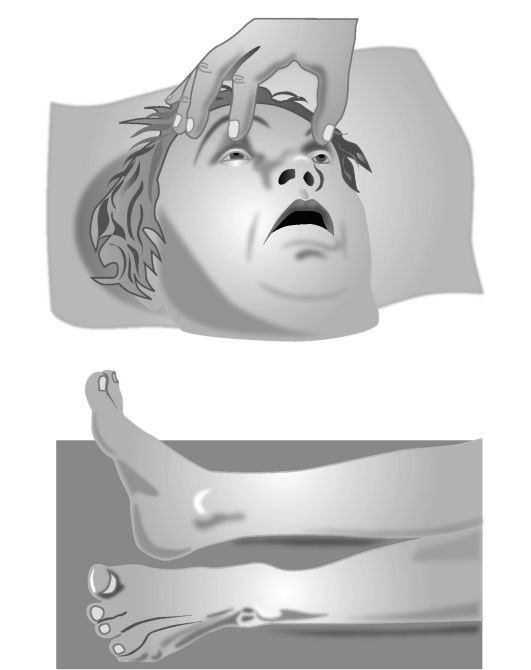
Больная с гемипарезом в коматозном состоянии.
На стороне гемипареза снижено напряжение верхнего века, сглажена носогубная складка, опущен угол рта, при дыхании «парусит» щека (а); ротация стопы.
При ишемическом инсульте коматозное состояние возможно и обычно развивается подостро, чаще в ночное время, нередко после повторных преходящих нарушений мозгового кровообращения. Характерны бледность покровных тканей, пониженное артериальное давление, глухие тоны сердца, на стороне инсульта иногда ослабление пульса на внутренней сонной артерии; на стороне, противоположной патологическому процессу, выявляются признаки гемиплегии или гемипареза, которые могут быть такими же, как и при гемор- рагическом инсульте. Если ишемический инсульт обусловлен эмболией мозгового сосуда, то развитие коматозного состояния происходит остро и нередко сопровождается локальными или общими судорогами. Уточнению характера инсульта способствуют диагностический поясничный прокол и результаты исследования ЦСЖ, а также КТ-, МРТ-исследования.
Апоплексиформная кома при инфаркте миокарда (кардиогенный шок). Кома развивается остро в связи с нарушением общей и мозговой гемодинамики, возникшим в связи с инфарктом миокарда. Обычны одышка, цианоз, снижение артериального давления, пульс учащенный, реже (при атриовентрикулярной блокаде) замедленный, слабый, иногда нитевидный; при этом возможны экстрасистолия, мерцательная аритмия, иногда проявляется акроартериоспастический рефлекс, характеризующийся исчезновением пульса на артериях конечностей. Возможны также психомоторное возбуждение, эйфория, галлюцинации, эпилептиформные припадки, абдоминальные и ренальные симптомы, гипертермия. В крови отмечаются лейкоцитоз, увеличенная СОЭ, повышение концентрации ферментов (аминотрансферазы, лактатдегидрогеназы). На ЭКГ выявляются признаки инфаркта миокарда.
| |
Инфекционно-токсическая кома при менингитах. Кома возникает при ме- нингитах, чаще гнойных, особенно менингококковых и пневмококковых менингитах. Кома при менингитах обусловлена интоксикацией, ликворо- и гемодинамическими расстройствами, вторичным нарушением функции коры надпочечников, отеком мозга. Чаще развивается остро на фоне общих инфекционных и токсических проявлений, признаков менингеального синдрома. Пульс замедлен или учащен, аритмичен. Отмечаются тахипноэ, нарушения ритма дыхания, лабильный мышечный тонус, часто признаки поражения черепных нервов. Возможны геморрагическая сыпь (синдром Уотерхауса- Фридериксена, считающийся признаком менингококкемии), судорожные пароксизмы, иногда эпилептический статус, высокое ликворное давление, клеточно-белковая диссоциация в ЦСЖ. При гнойном и туберкулезном менингитах снижено содержание в ЦСЖ глюкозы и хлоридов.