Файл: 1. Теоретические основы функционирования современного медикосоциального комплекса в рф 4.doc
Добавлен: 22.11.2023
Просмотров: 248
Скачиваний: 4
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
СОДЕРЖАНИЕ
1. Теоретические основы функционирования современного медико-социального комплекса в РФ
1.1. Понятие, принципы, особенности и стратегии управления медико-социальным комплексом
1.2. Состав, структура и задачи медико-социального комплекса
2.1. Динамика и проблемы развития российского медико-социального комплекса в 2010-2012 гг.
2.2. Тенденции и приоритеты развития современного отечественного медико-социального комплекса
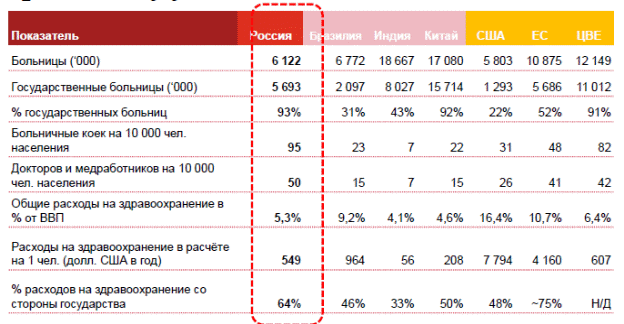
В свою очередь, А. Лаврентьева выделяет, как ряд дополнительных, так и уже освещенных проблем. Она полагает, что существуют факторы, отраженные в таблице 2, которые обусловливают необходимость дальнейшего структурного и функционального реформирования финансового механизма системы здравоохранения:17
Таблица 2 – Оценка отечественного МСК в сравнении с развитыми и развивающимися странами
-
положения Концепции развития здравоохранения до 2020 года остаются дискуссионными; -
актуальной остается проблема сочетания бюджетно-налоговых (нерыночных), страховых и других рыночных механизмов финансирования расходов на здравоохранение; -
несовершенна система контроля использования финансовых ресурсов распорядителями и получателями бюджетных средств; -
продолжается практика многоканального финансирования медицинских учреждений; -
недостаточна мотивация коммерческих организаций и населения в оплате медицинских услуг, участии в добровольном медицинском страховании (ДМС); -
состояние финансового механизма системы здравоохранения не соответствует принципам экономической макро- и микроэффективности.
Таким образом, оценка динамики и проблем развития российского медико-социального комплекса в 2010-2012 гг. показала, что важнейший урок периода развития отечественного МСК до 2011 г. – увеличение финансирования здравоохранения и политическая воля руководителей страны позволили добиться заметного улучшения демографических показателей в стране. В результате реализации программ Минздравсоцразвития РФ в период с 2008 по 2011 г. были достигнуты определенные положительные результаты развития всего МСК. В свою очередь, и расходы бюджетной системы в 2012 г. по разделу «Здравоохранение» выросли в абсолютном выражении по сравнению с предыдущим годом на 18,1%, в том числе за счет прироста расходов на стационарную и скорую медицинскую помощь и сокращения расходов на статью «Медицинская помощь в дневных стационарах всех типов» на 24,5% и «Прикладные научные исследования в области здравоохранения» на 14,5%. Тем не менее, в МКС РФ, несмотря на ряд позитивных отмеченных изменений сохраняются нерешенные проблемы. Эти проблемы могут по оценке экспертов препятствовать решению поставленных задач, направленных на улучшение здоровья населения, увеличение доступности и повышение качества медицинской помощи. Среди них главными являются: недофинансирование государственной системы здравоохранения как минимум в 1,5 раза, дефицит и неоптимальная структура медицинских кадров, неудовлетворительная квалификация медицинских кадров, низкое качество медицинской помощи, отставание нормативов объемов медицинской помощи, очень низкие объемы высокотехнологичной медицинской помощи, неэффективное управление отраслью на всех уровнях. Кроме того, ряд авторов отмечает, что существуют факторы, которые обусловливают необходимость дальнейшего структурного и функционального реформирования финансового механизма системы здравоохранения. Выявленные проблемы предполагают изучение перспектив их решения.
2.2. Тенденции и приоритеты развития современного отечественного медико-социального комплекса
Различные авторы предлагают многочисленные рекомендации по развитию отечественного МСК. Если их объединить в смысловые группы то речь идет как правило о нескольких группах направлений.
Г.Э. Улумбекова, например отмечает, что новая законодательная база, отраженная в таблице 318, в частности, Законы «Об обязательном медицинском страховании в Российской Федерации»19 и «Об основах охраны здоровья граждан в Российской Федерации»20 помогут решить проблемы здравоохранения только частично. Так, Закон «Об обязательном медицинском страховании в Российской Федерации» предусматривает серьезные положительные нормы:21
-
централизацию финансирования системы ОМС на уровне Федерального фонда ОМС; -
нормирование тарифов страховых взносов на неработающее население; -
изменение структуры тарифа на ОМС - с 2013 г. включение расходов на содержание учреждения, а также включение в систему ОМС скорой медицинской помощи с 2013 г. и высокотехнологичной помощи с 2015 г., т.е. организацию одноканального финансирования; -
повышение ответственности регионов за оказание первичной помощи;22 -
обязательное исполнение порядков и стандартов медицинской помощи в рамках территориальных программ ОМС и формирование критериев эффективности этих программ.23
Вместе с тем имеются определенные факторы риска при реализации этого закона, что потребует их решения в других федеральных законах или подзаконных актах. Например, централизация финансирования с последующим перераспределением средств в регионы в условиях общего дефицита этих средств может поставить под угрозу объемы финансирования здравоохранения в относительно богатых субъектах РФ. Соответственно, может пострадать заработная плата врачей. Далее в этом законе акцентируются меры по расширению прав пациента выбирать врача и медицинскую организацию без учета территориального принципа прикрепления населения, этапов и уровней оказания медицинской помощи пациентам, что повлечет за собой дополнительные затраты в системе. Задача состоит не в том
, чтобы предоставить свободу выбора пациенту, а в том, чтобы обеспечить доступность и качество медицинской помощи в большинстве медицинских организаций (а эти организации, как правило, находятся по месту жительства пациента).
Что касается Закона «Об основах охраны здоровья граждан в Российской Федерации», то следует отметить также несколько положительных норм.
Передача полномочий по оказанию первичной медико-санитарной помощи и скорой медицинской помощи с муниципального уровня на уровень субъекта РФ. Эта норма продиктована тем, что у большинства муниципальных образований было недостаточно средств на оказание данных видов медицинской помощи. «Бедная» система здравоохранения в Российской Федерации должна быть централизована: так легче ей управлять и контролировать. Положение о предоставлении медицинской помощи по участково-территориальному принципу, использование системы направлений. Эти положения устраняют риск снижения координации медицинской помощи населению, вводимый положениями законопроекта «Об обязательном медицинском страховании», которые декларируют право выбора пациентом врача и медицинской организации.
Закон правильно решает и отдельные узкоспециализированные вопросы здравоохранения: в детской трансплантологии, в лечении орфанных заболеваний, в применении репродуктивных технологий и др.
Все эти вопросы важны, но первоочередная цель главного закона страны по охране здоровья граждан - закрепить организационные и финансовые механизмы для защиты и укрепления здоровья всех граждан Российской Федерации, а также для обеспечения доступной и качественной медицинской помощью всех заболевших. К сожалению, эти вопросы не нашли должного отражения в Законе «Об основах охраны здоровья граждан в Российской Федерации», он не решает этих задач.24 Более того, этот закон приведет к усилению недовольства населения (в связи с риском снижения гарантий бесплатной медицинской помощи), а также медицинских работников, т.к. он не улучшает их положения.
Поэтому при формировании приоритетов и задач до 2020 г. необходимо принять во внимание цели по улучшению здоровья населения
, поставленные Правительством Российской Федерации к этому сроку. В соответствии с Концепцией долгосрочного социально-экономического развития Российской Федерации на период до 2020 г. мы должны существенно улучшить показатели здоровья населения, а именно:25 увеличить ожидаемую продолжительность жизни населения с нынешних 70 до 73 лет и снизить общий коэффициент смертности с 13,5 случая на 1 тыс. населения до 11,0.
Более того, в целом ряде программных документов федерального уровня, проиллюстрированных на рис. 4, определены главные направления развития здравоохранения. Среди них – акцент на удовлетворенности населения, повышение квалификации медицинских работников и конкурентоспособности их заработной платы, развитие первичного звена здравоохранения, увеличение доступности бесплатных лекарств, профилактика и формирование условий для здорового образа жизни наших граждан и, что самое главное, повышение эффективности управления, прозрачности в принятии решений, ответственности и отчетности руководителей отрасли за результат, ликвидация коррупции.
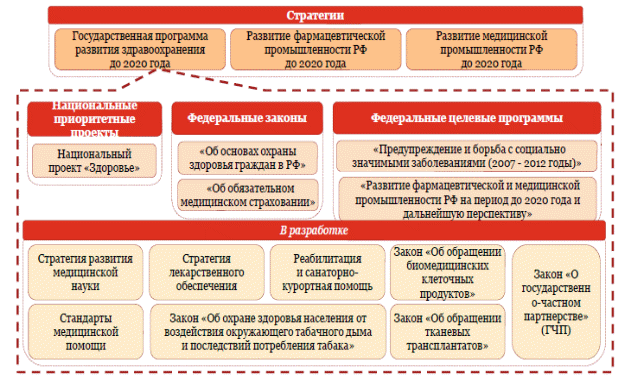
Рисунок 4 – Комплекс программных и нормативно-правовых документов, направленных на развитие отечественного МСК до 2020 г.
Необходимо понимать: чтобы реализовать эту программу, потребуются консолидированные усилия всего общества - это и эффективная работа команды управленцев здравоохранением, и принятие нелегких решений по увеличению финансирования государственных расходов на здравоохранение, и, безусловно, ответственность самих граждан за сохранение и укрепление своего здоровья.26
Из вышеперечисленных направлений, а также анализа нерешенных проблем и вызовов, стоящих перед отраслью, вытекают приоритеты и задачи, которые должны быть отражены в программе здравоохранения. Приоритеты:
-
сохранение и укрепление здоровья граждан трудоспособного возраста; -
сохранение и укрепление здоровья женщин репродуктивного возраста и детей, пропаганда рождаемости; -
формирование здорового образа жизни у граждан Российской Федерации; -
формирование доступных и качественных медико-социальных услуг для граждан старшей возрастной группы и инвалидов; -
повышение эффективности расходования государственных ресурсов.