Файл: Заболевания сердечнососудистой системы и системные заболевания соединительной ткани.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 24.10.2023
Просмотров: 1025
Скачиваний: 3
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
Основные этапы развития гипертонической болезни в соответствии с ее нейрогенной теорией можно описать следующим образом:
♦ отрицательный психоэмоциональный стресс расстраивает внутрицентральные отношения таким образом, что на супрасегментном уровне автономной нервной системы возникает устойчивое и повышенное возбуждение симпатических центров;
♦ на периферии через нервную симпатическую стимуляцию сосудистой стенки и гиперкатехоламинемию устойчивое возбуждение симпатических центров приводит к спазму сосудов сопротивления и постоянно высокому уровню ОПСС, который обуславливает АГ;
♦ высокая интенсивность и длительность усиленного сокращения гладкомышечных элементов стенки резистивных сосудов ведут к росту потребления свободной энергии их миоцитами, что служит стимулом для гипертрофии последних;
♦ гипертрофия миоцитов стенки сосудов сопротивления служит одной из причин ее утолщения, которое сужает просвет резистивных сосудов;
♦ сужение сосудов сопротивления придает высокому уровню ОПСС фиксированный характер и делает АГ необратимой;
♦ когда сужение сосудов сопротивления во всем организме захватывает в соответствующей мере и приводящие артериолы почечных нефронов, АГ становится не только нейрогенной и связанной с гипертрофией стенок сосудов сопротивления, но и почечной сосудистой артериальной гипертензией, часто приобретая злокачественный характер.
Нейрогенная теория как концепция прогрессирования гипертонической болезни по мере старения вполне адекватна обычному развитию эссенциальной артериальной гипертензии по ходу онтогенеза. Устойчивая активация супрасегментарных симпатических центров как следствие патогенного отрицательного эмоционального стресса и злоупотребления спиртным (алкоголь обладает центральным прессорным действием) повышает АД не только через спазм сосудов сопротивления. Кроме того, преобладание на системном уровне адренергической стимуляции вызывает констрикцию емкостных сосудов, что повышает общий венозный возврат к сердцу и соответственно МОК.
Устойчивая активация симпатического отдела автономной нервной системы ведет к активации ренин-ангиотензин-альдостеронового механизма, что еще в большей степени усиливает спазм сосудов сопротивления и вызывает АГ, задерживая в организме натрий и повышая объем внеклеточной жидкости. Рост действующей концентрации ангиотензинов в циркулирующей крови через их супрасегментарное действие потенцирует активацию и без того уже активированных симпатических центров. Усиление спазма под влиянием ангиотензинов ускоряет гипертрофию гладкомышечных элементов резистивных сосудов как причину сужения их просвета и необратимой (установившейся) АГ.
Высокая активность ренина в плазме крови характерна не для всех больных с эссенциальной АГ. У 40% больных с установившейся первичной АГ активность энзима находится в нормальных пределах или даже несколько снижена. У таких больных бессолевая диета, снижающая объем внеклеточной жидкости, обычно приносит хороший результат, уменьшая тяжесть АГ. При нормальной активности ренина в плазме крови у таких пациентов выявляют рост секреции альдостерона, снижение кровотока в почках, задержку в организме натрия и усиленную реакцию сосудов сопротивления на влияния ангиотензина II как вазоконстриктора. У 10% больных с ранней эссенциальной АГ определяют повышенную активность ренина в плазме крови, но артериальная гипертензия при этом не является вазоренальной.
Избыточное поступление натрия хлорида в организм с пищей и напитками повышает МОК, увеличивая содержание натрия в организме как основную детерминанту объема внеклеточной жидкости и плазмы крови.
Рост секреции аргинин-вазопрессина как элемент патогенного стресса и следствие активации ренин-ангиотензиновой системы также признают звеном патогенеза эссенциальной гипертензии.
Системные сдвиги регуляции, которые ведут к артериальной гипертензии у больных с первичной АГ, приводят к ней, несмотря на активацию стресс-лимитирующих систем на всех уровнях. Так АГ у пациентов с гипертонической болезнью развивается, несмотря на усиленную секрецию предсердного натрийуретического пептида и интенсификацию функционирования калликреин-кининовой системы. Подавление стресс-лимитирующих систем различных уровней системными однонаправленными и интенсивными патогенными регуляторными влияниями представляет собой одну из закономерностей развития болезней и патологических состояний.
Известна наследственная предрасположенность к гипертонической болезни. Если один из родителей страдал от заболевания, то его риск у детей возрастает в шесть раз в сравнении с риском развития первичной АГ у людей, родители которых не страдали от эссенциальной гипертензии.
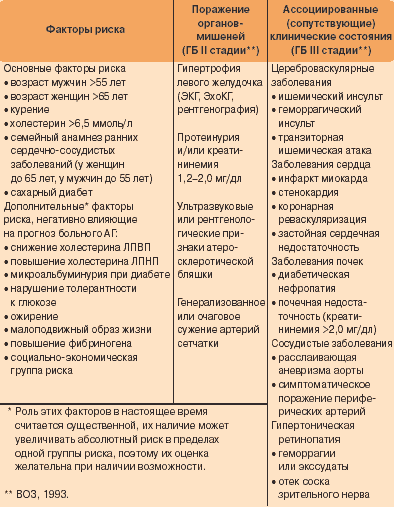
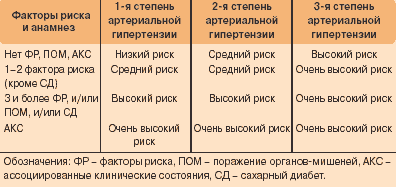
Факторы риска
Основные
-
Пожилой возраст: мужчины старше 55 лет и женщины старше 65 лет -
ммоль/л (40 мг/дл) для мужчин и <1,2 ммоль/л (48 мг/дл) для женщин. -
Генетическая предрасположенность: семейный анамнез ранних сердечно-сосудистых заболеваний -
Курение -
Дислипидемия: общий холестерин крови ОХС > 6,5 ммоль/л (250 мг/дл) или ХС ЛПНП > 4,0 ммоль/л (155 мг/дл) или ХС ЛПВП < 1,0 -
Абдоминальное ожирение: объём талии >102 см для мужчин и > 88 см для женщин -
СРБ >1 мг/дл
Дополнительные
-
Нарушение толерантности к глюкозе -
Низкая физическая активность -
Повышение фибриногена

3. Гипертонические кризы: клиника, диагностика, неотложная помощь.
Гипертонический криз – это внезапное повышение артериального давления, сопровождающееся жалобами и патологическими изменениями со стороны мозга и сердечно-сосудистой системы на фоне вегетативных нарушений.
Гипертонический криз может развиться при любой степени артериальной гипертензии или при симптоматической артериальной гипертензии. Иногда гипертонический криз может возникнуть и у здорового человека. Кризовое состояние обычно провоцируют:
-
психоэмоциональные перегрузки -
перемена погоды -
злоупотреблением кофе, алкогольными напитками -
гормональными нарушениями -
отменой ранее принимавшихся гипотензивных препаратов -
заболеваниями мозга (инсульт), сердца (инфаркт миокарда, приступ стенокардии), почек.
Признаки гипертонического криза:
-
внезапное начало в течение нескольких минут или 1-3 часов -
уровень артериального давления индивидуально высокий ( у одного пациента это уровень 240/120, у другого – 130/90). Это зависит от исходного уровня артериального давления. Если у пациента постоянно низкий уровень давления, даже небольшое его повышение может вызвать гипертонический криз -
наличие жалоб со стороны сердца (боли в сердце, сердцебиения) -
наличие жалоб со стороны мозга (головные боли, головокружения, различные нарушения зрения) -
наличие жалоб со стороны вегетативной нервной системы (озноб, дрожь, потливость, чувство прилива крови к голове, чувство нехватки воздуха и т.д.).
Гипертонические кризы подразделяют на:
-
гипертонический криз с преобладанием нейровегетативного синдрома. Обычно такой криз начинается быстро, возникает после стресса, психоэмоциональной нагрузки. У пациента появляются жалобы на пульсирующую головную боль, головокружение, тошноту, реже бывает рвота. Это состояние сопровождается чувством страха и ощущением нехватки воздуха. Пациент может быть возбужден, у него дрожь в руках, озноб, потливость. Такое состояние длится недолго от 1 до 5 часов. Часто после криза бывает обильное мочеиспускание. Обычно такой криз угрозы для жизни не представляет. -
водно-солевой гипертонический криз. Он обусловлен ренин-ангиотензин-альдостероновой системы. Это та система, которая в норме поддерживает постоянство внутренней среды организма человека, в этом случае артериального давления. Появляются жалобы на сильную головную боль, постоянного характера, тошноту и рвоту. Пациенты часто вялые, иногда они дезориентированы в пространстве и времени. Могут забыть какой сегодня день, заблудиться в знакомой местности. Возможны различные нарушения зрения – двоение в глазах, «мушки» и пятна перед глазами, выпадение участков зрения, может ухудшиться слух. Такое состояние может продолжаться до нескольких суток. -
острая гипертоническая энцефалопатия. Это тяжелое состояние, вызванное значительным повышением артериального давления. Происходит из-за нарушения при повышенном давлении нормального кровоснабжения мозга. При этом состоянии возможна спутанность сознания, судороги, преходящие нарушения речи.
По классификации зарубежных авторов все кризы делятся на осложненные и неосложненные:
-
Неосложненные кризы – без поражения «органов-мишеней». Такой криз все же представляет угрозу для жизни пациента. Артериальное давление необходимо снизить в течение нескольких часов. -
Осложненные кризы – с поражением «органов-мишеней». Органы-мишени это те органы, которые в большей или меньшей степени страдают при данном заболевании. При артериальной гипертензии это сердце, мозг, сосуды, почки. Такие кризы представляют опасность для жизни больного и требуют немедленного в течение 1 часа снижения артериального давления. При длительном течении такого криза могут возникнуть осложнения со стороны сердца (инфаркт миокарда, острая недостаточность левого желудочка, нестабильная стенокардия, аритмии), сосудов (расслаивающая аневризма аорты, кровотечения), мозга (инсульт, транзиторная ишемическая атака, острая гипертензивная энцефалопатия), почек (острая почечная недостаточность).
Неотложная помощь:
-
Нейровегетативная форма криза.
-
Клофелин 0,01 % - 0,5 мл в 10 мл физ. р-ра в/в в течение 5-7 мин, или нифедипин 10-30 мг сублингвально или пропранолол 20-40 мг сублингвально -
Обзидан 0,1% - 5 мл + дроперидол 0,25% - 1-2 мл в/в медленно -
При отсутствии эффекта: фуросемид 40-80 мг в/в
-
Отёчная форма
-
Фуросемид 40-80 мг в/в -
Сочетание фуросемид 80 мг в/в +нифедипин 10-30 мг сублингвально или каптоприл по 12,5 мг через каждые 30 мин в течение 2 часов -
При угрозе осложнения: 5% р-р пентамина 0,3-1 мл в/в медленно в 20 мл 5% глюкозы
-
Судорожная форма
-
Фуросемид 80 мг в/в+20 мг 25% р-ра сульфата магния в/в медленно -
Дроперидол 0,25% - 1-2 мл в/в медленно в 20 мл 5 % р-ра глюкозы или диазепам 2 мл в/в медленно в 5 % р-ре глюкозы
На госпитальном этапе:
-
Мониторинг АД -
Натрия нитроприссид 1-4 мг/кг/мин -
Нитроглицерин 10 мг на 100 мл физ. р-ра в/в капельно -
Определение типа гемодинамики и подбор терапии
4. Симптоматическая артериальная гипертония: классификация, схема обследования при почечной артериальной гипертонии.
Симптоматическая или вторичная артериальная гипертензия не является самостоятельным заболеванием, а сопровождает другое заболевание и служит его симптомом.Симптоматические артериальные гипертензии составляют 5-7% от всех артериальных гипертензий. Существует несколько форм вторичных артериальных гипертензий.
Реноваскулярная (почечная) гипертензия. Возникает при сужении почечной артерии, когда в почки поступает недостаточное количество крови и почками синтезируются вещества, повышающие артериальное давление. Сужение почечной артерии происходит при атеросклерозе брюшной части аорты, если перекрывается просвет почечной артерии, атеросклерозе самой почечной артерии с образованием бляшек суживающих ее просвет, закупоркой артерии тромбом, сдавлении артерии опухолью или гематомой, травмой, воспалением стенки почечной артерии.
Возможна врожденная дисплазия почечной артерии, когда одна или две артерии сужены уже с рождения. К возникновению почечной гипертензии приводят также заболевания почек – пиелонефрит, гломерулонефрит, амилоидоз почек. Течение такой артериальной гипертензии во многом зависит от основного заболевания, быстроты и степени закупорки почечной артерии. Больные с реноваскулярной артериальной гипертензией часто чувствуют себя хорошо даже при очень высоких цифрах артериального давления, не теряют работоспособности.
Почечная артериальная гипертензия обычно плохо поддается лечению антигипертензивными препаратами. При обследовании больные могут жаловаться на боли в пояснице, после чего возникает повышение артериального давления. Иногда прослушивается шум над почечной артерией при выслушивании живота. На рентгенограмме могут быть разные размеры почек. При экскреторной и изотопной ренографии снижена выделительная функция одной из почек. Надежное доказательство существовония у больного реноваскулярной гипертензии получают при аортографии и ренальной ангиографии (исследование аорты и почечных артерий при помощи контрастных веществ).
Лечение почечной артериальной гипертензии заключается в лечении основного заболевания.
Эндокринная артериальная гипертензия. Развивается при заболеваниях эндокринной системы феохромоцитоме, первичном гиперальдестеронизме, синдроме Иценко-Кушинга, гиперпаратиреозе (повышенной продукции гормонов паращитовидной железы), гипертиреозе.
Феохромоцитома – опухоль мозгового (внутреннего) вещества надпочечников. Встречается редко, но вызывает тяжелую артериальную гипертензию. Для феохромоцитомы характерны приступы повышения артериального давления или стабильное его повышение. У больного могут быть жалобы на головную боль, потливость, учащенное сердцебиение, нарушение зрения. При приеме резерпина у такого больного может случиться резкое повышение артериального давления. При обследовании у пациента обнаруживают высокое содержание в крови адреналина и норадреналина. Диагностируют феохромоцитому при помощи артериографии почечной артерии или компьютерной томографии. Лечение оперативное.