Файл: Билет 1 История отечественной педиатрии. Основные этапы развития и становления педиатрии в нашей стране.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 25.10.2023
Просмотров: 1008
Скачиваний: 5
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
Билет №11
1.Изменение массы тела, длины тела, окружности головы и груди у здорового ребёнка первого года жизни.
Длина тела доношенного новорожденного составляет 46-56 см (в среднем 50 см. В дальнейшем в течение первого года жизни длина тела увеличивается сначала примерно на 3-3,5 см ежемесячно (I квартал), затем на 2-2,5 см в месяц (II квартал), на 1,5-2 см и на 0,5-1 см ежемесячно соответственно в III и IV кварталах. Таким образом, к году жизни длина тела ребенка достигает в среднем 75 см. В течение второго года жизни длина тела ребенка увеличивается на 12-13 см, третьего - на 7-8 см. В последующем происходит некоторая стабилизация процессов роста со средними прибавками 5-6 см в год.
Масса тела доношенного новорожденного составляет 2600-4000 г (в среднем для мальчиков - 3500 г, для девочек - 3350 г). Масса тела при рождении более 2500 г - один из критериев доношенности. Сразу после рождения масса тела ребенка уменьшается (не более чем на 6-8 % массы тела при рождении), достигая минимума на 3-5-й день жизни. Подобные изменения называют физиологической убылью массы тела. Они обусловлены механизмами естественной адаптации: потерей воды через кожу и легкие при дыхании, высыханием пуповинного остатка, выделением мекония и мочи, становлением лактации у матери. Восстановление первоначальной массы тела происходит обычно к 7-10-му дню жизни. За первый месяц ребенок сравнительно мало прибавляет в массе (400-600 г), что объясняют ее физиологической потерей после рождения и продолжающимся действием эффекта «объемного торможения». На втором месяце жизни темпы нарастания массы тела максимальны (900-1100 г). Среднемесячная прибавка массы тела в первом квартале жизни составляет 750 г, во втором - 700 г, в третьем - 550 г, в четвертом - 350 г в месяц. К 4-5 мес ребенок удваивает, а к году утраивает массу тела при рождении. После года жизни прибавки массы тела составляют около 2 кг в год, а в препубертатном и пубертатном периодах достигают 5-8 кг ежегодно.
Окружность груди при рождении составляет 32-34 см, что несколько меньше окружности головы. К 4-му месяцу жизни эти показатели уравниваются, и в дальнейшем темповые прибавки окружности грудной клетки опережают темпы нарастания окружности головы. К 1-му году окружность груди составляет в среднем 48 см.
Окружность головы новорожденного в среднем равна 34-36 см. В дальнейшем она растет достаточно быстро, составляя к году жизни 46-47 см, к 5 годам - 50-51 см. В последующем темпы прироста окружности головы снижаются.
2.Бронхиальная астма. Этиология, патогенез, классификация. Клиника приступа БА у детей.
Бронхиальная астма у детей - хроническое воспалительное заболевание дыхательных путей, тесно связанное с атопией, сопровождающееся повышением бронхиальной гиперреактивности с эпизодами обратимой бронхиальной обструкции в виде одышки, удушья, приступов кашля и свистящего дыхания. Ведущие механизмы развития бронхиальной астмы в детском возрасте - атопия и обусловленные сенсибилизацией организма IgE-опосредованные реакции.
Этиология и патогенез
Выделяют три основные группы факторов, способствующих развитию заболевания.
• Предрасполагающие (отягощённая аллергическими заболеваниями наследственность, атопия, бронхиальная гиперреактивность).
• Причинные, или сенсибилизирующие (аллергены, вирусные инфекции, лекарственные средства).
• Вызывающие обострение (так называемые триггеры), стимулирующие воспаление в бронхах и/или провоцирующие развитие острого бронхоспазма (аллергены, вирусные и бактериальные инфекции,
холодный воздух, табачный дым, эмоциональный стресс, физическая нагрузка, метеорологические факторы и др.). Сенсибилизацию дыхательных путей вызывают ингаляционные аллергены (бытовые, эпидермальные, грибковые, пыльцевые). Один из источников аллергенов - домашние животные (слюна, выделения, шерсть, роговые чешуйки, слущенный эпителий). Пыльцевую бронхиальную астму вызывают аллергены цветущих деревьев, кустарников, злаковых. У некоторых детей приступы удушья могут быть обусловлены различными лекарственными средствами (например, антибиотиками, особенно пенициллинового ряда, сульфаниламидами, витаминами, ацетилсалициловой кислотой).
У детей бронхиальная астма обусловлена проявлением атопии и наследственной предрасположенностью к излишней продукции IgE. Хронический воспалительный процесс и нарушение регуляции тонуса бронхов развиваются под влиянием различных медиаторов. Их высвобождение из тучных клеток, активированных IgE, приводит к развитию немедленного и отсроченного бронхоспазма. Бронхиальная обструкция, возникающая во время приступа астмы, - результат кумуляции спазма гладкой мускулатуры мелких и крупных бронхов, отёка стенки бронхов, скопления слизи в просвете дыхательных путей, клеточной инфильтрации подслизистой оболочки и утолщения базальной мембраны. В связи с наличием гиперреактивности бронхов обострения астмы могут возникать под воздействием как аллергических, так и неаллергических факторов.
Клиническая картина
Основные симптомы приступа бронхиальной астмы: одышка, чувство нехватки воздуха, свистящее дыхание, приступообразный кашель с тягучей прозрачной мокротой (мокрота отходит тяжело), экспираторная одышка, вздутие грудной клетки, в более тяжёлых случаях - удушье. У детей раннего возраста эквивалентами приступа бронхиальной астмы могут быть эпизоды кашля ночью или в предутренние часы, от которых ребёнок просыпается, а также затяжной повторный обструктивный синдром при ОРЗ с положительным эффектом бронхолитиков. Бронхиальная астма у детей нередко сочетается с аллергическим ринитом (сезонным или круглогодичным) и атопическим дерматитом. Тяжёлый приступ сопровождается выраженной одышкой (ребёнок с трудом говорит, не может есть) с ЧДД более 50 в минуту (более 40 в минуту у детей старше 5 лет), ЧСС более 140 в минуту (более 120 в минуту после 5 лет), парадоксальным пульсом, участием вспомогательной мускулатуры в акте дыхания (у грудных детей эквивалент участия вспомогательной мускулатуры - раздувание крыльев носа во время вдоха). Положение ребёнка в момент астматического приступа вынужденное (ортопноэ, нежелание лежать). Отмечают набухание шейных вен. Кожные покровы бледные, возможны цианоз носогубного треугольника и акроцианоз. Аускультативно выявляют свистящие сухие хрипы по всем полям лёгких, у детей раннего возраста нередко бывают разнокалиберные влажные хрипы.
3.Противоэпидемические мероприятия в очаге дифтерии .
противоэпидемические мероприятия - осуществляется выявление больных дифтерией, лиц с подозрением на это заболевание, носителей токсигенных коринебактерий дифтерии и их госпитализация; выявление лиц с патологией ЛОР-органов и проведение соответствующих лечебно - оздоровительных мероприятий; выявление лиц, не защищенных против дифтерии, и проведение им иммунизации.
госпитализация больных и санация бактерионосителей, карантинные мероприятия и дезинфекция в очаге. Эпидемиологический надзор включает контроль за состоянием специфического иммунитета у населения, а также за источниками заражения, выявление бактерионосителей и др.
Билет №12.
1.Изменения массы тела, длины тела,окружности головы и груди у детей старше года.
Масса тела после 1 года увеличивается в среднем на 2-2,5 кг в год до 10-11 лет; в дальнейшем масса рассчитывается по формуле nx5-20 кг, где n - возраст ребёнка от 12 до 15 лет.
К 4-5 годам жизни длина тела новорождённого удваивается, т.е. составляет 100-106 см (ежегодная прибавка рассчитывается по формуле: длина тела годовалого ребёнка+6хп, где n - возраст в годах). Затем (до 15 лет) исходят из роста 8-летнего ребёнка, равного 130 см. На каждый последующий год прибавляют 5 см, на каждый недостающий отнимают 7 см.
Окружность головы увеличивается за всю жизнь на 22 см (на 11 см в 1-й год жизни, затем на 1 см ежегодно до 5 лет и составляет в этом возрасте 50 см; в последующем до 15 лет по 0,6 см за год).
увеличение окружности головы косвенно свидетельствует об интенсивном развитии ЦНС в 1-й год жизни.
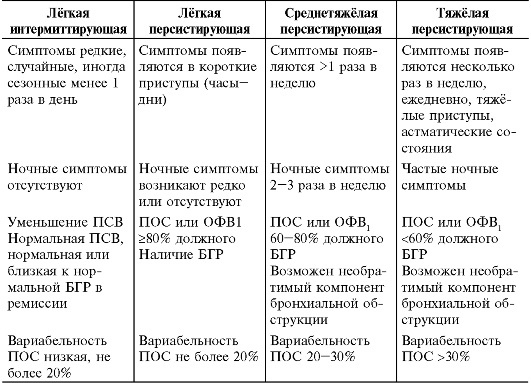
2.Бронхиальная астма. Диагностика. Лечение в зависимости от степени тяжести и возраста детей .
Бронхиальная астма - хроническое заболевание дыхательных путей, в котором принимают участие многие клетки: тучные клетки, эозинофилы и Т-лимфоциты.
ДИАГНОСТИКА
Основа предварительного диагноза бронхиальной астмы - целенаправленно собранный анамнез. Если на нижеприведённые вопросы больной ребёнок (или его мать) отвечает утвердительно, диагноз астмы достаточно вероятен.
Что из перечисленного происходило с ребёнком в течение последних 12 мес?
• Внезапные или рецидивирующие эпизоды кашля, свистящих дистанционных хрипов, одышки.
• Повторный или длительно сохраняющийся обструктивный синдром во время ОРЗ.
• Кашель, дистанционные свистящие хрипы и/или одышка, возникающие в определённое время года.
• Кашель, дистанционные свистящие хрипы или одышка при контакте с животными, табачным дымом, резкими запахами и др.
• Облегчение симптомов при использовании бронхолитических лекарственных средств.
• Кашель, дистанционные свистящие хрипы или одышка, вызывающие:
- пробуждение ночью;
- пробуждение в предутренние часы.
• Появление или нарастание указанных симптомов после бега, умеренной физической нагрузки, воздействия холодного воздуха. Учитывают также данные аллергологического и семейного анамнеза
и физикального обследования. Значимым является также выявление у больного ребёнка сопутствующих заболеваний аллергического генеза (атопический дерматит, крапивница, отёк Квинке и др.).
Инструментально-лабораторные методы включают спирометрию (для детей старше 5 лет) с проведением тестов с бронхолитическим препаратом, физической нагрузкой и метахолином; пикфлоуметрию, анализ периферической крови и мокроты, кожные аллергические пробы (скарификационные или уколочные), определение специфических АТ классов IgE и IgG4 в сыворотке крови, общего IgE, при необходимости рентгенографию органов грудной клетки.
Наиболее доступны и воспроизводимы объём форсированного выдоха за 1 с (ОФВ1) и ПОС. Обычно при спирометрии выявляют сниженную или нормальную форсированную жизненную ёмкость лёгких (ФЖЕЛ), уменьшение ОФВ1, соотношения ОФВ1/ФЖЕЛ и ПОС. Весьма информативный метод диагностики - проба с бронхолитическим лекарственным средством. Пробу считают положительной при увеличении ОФВ1 более чем на 12% через 15-20 мин после применения бронхолитического средства.
• Степень гиперреактивности бронхов оценивают по снижению ОФВ1 на 20% с помощью теста с физической нагрузкой на велоэргометре и ингаляции постепенно возрастающих доз метахолина.
• Пикфлоуметрия - наблюдение за функцией внешнего дыхания, проводимое при помощи специального прибора. При пикфлоуметрии ПОС определяют в течение 2-3 нед минимум дважды в день (утром и вечером), а также после приёма больным бронхолитического средства.
В мокроте определяют большое количество эозинофилов, кристаллы Шарко-Лейдена (шестигранной или игловидной формы, содержащие высвобождаемую из эозинофилов лизофосфолипазу), спирали Куршманна (слепки слизи с просвета дыхательных путей) и тельца Креола (скопления эпителиальных клеток).
ЛЕЧЕНИЕ
Основные принципы лечения
Комплексная программа лечения бронхиальной астмы включает следующие компоненты.
• Обучение больных детей и их родителей: они должны знать цели лечения, возможные пути их достижения, методы самоконтроля, технику ингаляции, самопомощи при начинающемся приступе.
• Выявление и удаление (элиминация) факторов, провоцирующих обострение болезни.
• Рациональное применение препаратов