Файл: Билет 1 История отечественной педиатрии. Основные этапы развития и становления педиатрии в нашей стране.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 25.10.2023
Просмотров: 1046
Скачиваний: 5
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
БИЛЕТ № 22
1. Гипогалактия. Причины гипогалактии. Классификация гипогалактии, лечение,
профилактика.
Гипогалактия — снижение функций молочных желез, которое может проявляться в нарушении процессов лактопоэза, лактогенеза или молокоотдачи, а также в сокращении лактации по времени (менее 5 месяцев).
(МКБ10) Классификация гипогалактии
-
По этиологии:-
Первичная -
вторичная
-
-
По срокам проявления:-
ранняя (до 10 дня послеродового периода); -
поздняя (после 10 дня послеродового периода).
-
-
По степени дефицита молока:-
I- до25%, -
II- 26-50%, -
III- 51-75%, -
IV- более 75%.
-
ПЕРВИЧНАЯ ГИПОГАЛАКТИЯ
-
С гормональными нарушениями у матерей с сахарным диабетом, диффузным токсическим зобом, инфантилизмом. -
Нарушениями формирования всех органов женщины в период её роста, заболеваниями, перенесёнными в детстве. Эти нарушения могут возникнуть в период полового созревания девочки, или ещё раньше, в её внутриутробном развитии, когда беременная мать заболевает или имеет недостаточное питание. При первичной гипогалактии не осуществляется адекватная нейрогуморальная стимуляция лактации, и молочные железы не продуцируют достаточное количество молока.
ВТОРИЧНАЯ ГИПОГАЛАКТИЯ
экстрагенитальная патология:
-
заболевания сердечно-сосудистой системы, гипертоническая болезнь; -
пороки сердца врожденного и приобретенного характера; -
заболевания эндокринной системы;
заболевания женской половой сферы:
-
аднекситы и другие воспалительные процессы; -
опухолевые и предопухолевые состояния матки и яичников; -
бесплодие вторичного происхождения;
отягощенный акушерский анамнез:
-
самопроизвольные и большое количество медицинских прерываний беременности; -
неблагополучное течение беременности; -
тяжелые формы гестоза, длительная угроза невынашивания;
осложненное течение родового периода:
-
патологическая кровопотеря в родах (более 500 мл) вызывает не только уменьшение секреции, но и ухудшение качества молозива; -
патологические роды, которые могут явиться непосредственной причиной рождения травмированного ребенка; -
при применении матерью лекарственных веществ, тормозящих секрецию молока (метилэргометрин, гестагены, сочетание эстрогенов и прогестерона);
осложнения в послеродовом периоде:
-
заболевания матери и ребенка, приведшие к позднему прикладыванию ребенка к груди; -
некоторые врожденные пороки развития челюстно-лицевого аппарата ребенка;
социальные факторы:
-
вредные привычки до и во время беременности: курение, употребление алкоголя: у женщин-курильщиц часто лактация прекращается в течение первых 3-5 недель после родов; -
неполноценное питание кормящей женщины: ограничение в рационе продуктовносителей полноценного белка, животных и растительных жиров, витаминов и микроэлементов; -
не соблюдение женщиной режима отдыха; -
учеба и работа матери; -
отсутствие психологической поддержки в семье.
Лечение:
Лактин водят внутримышечно по 70 - 100 ЕД 1 - 2 раза в сутки в течение 5 - 6 дней. Растворяют препарат в 2 - 4 мл стерильной воды для инъекций. Противопоказан при склонности к аллергическим реакциям.
Кроме этого можно использовать маммофизин, окситацин.
Для увеличения лактации можно использовать также средства народной медицины – отвары и настои из растений, обладающие лактогонными свойствами (мелисса, укроп, тмин, анис, фенхель и др.)
-
Нормализация режима кормящей женщины -
Горячий душ перед кормлением грудью и массаж -
Нормализация питания кормящей -
возможно назначение дополнительного питания специальными молочными смесями для кормящей матери) -
Психологическая поддержка в благополучном исходе -
Частые прикладывания ребенка к груди с коррекцией неправильной техники кормления ребенка -
Кормлением ребенка в ночное время -
Медикаментозная терапия (млекоин, никотиновая кислота за 15 мин. до кормления, глутаминовая кислота, апилак, пивные дрожжи, аспаркам)
2. Острая ревматическая лихорадка детей. Этиология. Патогенез. Классификация.
Признаки активности по степеням. Клинико-лабораторная диагностика.
Ревматизм (болезнь Сокольского-Буйо) - системное воспалительное заболевание соединительной ткани с преимущественным поражением сердечно-сосудистой системы, развивающееся у предрасположенных к нему лиц молодого возраста (7-15 лет) после инфекции, вызванной β-гемолитическим стрептококком группы А.
Этиология
Острая ревматическая лихорадка развивается через 2-4 нед после перенесённой инфекции, вызванной β-гемолитическим стрептококком группы А. У стрептококка выделяют несколько Аг и токсинов, в частности М-протеины клеточной стенки (фактор вирулентности), стрептолизины S и О, стрептокиназу и гиалуронидазу. Подтверждением воздействия стрептококка на организм больного ревматизмом служит обнаружение у большинства больных противострептококковых АТ - антистрептолизина-О, антистрептогиалуронидазы, антистрептокиназы, антидезоксирибонуклеазы В, способных повреждать различные ткани и клетки организма.
В возникновении ревматизма важную роль играет наследственная предрасположенность больного. Ревматизмом заболевают только 0,3- 1% детей, перенёсших стрептококковую инфекцию. Значение роли генетических факторов в развитии ревматизма подтверждается более частым его развитием у родных братьев и сестёр и более высокой заболеваемостью среди монозиготных, чем среди гетерозиготных, близнецов. Аг D-8, D-17 B-лимфоцитов выявляют у 98% больных кардитом и полиартритом и у 75% пациентов с хореей ревматического генеза.
Патогенез
Развитие ревматической лихорадки определяют несколько механизмов. Определённую роль может играть прямое токсическое повреждение компонентов миокарда кардиотропными ферментами β-гемоли- тического стрептококка группы А. Однако ведущее значение придают особенностям клеточного и гуморального иммунного ответа на различные Аг стрептококка, приводящим к синтезу противострептококковых АТ, перекрёстно реагирующих с Аг миокарда (феномен молекулярной мимикрии), а также цитоплазматическими Аг нейрональной ткани, локализующимися в субталамической зоне и базальных ганглиях головного мозга. Кроме того, М-протеин обладает свойствами «суперантигена», т.е. способен вызывать активацию Т и В-лимфоцитов без предварительного процессинга Аг-представляющими клетками и взаимодействия с молекулами класса II главного комплекса гистосовместимости.
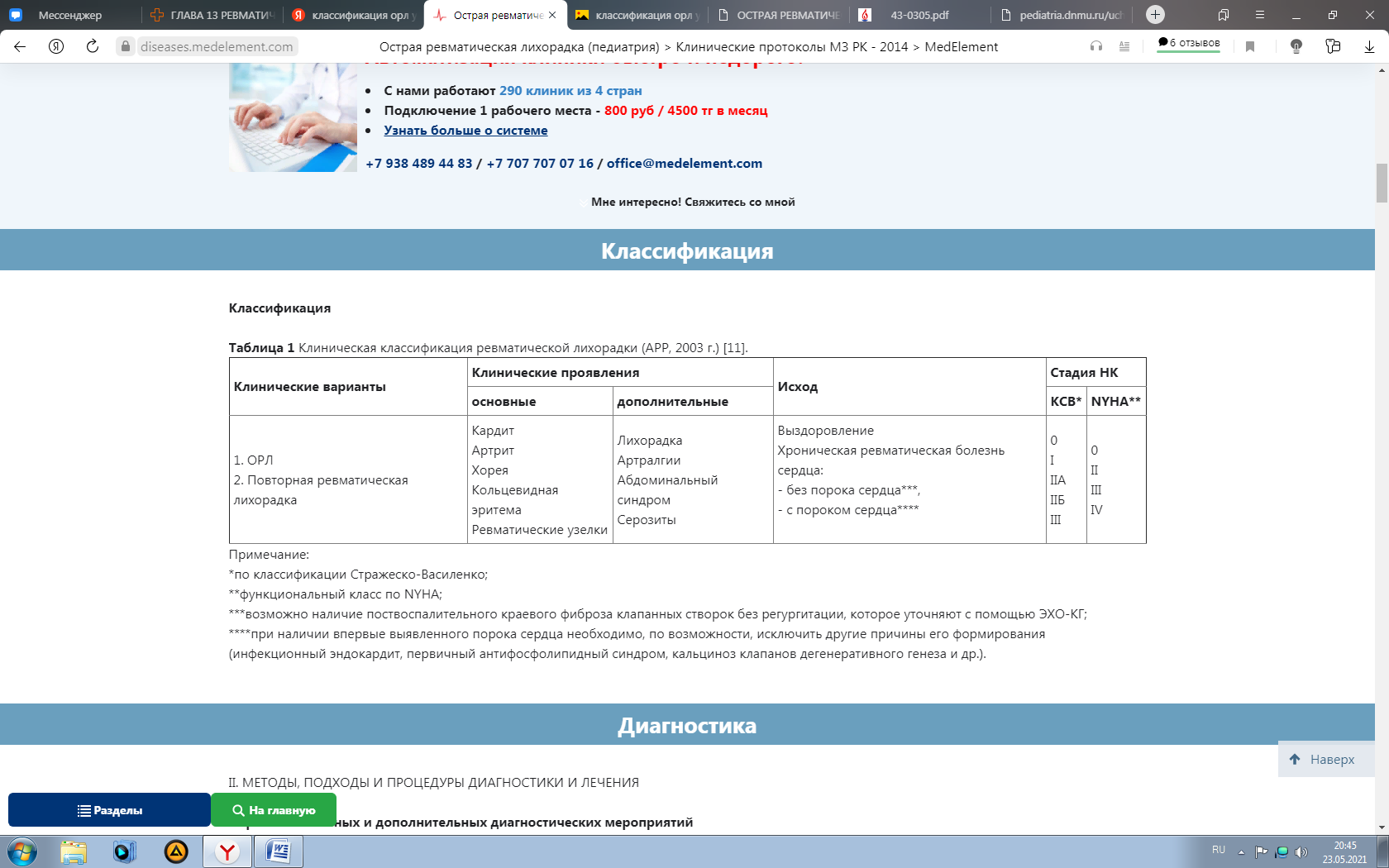
-
ОРЛ с минимальной активностью (I степень)-
Клинический синдром: а) затяжной, непрерывно-рецидивирующий, латентный ревмокардит, как правило, плохо поддающийся лечению; б) затяжной или латентный ревмокардит в сочетании с ревматической хореей, энцефалитом, васкулитом, иритом, подкожными ревматическими узелками, кольцевидной эритемой, стойкими артралгиями. -
ЭКГ мало информативна -
Изменения показателей крови неопределённы, большое значение имеет их динамика в процессе лечения. СОЭ слегка увеличена или нормальная. С-реактивный белок отсутствует или 1 плюс. Количество a 2-, g -глобулинов нормальное или слегка увеличено. Показатели ДФА-реакции на верхней границе нормы, серомукоид нормальный или пониженный -
Серологические показатели соответствуют верхней границы нормы или слегка повышены.
-
-
ОРЛ с умеренной активностью (II степень).-
Клинический синдром: а) подострый ревмокардит в сочетании с недостаточностью кровобращения I-II степени, медленно поддающийся лечению; б) подострый или непрерывно-рецидивирующий ревмокардит в сочетании с подострым полиартритом, иритом, подкожным ревматическими узелками или кольцевидной эритемой. -
Динамические изменения ЭКГ (удлинение интервала P – R, нарушение ритма и проводимости, и др.) -
Изменения показателей крови: нейтрофильный лейкоцитоз в пределах 8,0 Г/л; повышение СОЭ до 20-30 мм/ч; С-реактивный белок 1 – 3 плюса; a 2-глобулины составляют 11,5 – 16%; g -глобулины в пределах 21 – 23%; серомукоид в пределах 0,3 – 0,6 ед., ДФА-реакция 0,25 – 0,3 ед. -
Серологические показатели: титры стрептококковых антител, главным образом антистрептолизина-О, антистрептогиалуронидазы выше нормы в 1,5 – 2 раза.
-
-
ОРЛ с максимальной активностью (III степень).
Наиболее яркие клинические и лабораторные проявления болезни, что обусловлено выраженностью неспецифического экссудативного компонента воспаления в сердце, суставах и т. д.
-
Клинический синдром: а) панкардит; б) острый или подострый диффузный миокардит; в) подострый и хронический ревмокардит с выраженной недостаточностью кровообращения, упорно не поддающейся лечению сердечными средствами; г) хорея с выраженной активностью. -
ЭКГ: характерные изменения на ЭКГ (удлинение интервала P–R, экстрасистолия, диссоциация с интерферецнией, мерцательная аритмия и др.) -
Изменения показателей крови: нейтрофильный лейкоцитоз выше 10 Г/л; СОЭ выше 30 мм/ч; С-реактивный белок 3 – 4 плюса; фибриноген 10 г/л и выше; a 2-глобулины выше 17%; g -глобулины – 23-25%; серомукоид крови выше 0,6 ед., ДФА выше 0,35 – 0,5 ед. -
Серологические показатели: титры антистрептолизина-О, антистрептогиалуронидазы, антистрептокиазы выше нормы в 3 – 5 раз.
3. Скарлатина у детей. Осложнения и их профилактика.
Скарлатина - острая инфекционная болезнь, вызываемая β-гемолитическим стрептококком и характеризующаяся лихорадкой, интоксикацией, острым тонзиллитом с регионарным лимфаденитом, мелкоточечной сыпью.
Скарлатину вызывает β-гемолитический стрептококк группы А - грамположительный кокк.
Классификация
-
К типичным формам относят классические формы инфекции, протекающие с выраженными симптомами интоксикации, сыпью и поражением ротоглотки. К атипичным формам относят скарлатину без сыпи, экстрафарингеальную (ожоговую, раневую, послеродовую) скарлатину, а также агравированные (крайне тяжёлые) формы - гипертоксическую и геморрагическую. -
По тяжести различают лёгкие, среднетяжёлые и тяжёлые формы заболевания. Тяжесть болезни в значительной мере определяется выраженностью симптомов интоксикации и местных изменений в ротоглотке. -
По течению скарлатина может быть осложнённой и неосложнён- ной. Выделяют гнойные осложнения, развивающиеся в 1-ю неделю заболевания, чаще у детей раннего возраста, и инфекционно-аллергические, возникающие на 2-3-й неделе, обычно у детей более старшего возраста.
Осложнения. В настоящее время осложнения при скарлатине развиваются редко. Различают ранние (1-2-я неделя заболевания) и поздние (3-4-я неделя) осложнения. По этиологии их делят на бактериальные (синуситы, лимфаденит, отит, паратонзиллит и др.) и инфекционно-аллергические (гломерулонефрит, миокардит). Гнойные осложнения могут быть как ранними, так и поздними, в то время как аллергические осложнения, как правило, возникают в поздние сроки.
Профилактика
Специфическая профилактика не разработана. Комплекс неспецифических мероприятий включает изоляцию больного на 10 дней от начала болезни. Детей в возрасте до 9 лет дополнительно изолируют ещё на 12 дней (т.е. всего на 22 дня от начала болезни). Больных другими формами стрептококковой инфекции (ангина, фарингит и др.) в очаге скарлатины также изолируют на 22 дня. Контактировавшие с больным подлежат карантину на 7 дней с ежедневным осмотром кожи и зева.
БИЛЕТ № 23
1. Анатомо-физиологические особенности кожи и подкожной жировой клетчатки у
детей. Методика исследования, семиотика нарушений.
КОЖА
Кожа - наружный покров тела человека, служащий барьером между внутренней средой организма и внешней средой и участвующий в процессах обмена веществ, терморегуляции и др.
| |
Анатомо-физиологические особенности кожи у детей
ОСОБЕННОСТИ СТРОЕНИЯ КОЖИ И ПРИДАТКОВ КОЖИ Кожа
Толщина различных слоёв кожи у детей до 3 лет в 1,5-3 раза меньше, чем у взрослых, и лишь к 7 годам она достигает пока- зателей взрослого человека.
• Клетки эпидермиса у детей относительно далеко отстоят друг от друга, структура его рыхлая. Роговой слой у новорождённых тонок и состоит из 2-3 слоёв легко слущивающихся клеток. Зернистый слой развит слабо, что определяет значительную прозрачность кожи новорождённых и её розовый цвет. Базальный слой развит хорошо, однако в связи с недостаточной продукцией меланокортина в первые месяцы (иногда - годы) жизни функция меланоцитов снижена, и они вырабатывают относительно мало меланина, что определяет более светлый цвет кожи.
• Собственно кожа у новорождённых и детей раннего возраста имеет ряд особенностей. С 4-месячного возраста в коже ребёнка появляются первые элементы эластических волокон. Только к 6 годам гистологическое строение дермы приближается к таковому у взрослых.