Файл: Конспект по темам Применение лекарственных средств. Реанимация. Заболевания сердечнососудистой системы. Заболевания органов дыхания.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 09.11.2023
Просмотров: 40
Скачиваний: 2
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
Стадия I — элементарное поддержание жизни. Состоит из трех этапов:
A (airway open) — восстановление проходимости дыхательных путей;
В (breath for victim) — экстренная искусственная вентиляция легких и оксигенация;
С (circulation his blood) — поддержание кровообращения.
Стадия II — дальнейшее поддержание жизни. Заключается в восстановлении самостоятельного кровообращения, нормализации и стабилизации показателей кровообращения и дыхания. Стадия II включает в себя три этапа:
D (drug) — медикаментозные средства и инфузионная терапия;
Е (ECG) — электрокардиоскопия и кардиография;
F (fibrillation) — дефибрилляция.
Стадия III — длительное поддержание жизни в постреанимационном периоде. Заключается в послереанимационной интенсивной терапии и включает этапы:
G (gauging) — оценка состояния;
Н (human mentation) восстановление сознания;
I — коррекция недостаточности функций органов.
этап А – восстановление проходимости дыхательных путей. При возникновении неотложных состояний проходимость дыхательных путей часто нарушена из-за западения языка, который прикрывает вход в гортань и воздух не может попасть в легкие. Кроме того, у больного в бессознательном состоянии всегда существует опасность аспирации и закупорки дыхательных путей инородными телами и рвотными массами.
Для восстановления проходимости дыхательных путей необходимо произвести «тройной прием на дыхательных путях»:
1) запрокидывание (гиперэкстензия) головы,
2) выдвижение нижней челюсти вперед,
3) открывание рта.
Для этого II— V пальцами обеих рук захватывают восходящую ветвь нижней челюсти больного около ушной раковины и выдвигают ее с силой вперед (вверх), смещая нижнюю челюсть таким образом, чтобы нижние зубы выступали впереди верхних зубов. При этой манипуляции происходит растяжение передних мышц шеи, за счет чего корень языка приподнимается над задней стенкой глотки. При обструкции дыхательных путей инородным телом пострадавшему следует придать положение лежа на боку и в межлопаточной области произвести 3—5 резких ударов нижней частью ладони. Пальцем очищают ротоглотку, пытаясь удалить инородное тело, затем делают попытку искусственного дыхания. Если нет эффекта, производят попытку восстановления дыхательных путей приемом Греймлиха – форсированным надавливанием на живот. При этом ладонь одной руки прикладывают к животу по средней линии между пупком и мечевидным отростком. Вторую руку кладут поверх первой и надавливают на живот быстрыми движениями вверх по средней линии. После обеспечения проходимости дыхательных путей приступают к следующему этапу реанимации.
Этап В – искусственное дыхание. Искусственное дыхание — это вдувание воздуха или обогащенной кислородом смеси в легкие пациента, выполняемое без или с применением специальных устройств, то есть временное замещение функции внешнего дыхания. Выдыхаемый человеком воздух содержит от 16 до 18% кислорода, что позволяет его использовать для искусственного дыхания при проведении реанимации. Следует отметить, что у больных с остановкой дыхания и сердечной деятельности происходит спадение легочной ткани, чему в значительной степени способствует проведение непрямого массажа сердца. Поэтому необходимо проводить при массаже сердца адекватную вентиляцию легких. Каждое вдувание должно занимать 1—2 секунды, поскольку при более длительном форсированном вдувании воздух может попасть в желудок. Вдувание надо производить резко и до тех пор, пока грудная клетка пациента не начнет заметно подниматься. Выдох у пострадавшего при этом происходит пассивно, благодаря создавшемуся повышенному давлению в легких, их эластичности и массе грудной клетки. Пассивный выдох должен быть полным. Частота дыхательных движений должна составлять 12—16 в минуту. Адекватность искусственного дыхания оценивается по периодическому расширению грудной клетки и пассивному выдыханию воздуха.
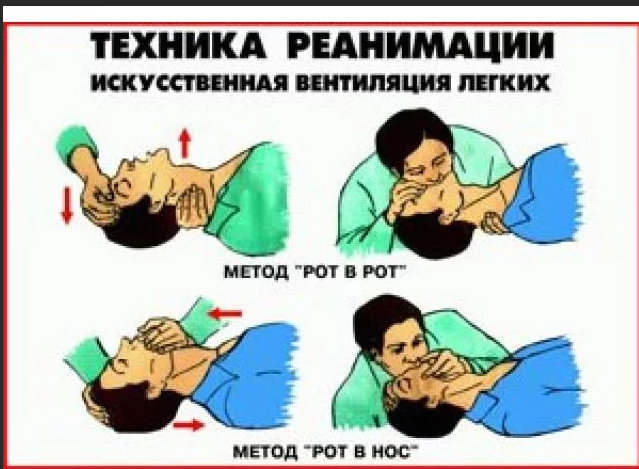
Технически искусственная вентиляция легких может быть осуществлена искусственным дыханием «рот в рот», «рот в нос», искусственным дыханием через S-образный воздуховод и с помощью маски и мешка Амбу. Наиболее доступен и распространен в условиях догоспитальной реанимации простой способ искусственного дыхания «рот в рот.Для этого необходимо зажать нос больного одной рукой, сделать глубокий вдох, плотно прижать свои губы вокруг рта больного (к губам и носу новорожденных и грудных детей) и вдувать воздух до максимального подъема грудной клетки. Вдувая воздух, следить за грудной клеткой больного; она должна подниматься при вдувании воздуха. Если грудная клетка больного поднялась, необходимо прекратить вдувание, опустить рот больного и отвернуть свое лицо в сторону, давая пострадавшему возможность сделать полный пассивный выдох; когда выдох закончится, сделать следующее глубокое вдувание. Вначале делают два раздувания легких, каждое длительностью 1-2 с. Затем определяют пульс на сонной артерии; если пульс есть, повторяют раздувания легких - у взрослых примерно одно раздувание через каждые 5с (12 в мин) ; у детей - одно через каждые 4с (15 в мин) ; у младенцев - через каждые 3с (20 в мин) - до тех пор, пока не восстановится адекватное самостоятельное дыхание Искусственное дыхание выполняют с частотой 10-12 раз в мин (один раз каждые 5-6 с).
Вспомогательную вентиляцию используют на фоне сохраненного самостоятельного, но неадекватного дыхания у больного. Синхронно вдоху больного через 1—3 дыхательных движения производится дополнительное вдувание воздуха. Вдох должен быть плавным и по времени соответствовать вдоху больного. Надо отметить, что восстановление самостоятельного дыхания быстро восстанавливает все остальные функции. Это связано с тем, что дыхательный центр является водителем ритма для мозга.
Этап С – поддержание кровообращения. После остановки кровообращения в течение 20 – 30 минут в сердце сохранены функции автоматизма и проводимости, что позволяет восстановить его насосную функцию. Независимо от механизма остановки сердечной деятельности, немедленно должна быть начата сердечно-легочная реанимация для предупреждения развития необратимого поражения тканей организма (мозга, печени, сердца и др. ) и наступления биологической смерти. Основной целью массажа сердца является создание искусственного кровотока. Следует понимать, что сердечный выброс и кровоток, создаваемый наружным массажем сердца, составляет не более 30% от нормы и только 5% нормального мозгового кровотока. Но, как правило, этого бывает достаточно для поддержания жизнеспособности центральной нервной системы во время сердечно-легочной и церебральной реанимации при условии достижения достаточной оксигенации организма на протяжении нескольких десятков минут. На догоспитальном этапе применяют только непрямой, или закрытый, массаж сердца (т. е. без вскрытия грудной клетки). Резкое надавливание на грудину ведет к сжиманию сердца между позвоночником и грудиной, уменьшению его объема и выбросу крови в аорту и легочную артерию, т. е. является искусственной систолой. В момент прекращения давления грудная клетка расправляется, сердце принимает объем, соответствующий диастоле, и кровь из полых и легочных вен поступает в предсердия и желудочки сердца. Ритмичное чередование сжатий и расслаблений в какой-то мере заменяет работу сердца, т. е. выполняется один из видов искусственного кровообращения. Техника проведения непрямого массажа сердца состоит в следующем. Больного укладывают на твердую ровную горизонтальную поверхность на спину Проведение непрямого массажа сердца на панцирной кровати не имеет смысла – больной должен быть уложен на пол. Проводящий массаж располагается сбоку от больного и кладет свои ладони (одну на другую) на нижнюю треть грудины выше основания мечевидного отростка на 2 – 3 см.
Следует обращать внимание на то, что на грудине располагается не вся ладонь, а только ее проксимальная часть в непосредственной близости к запястью. Собственно непрямой массаж сердца заключается в ритмичном (80 в минуту) надавливании на грудину пациента. При этом грудина должна опускаться не менее чем на 5 – 6 см.
Следует обращать внимание на то, что для правильного выполнения массажа руки следует почти полностью распрямить в локтевых суставах и давление на грудину производить всей массой туловища. Во многих руководствах рекомендуется начинать непрямой массаж сердца однократным сильным ударом в грудину больного, поскольку часто причиной нарушения сократимости миокарда является фибрилляция и прекардиальный удар способен купировать аритмию.
Собственно последовательность действий при сердечно-легочной реанимации следующая. Вариант I – реанимация проводится одним человеком:
-
если пострадавший без сознания, ему максимально запрокидывают голову, поддерживая подбородок, чтобы рот был слегка приоткрыт. В случае необходимости выдвигают нижнюю челюсть. При подозрении на повреждение шейного отдела позвоночника используют умеренное запрокидывание головы только для поддержания проходимости дыхательных путей. Проверяют наличие самостоятельного дыхания (прослушивание и ощущение потока воздуха у рта, носа пострадавшего, наблюдение за экскурсией грудной клетки) ; -
если пострадавший не дышит, производят два глубоких раздувания легких (грудная клетка должна подняться). Каждое раздувание производят сравнительно медленно с течение 1-2 сек, затем делают паузу для осуществления полного пассивного выдоха; -
прощупывают пульс на сонной артерии (5-10с). При наличии пульса продолжают вентиляцию с частотой около 12 раздуваний в 1 мин у взрослых (одно раздувание каждые 5 с), 15 вдуваний в 1 мин у детей (около 4 с) и 20 вдуваний в 1 мин (одно каждые 3 с) у младенцев; -
если пульс отсутствует, приступают к непрямому массажу сердца; -
осуществляют 15 сдавлений грудины с частотой 80-100 в 1 мин. После 15 сдавлений производят два раздувания легких и продолжают чередовать 15 надавливаний на грудину с двумя раздуваниями легких; -
грудину прижимают к позвоночнику примерно на 4-5 см у взрослых, 2, 5-4 см у детей младшего возраста и 1-2 см у младенцев. Через каждые 1-3 мин проверяют восстановление спонтанного пульса.
Вариант II – реанимацию проводят два человека:
Реанимирующим следует находится с противоположных сторон пострадавшего, чтобы легче меняться ролями, не прерывая реанимации.
-
если пострадавший без сознания, реаниматор (производящий вентиляцию) запрокидывает ему голову; -
если пострадавший не дышит, первый реаниматор делает два глубоких раздувания легких; -
проверяет пульс на сонной артерии; -
если пульс отсутствует, второй реаниматор начинает сдавление грудины с частотой 80-100 в 1 мин, первый реаниматор, проводящий вентиляцию, делает одно глубокое раздувание легких после каждых 5 компрессий грудины; во время раздувания легких второй реаниматор делает кратковременную паузу; -
затем продолжают чередование 5 надавливаний на грудину с одним раздуванием легких до появления самостоятельного пульса.
Признаками эффективности проводимого массажа являются сужение ранее расширенных зрачков, исчезновение бледности и уменьшение цианоза, пульсация крупных артерий (прежде всего сонной) соответственно частоте массажа, появление самостоятельных дыхательных движений. Непрямой массаж сердца не прекращают на срок более 5 с, проводить его следует до момента восстановления самостоятельных сердечных сокращений, обеспечивающих достаточное кровообращение. Показателем этого будут определяемый на лучевых артериях пульс и повышение систолического АД до 80-90 мм. рт. ст. Отсутствие самостоятельной деятельности сердца при несомненных признаках эффективности проводимого массажа есть показание к продолжению реанимации. Проведение массажа сердца требует достаточной выносливости; желательна смена массирующего каждые 5-7 мин, проводимая быстро, без нарушения ритмичности массажа сердца.
К основным ошибкам при выполнении реанимационных мероприятий относятся:
нарушение последовательности мероприятий сердечно-легочной реанимации; неправильная техника выполнения давления руками на грудину пострадавшего (неправильное расположение рук, недостаточная или избыточная глубина надавливаний, неправильная частота, отсутствие полного поднятия грудной клетки после каждого надавливания); неправильная техника выполнения искусственного дыхания (недостаточное или неправильное открытие дыхательных путей, избыточный или недостаточный объем вдуваемого воздуха); неправильное соотношение надавливаний руками на грудину и вдохов искусственного дыхания; время между надавливаниями руками на грудину пострадавшего превышает 10 сек.
Показания к прекращению СЛР
Реанимационные мероприятия продолжаются до прибытия скорой медицинской помощи или других специальных служб, сотрудники которых обязаны оказывать первую помощь, и распоряжения сотрудников этих служб о прекращении реанимации, либо до появления явных признаков жизни у пострадавшего (появления самостоятельного дыхания, возникновения кашля, произвольных движений). В случае длительного проведения реанимационных мероприятий и возникновения физической усталости у участника оказания первой помощи необходимо привлечь помощника к осуществлению этих мероприятий. Большинство современных отечественных и зарубежных рекомендаций по проведению сердечно-легочной реанимации предусматривают смену ее участников примерно каждые 2 минуты, или спустя 5-6 циклов надавливаний и вдохов.