ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 06.07.2024
Просмотров: 279
Скачиваний: 0
СОДЕРЖАНИЕ
2. Автоматія серця. Градієнт автоматії. Дослід Станіуса.
Мініатюра: “Жабяче серце або дослід Станіуса”.
4. Провідна система серця. Послідовність і швидкість проведення збудження по серцю.
6. Періоди рефрактерності під час розвитку пд типових кардіоміоцитів, їх значення.
7. Спряження збудження і скорочення в міокарді. Механізми скорочення і розслаблення міокарду.
8. Векторна теорія формування екг. Екг, відведення. Походження зубців, сегментів, інтервалів екг.
1. Період напруження (0,08 с):
10. Роль клапанів серця у гемодинаміці. Тони серця, механізми їх походження фкг, її аналіз.
11. Артеріальний пульс, його походження сфг, її аналіз.
12. Регуляція діяльності серця. Міогенні та місцеві нервові механізми регуляції діяльності серця.
Особливості структури та функції різних відділів судинної системи.
19. Кров’яний тиск і його зміни у різних відділах судинного русла.
20. Артеріальний тиск, фактори, що визначають його величину. Методи реєстрації артеріального тиску.
21. Кровообіг у капілярах. Механізми обміну рідини між кров’ю і тканинами.
22. Кровоток у венах, вплив на нього гравітації. Фактори, що визначають величину венозного тиску.
23. Тонус артеріол і венул, його значення. Вплив судинно-рухових нервів на тонус судин.
24. Міогенна і гуморальна регуляція тонусу судин. Роль ендотелія судин в регуляції судинного тонусу.
25. Гемодинамічний центр. Рефлекторна регуляція тонусу судин. Пресорні і депресорні рефлекси.
26. Рефлекторна регуляція кровообігу при зміні положення тіла у просторі (ортостатична проба).
27. Регуляція кровообігу при м’язовій роботі.
28. Особливості кровообігу у судинах головного мозку і його регуляція.
29. Особливості кровообігу у судинах серця I його регуляція.
15. Гуморальна регуляція діяльності серця. Залежність діяльності серця від зміни йонного складу крові.
Центральна гуморальна регуляція діяльності серця здійснюється за допомогою гормонів. Найбільш важливими із них є катехоламіни (гормони мозкової речовини наднирників – адреналін та норадреналін). Вони впливають на серце так само, як і симпатичні нерви.
Тиреоїдні гормони (Т3, Т4) впливають на серце при тривалому підвищенні їх концентрації в крові, наприклад, при умовах тиреотоксикозу. При цьому підвищується ЧСС та ССС.
Інші гормони впливають на серце переважно змінюючи обмін речовин в міокарді (наприклад, інсулін підвищує таким чином ЧСС).
Залежність діяльності серця від зміни концентрації йонів в плазмі крові.
Найбільше клінічне значення має вплив йонів калію. При гіпокаліємії (зниження концентрації йонів калію в плазмі крові нижче 1ммоль/л) розвиваються різноманітні електрофізіологічні зміни в КМЦ. Гіпокаліємія практично завжди супроводжується втратою калію клітинами. Характер змін в КМЦ залежить від того, що переважає: втрата йонів калію клітинами чи міжклітинною рідиною. Але в будь-якому випадку виникають аритмії серця, тахікардія. Може наступити зупинка серця в систолі. Тому необхідно проводити корекцію гіпокаліємії, вводячи в організм йони калію. Але проводити це необхідно дуже обережно, щоб не викликати розвиток гіперкаліємії. При цьому знижується градієнт концентрації йонів калію поза і всередині клітини розвиток деполяризації мембран КМЦ. При цьому створюються умови для пробудження латентних водіїв ритму серця, появи ектопічних вогнищ збудження в шлуночках серця. З’являються різноманітні серцеві аритмії. Стійка тривала деполяризація мембран А-КМЦ водія ритму серця може зумовити припинення генерації ПД і зупинку серця в діастолі.
Вплив йонів кальцію проявляється при внутрішньовенному введені пацієнтам його препаратів. При цьому у людей виникає суб’єктивне відчуття посиленого серцебиття. Механізм: в/в введення йонів кальцію підвищення його концентрації в плазмі крові і в інтерстиційній рідині підвищення градієнта концентрації цих йонів поза та всередині клітини посилення входу йонів в А-КМЦ і в Т-КМЦ. Наслідками цього є:
1. Підвищення ССС (збільшення входу йонів кальцію в Т-КМЦ під час фази плато ПД посилення його виходу із СПР під час “кальцієвого залпу” підвищення ЧСС).
2. Підвищення ЧСС (збільшення входу йонів кальцію в А-КМЦ водія ритму серця під час фази ПДД збільшення швидкості цієї фази ПД підвищення частоти генерації ПД збільшення ЧСС).
Підвищення ССС та ЧСС сприймається хворими як серцебиття. Але ці зміни короткочасні, тому що надлишок йонів кальцію швидко депонується кістковою тканиною.
Вплив йонів натрію має лише експериментальне значення. Зниження концентрації цього йона може зумовити зупинку серця внаслідок порушення формування МПС і розвитку ПД (внаслідок порушення градієнта концентрації йонів натрію поза та всередині клітини). Підвищення концентрації йонів натрію може призвести до деякого підвищення ССС внаслідок зміни натрій-кальцієвого йонообмінного механізму.6. Особливості структури і функції різних відділів кровоносних судин у гемодинаміці. Основний закон гемодинаміки.
У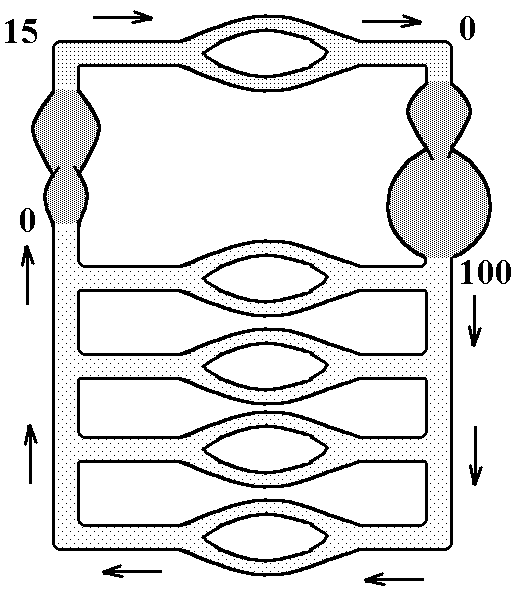 фізіології користуються функціональною
схемою кровообігу, де єдиниий орган –
серце представлений у вигляді двох
насосів – лівого та правого серця (такий
підхід можливий, оскільки праве та ліве
серце у здорової людини ізольовані).
При такому підході видно, що кровоносна
система є замкненою системою, в яку
послідовно входять два насоси і судини
легень, і паралельно – судини решти
областей. Насоси включаються там, де
тиск знижений до нуля; послідовне
включення судин легень пов’язане
із особливостями кровообігу в них;
паралельне включення решти судин
забезпечує:
фізіології користуються функціональною
схемою кровообігу, де єдиниий орган –
серце представлений у вигляді двох
насосів – лівого та правого серця (такий
підхід можливий, оскільки праве та ліве
серце у здорової людини ізольовані).
При такому підході видно, що кровоносна
система є замкненою системою, в яку
послідовно входять два насоси і судини
легень, і паралельно – судини решти
областей. Насоси включаються там, де
тиск знижений до нуля; послідовне
включення судин легень пов’язане
із особливостями кровообігу в них;
паралельне включення решти судин
забезпечує:
- зниження загального периферичного тиску;
- можливість перерозподілу крові між регіонами;
- однакові умови кровопостачання всіх тканин.
С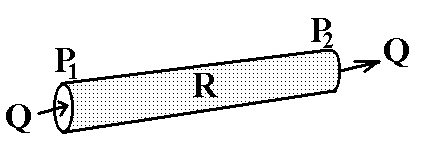 удини
у системі крові виконують роль шляхів
транспорту. Рух крові по судинам описує
основний закон гемодинаміки:
удини
у системі крові виконують роль шляхів
транспорту. Рух крові по судинам описує
основний закон гемодинаміки:![]() ,
де Р1
– тиск крові на початку судини, Р2
– в кінці судини, R
- тиск, який здійснює судина току крові,
Q – об’ємна
швидкість кровотоку (об’єм, який
проходить через поперечний переріз
судини за одиницю часу).
,
де Р1
– тиск крові на початку судини, Р2
– в кінці судини, R
- тиск, який здійснює судина току крові,
Q – об’ємна
швидкість кровотоку (об’єм, який
проходить через поперечний переріз
судини за одиницю часу).
Отже,
рівняння можна прочитати так: об’єм
крові, що проходить через поперечний
переріз судини за одиницю часу прямо
пропорційний градієнту тиску і обернено
пропорційний опору, котрий ця судина
чинить току крові. Опір окремої судини
току крові розраховується за формулою
Пуазейля: ![]() ,
де R – опір
судини, l –
його довжина, η – вязкість крові, r
– радіус судини.
,
де R – опір
судини, l –
його довжина, η – вязкість крові, r
– радіус судини.
Основний
закон гемодинаміки можна представити
у наступному вигляді ![]() , далі – ΔР=Q•R–зменшення
тиску при проходженні крові через судину
залежить (прямо пропорційно) від об’ємної
швидкості кровотоку.
, далі – ΔР=Q•R–зменшення
тиску при проходженні крові через судину
залежить (прямо пропорційно) від об’ємної
швидкості кровотоку.
Опір
судини можна розрахувати за формулою
![]() .
.
Основний закон гемодиниміки можна застосовувати і для опису руху крові по судинним ділянкам. Тоді Р1 – тиск крові на початку ділянки, Р2 – на кінці ділянки, R – опір ділянки. Опір судинних ділянок розраховується по-різному, в залежності від того, як розташовані (паралельно чи послідовно суднин в ній). Опір послідовно сполучених судин розраховується як сума опорів окремих судин: R=R1+R2+R3+…+Rn.
R1 R2 R3
![]()
О![]() пір
паралельно з’єднаних судин (якщо їх
опори рівніR)
розраховуютьса за формулою:
пір
паралельно з’єднаних судин (якщо їх
опори рівніR)
розраховуютьса за формулою: 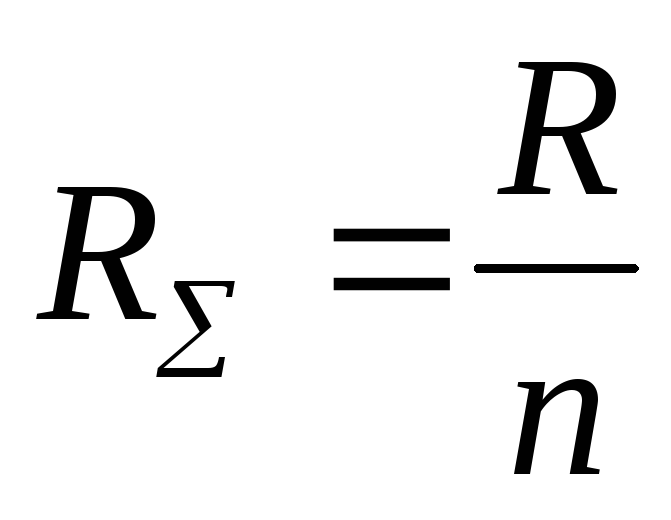 ,
де R – опір
окремої судини; n
- кількість таких судин в області.
,
де R – опір
окремої судини; n
- кількість таких судин в області.
Якщо
записати основний закон гідродинаміки
для руху крові на відрізку “аорта-порожнисті
вени” (велике коло кровообігу), то він
матиме вигляд: ![]() ,
де Ра
– тиск в аорті (близько 100 мм рт. ст.);
Рцвт
– центральний венозний тиск, який
вимірюється в місці впадіння порожнистих
вен в праве передсердя (його показник
коливається близько 0); R
– загальний периферичний (системний)
тиск – сумарний опір всіх судин великого
кола кровообігу. Оскільки Рцвт
= 0, то рівняння приймає такий вигляд:
,
де Ра
– тиск в аорті (близько 100 мм рт. ст.);
Рцвт
– центральний венозний тиск, який
вимірюється в місці впадіння порожнистих
вен в праве передсердя (його показник
коливається близько 0); R
– загальний периферичний (системний)
тиск – сумарний опір всіх судин великого
кола кровообігу. Оскільки Рцвт
= 0, то рівняння приймає такий вигляд: ![]() .
Звідси: Ра
= Q•R (САТ
прямопропорційний ХОК і системному
опору). Системний опір можна розрахувати
за формулою:
.
Звідси: Ра
= Q•R (САТ
прямопропорційний ХОК і системному
опору). Системний опір можна розрахувати
за формулою: ![]() .
.
Закони гемодинаміки справедливі лише в певній мірі, оскільки вони вірні для:
- руху рідини по жорстких трубках, а кровоносні судини еластичні;
- непульсуючого руху, а кров пульсує;
-![]() ламінарної течії, а кров в певних місцях
системи кровообігу рухається турбулентно;
ламінарної течії, а кров в певних місцях
системи кровообігу рухається турбулентно;
![]()
- ньютонівських рідин (їх в’язкість змінюється тільки під впливом зміни температури). Кров – неньютонівська рідина; її в’язкість змінюється.
17. Значення в’язкості крові для гемодинаміки. Особливості структури та функції різних відділів судинної системи.
В’язкість крові залежить від таких 2-ох факторів:
1. Від зміни лінійної швидкості руху крові. В’язкість крові складає 4,5 – 5,0 умовних одиниць ($), а плазми – 1,7 – 2,3 гривні. Тобто, в’язкість в значній мірі пов’язана з наявністю в ній форменних елементів (перш за все еритроцитів) і пояснюється міжеритроцитарними взаємодіями. При зменшенні лінійної швидкості руху крові ця взаємодія посилюється і тому підвищується в’язкість крові. Найменшою лінійна швидкість руху крові є в капілярах, однак ефективна в’язкість крові тут не більша, ніж в крупних судинах, тому що має місце вплив другого фактора.
2. Діаметр судин – при русі крові по судинах з діаметром менше 1мм, її в’язкість зменшується, особливо в капілярах – тут еритроцити “вишиковуються” в ланцюжок один за одним і їх розмежовує стовбчик плазми. Це зменшує взаємодію між еритроцитами та в’язкість крові (ефект Фареуса-Лінквіста).
Особливості структури та функції різних відділів судинної системи.
В фізіології кровообігу виділяють наступні групи судин з врахуванням особливостей структури та функції:
1. Судини компресійної камери (амортизуючі судини). Це крупні артеріальні судини та аорта, тобто судини еластичного типу. При вигнанні крові серцем вони розтягуються внаслідок своєї еластичності. Після закінчення вигнання вони зжимаються (при вигнанні частина енергії скорочення серця перетворюється на енергію напруження еластичних волокон; потім енергія напруження еластичних волокон переходить в енергію руху крові). Таким чином, зжимання цих судин забезпечує рух крові в периферичні структури після закінчення вигнання. Тобто, вони забезпечують безперервний кровотік, не дивлячись на порційне викидання крові серцем в судини. Окрім того, ці судини зменшують ступінь підвищення тиску крові в артеріях при її вигнанні.
2. Судини опору (артеріоли, артерії м’язевого типу). Друга назва – резистивні судини. Вони забезпечують на 50 – 60 % створення ЗПО. При зміні їх стану (тонусу) змінюється ЗПО (і артеріальний тиск). Звуження артеріол в одних регіонах і розширення в інших забезпечує перерозподіл крові між регіонами.
3. Обмінні судини (капіляри). Їх будова (шар ендотеліоцитів на базальній мембрані) та особливості руху в них крові (низька лінійна швидкість; рух еритроцитів “ланцюжком”), забезпечують найкращі умови для обміну речовин між кров’ю та еритроцитами.