Файл: Блок умений уметь обозначать внешние ориентиры переднебоковой.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 26.10.2023
Просмотров: 292
Скачиваний: 2
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
притоками средних прямокишечных вен, образуя внутристеночные портокавальные анастомозы.
4.интерпретировать особенности иннервации, венозного и лимфатического оттока органов брюшной полости;
Венозный отток от желудка, как и от других органов брюшной полости, кроме печени, осуществляется в систему воротной вены (от печени венозный отток происходит по печеночным венам в нижнюю полую вену). Воротная вена приносит к печени около 75 % крови, она обычно образуется из селезеночной, верхней и нижней брыжеечной вены. Селезеночная вена собирает кровь от селезенки, желудка и поджелудочной железы. В верхнюю брыжеечную вену оттекает кровь от тонкой кишки и правой половины толстой кишки. Нижняя брыжеечная вена собирает кровь от левой половины толстой кишки.
В иннервации органов брюшной полости принимают участие ветви сплетений забрюшинного пространства, в том числе - солнечного. Для иннервации желудка важное значение имеют ветви блуждающих стволов, в иннервации желчного пузыря участвуют ветви диафрагмального нерва. Поэтому при патологии желчного пузыря боль может иррадиировать по ходу этого нерва, а надавливание между ножками правой грудино-ключично-сосцевидной мышцы может сопровождаться болью в правом подреберье.
Регионарные лимфатические узлы располагаются в связках и брыжейках брюшной полости. Потому при резекции тонкой кишки по поводу поражения ее злокачественной опухолью следует прибегать к сегментарному (клиновидному) способу мобилизации, сопровождающемуся удалением лимфатических узлов вместе с сегментом брыжейки.
5.обозначать образования брюшины при ревизии верхнего этажа брюшной полости (связки, сумки, пространства), называть используемые образования, определять практическое значение;
В верхнем этаже брюшной полости содержатся следующие органы: брюшной отдел пищевода (интра-), желудок (интра-), начальный отдел двенадцатиперстной кишки (интра-, затем - мезо- и ретро-), печень (мезо-), желчный пузырь (мезо-), селезенка (интра-), тело и хвост поджелудочной железы (ретро-).
К образованиям брюшины верхнего этажа брюшной полости относятся три сумки: сальниковая, печеночная и преджелудочная.
Сальниковая сумка - самая изолированная
, ограничена:
Эта сумка сообщается с остальной частью брюшинной полости только посредством сальникового (Винслова, межвенозного) отверстия.
Сальниковое отверстие (foramen epiploicum) находится позади печеночно-двенадцатиперстной связки.
В толще этой связки находятся жизненно-важные образования: воротная вена, спереди и кнаружи от нее - желчные протоки, спереди и кнутри - печеночные артерии. Зачастую хирург вводит в это отверстие указательный палец и пережимает печеночно-двенадцатиперстную связку (при этом одновременно сдавливаются воротная вена, поставляющая к печени около 75 % крови, и собственная печеночная артерия), что обеспечивает временную остановку кровотечения из печени. Патологическое содержимое редко попадает в сальниковую сумку через сальниковое отверстие, так как оно может быстро закрываться спайками. Чаще патологическое содержимое оказывается в сальниковой сумке при перфоративных язвах задней стенки желудка. Для удаления этого содержимого необходимо обеспечить доступ в сальниковую сумку. Это можно сделать через печеночно-желудочную связку, брыжейку поперечной ободочной кишки и даже со стороны поясничной области, путем рассечения заднего листка париетальной брюшины. Однако самым безопасным и при этом достаточно широким доступом в сальниковую сумку является рассечение желудочно-ободочной связки (мобилизация желудка по большой кривизне на уровне сальниковых ветвей желудочно-сальниковых артерий).
Печеночная сумка охватывает правую долю печени, состоит из двух пространств: под
6.обозначать образования брюшины при ревизии нижнего этажа брюшной полости (связки, брыжейки, каналы, синусы и углубления), называть используемые образования, определять практическое значение, моделировать выполнение приема Губарева;
В нижнем этаже брюшной полости располагаются следующие части тонкой и толстой кишки: нисходящий, нижний горизонтальный и восходящий отдел двенадцатиперстной кишки (duodenum), тощая кишка (jejunum), подвздошная кишка (ileum), слепая кишка (caecum) с червеобразным отростком (appendixvermiformis), восходящая ободочная кишка (colonascendens), нисходящая ободочная кишка (colondescendens),сигмовидная кишка (colonsigmoideum). Кроме того, в нижнем этаже брюшной полости обычно располагается головка поджелудочной железы. При воспалении или опухоли поджелудочной железы может происходить механическое сдавление сосудов, расположенный в непосредственной близости от этой железы: селезеночных или верхних брыжеечных. Обычно в большей степени сдавливаются вены, так как давление крови в них меньшее, чем в артериях. При сдавлении селезеночной вены возникают предпосылки для спленомегалии. При сдавлении верхних брыжеечных сосудов страдает кровоснабжение (и венозный отток) тонкой кишки и правой половины толстой кишки (левая половина толстой кишки кровоснабжается ветвями нижней брыжеечной артерии, венозный отток от нее осуществляется в одноименную вену).
Для ревизии нижнего этажа брюшной полости используют прием Губарева. Целью этого приема является нахождение двенадцатиперстно-тощего (дуоденоеюнального) изгиба. Прием Губарева начинают с того, что отбрасывают большой сальник и сращенную с ним поперечную ободочную кишку вверх, изолируя тем самым верхний этаж брюшной полости от нижнего этажа. После этого петли тонкой кишки смещаются вправо, частично освобождая левый брыжеечный синус. Затем хирург своей правой рукой с отведенным большим пальцем скользит по корню брыжейки тонкой кишки снизу - вверх, справа налево, продолжая смещать подвижную часть тонкой кишки. Рука хирурга остановится, когда между его большим и указательным пальцами окажется фиксированная часть тонкой кишки – она и будет соответствовать переходу двенадцатиперстной кишки в тощую. После нахождения дуоденоеюнального изгиба можно осмотреть дуоденоеюнальный карман (углубление
), представляющее переход париетальной брюшины в висцеральную. В этом кармане чаще всего (по сравнению с четырьмя другими карманами) может происходить ущемление петли тонкой кишки – формирование внутренней грыжи (ущемление в дуоденоеюнальном кармане называется грыжей Трейца). Кроме того, обнаружение дуоденоеюнального изгиба позволяет последовательно осмотреть петли тощей и подвздошной кишки вплоть до подвздошно-слепокишечного (илеоцекального) угла. При этом участки тонкой кишки осматриваются хирургом и передаются из одной руки в другую. Последовательно перебирая участки тонкой кишки и дойдя таким образом от дуоденоеюнального изгиба до илеоцекального угла, хирург будет уверен, что все петли тощей и подвздошной кишки им осмотрены.
7.обозначать содержимое печеночно-двенадцатиперстной связки (в том числе - стороны треугольника Калло), обосновывать пережатие этой связки;
В составе печёночно-дуоденальной связки проходит собственная печеночная артерия, общий желчный проток и формирующие его пузырный и общий печеночный протоки.
прием Прингла (пережатие печеночно-дуоденальной связки, введя указательный палец в сальниковое отверстие. При этом происходит пережатие не только собственной печеночной артерии, но и воротной вены, приносящей к печени около 75 % крови.)
Тремя границами пузырно-печеночного ( треугольника Калло) являются:
•снизу пузырный проток и стенка желчного пузыря;
•сверху нижний край правой доли печени;
•медиально общий печеночный проток.
В этой области проходят:
•правая печеночная артерия,
•пузырная артерия.
8.обосновывать наложение кишечных швов (Ламбера, Шмидена), сравнивать их согласно предъявляемым требованиям;
 Шов Шмидена: сквозной («гемостатичный», относительной асептичный, непрерывный, вворачивающися); при затягивании этого шва края раны вворачиваются в просвет полого органа и склеиваются между собой благодаря выпоту фибрина (инфицированная часть оказывается погруженной вовнутрь). Чтобы наложить такой шов, необходимо последовательно подхватывать края раны изнутри наружу, т.е. со стороны слизистой оболочки.
Шов Шмидена: сквозной («гемостатичный», относительной асептичный, непрерывный, вворачивающися); при затягивании этого шва края раны вворачиваются в просвет полого органа и склеиваются между собой благодаря выпоту фибрина (инфицированная часть оказывается погруженной вовнутрь). Чтобы наложить такой шов, необходимо последовательно подхватывать края раны изнутри наружу, т.е. со стороны слизистой оболочки.
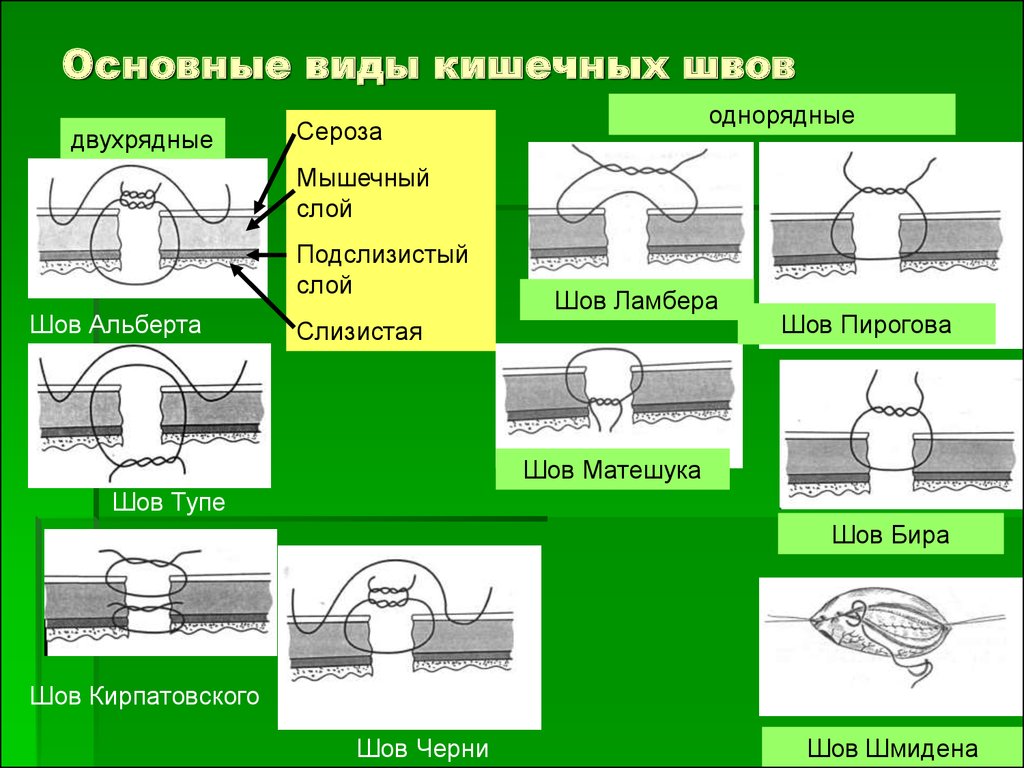
Шов Ламбера серо-серозный (асептичный, не гемостатичный, однорядный) от ближнего к руке с иглодержателем края раны вблизи от дальнего ее угла отступают 2-3 мм и, осуществляя вкол и выкол, подхватывают этот край за серозу и мышечный слой. Затем так же подхватывают противоположный край раны. Всего осуществляется два вкола и два выкола, которые должны находиться на линии, перпендикулярной оси раны. Расстояние между стежками -4-5 мм.
После того, как нить проведена через ткани кишечной стенки, концы ее связываются между собой (простым узлом). При завязывании узла в шве Ламбера края раны соприкасаются своими серозными поверхностями, поэтому шов и является серо-серозным. Концы нитей обрезаются с помощью ножниц (их следует держать таким образом, чтобы они не заслоняли узелок и позволили сформировать «усики» длиной 2- 3 мм). Шов Ламбера обладает «чистотой», герметичностью (если правильно соблюдено расстояние между стежками), проходимость органа в месте наложения этого шва должна оцениваться индивидуально для каждого случая, но гемостатичность этому шву не свойственна.
9.обосновывать наложение кишечных швов (Пирогова, Матешука), сравнивать их согласно предъявляемым требованиям;
Ш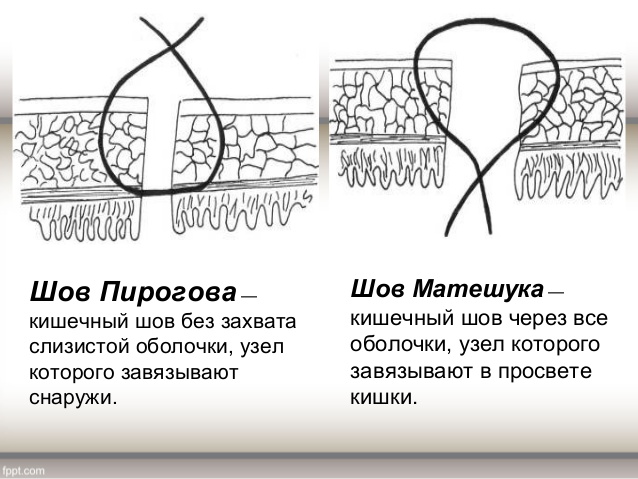 ов Пирогова (Бира) (однорядный,узловой, серо-м-подслиз, асептичный, гемостатичный) оптимальный шаг между стежками в 4-5 мм. Достоинством не сопровождается сужением просвета полого органа. Чтобы выполнить стежок этого шва, необходимо осуществить вкол через серозу ближнего к руке с иглодержателем края раны, а выкол – через подслизистую основу. Затем противоположный край раны на том же уровне подхватывается через подслизистую, а выкол осуществляется через серозу. Концы нити связываются между собой с формированием узелка, смещенного к одному краю раны.
ов Пирогова (Бира) (однорядный,узловой, серо-м-подслиз, асептичный, гемостатичный) оптимальный шаг между стежками в 4-5 мм. Достоинством не сопровождается сужением просвета полого органа. Чтобы выполнить стежок этого шва, необходимо осуществить вкол через серозу ближнего к руке с иглодержателем края раны, а выкол – через подслизистую основу. Затем противоположный край раны на том же уровне подхватывается через подслизистую, а выкол осуществляется через серозу. Концы нити связываются между собой с формированием узелка, смещенного к одному краю раны.
 - шов Матешука (однорядный,серо-м-подслиз, узлы вовнутрь,асептичный, гемостатичный) первый вкол должен осуществляться через подслизистую, выкол – через серозу, а затем: вкол – через серозу противоположного края раны, выкол – через подслизистую. Этот шов обладает всеми достоинствами шва Пирогова, если не считать некоторых затруднений при завязывании последних узлов.
- шов Матешука (однорядный,серо-м-подслиз, узлы вовнутрь,асептичный, гемостатичный) первый вкол должен осуществляться через подслизистую, выкол – через серозу, а затем: вкол – через серозу противоположного края раны, выкол – через подслизистую. Этот шов обладает всеми достоинствами шва Пирогова, если не считать некоторых затруднений при завязывании последних узлов.
10.обосновывать наложение кишечных швов (Альберта, Черни), сравнивать их согласно предъявляемым требованиям;
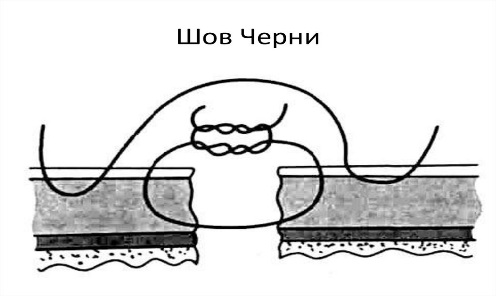
п оверх шва Пирогова обычно накладывают ряд швов Ламбера (в результате получается двухрядный шов Черни(двурядный, гемостатичный), более надежен в плане асептичности, но сопровождается сужением просвета полого органа, большей затратой времени и шовного материала).
оверх шва Пирогова обычно накладывают ряд швов Ламбера (в результате получается двухрядный шов Черни(двурядный, гемостатичный), более надежен в плане асептичности, но сопровождается сужением просвета полого органа, большей затратой времени и шовного материала).
4.интерпретировать особенности иннервации, венозного и лимфатического оттока органов брюшной полости;
Венозный отток от желудка, как и от других органов брюшной полости, кроме печени, осуществляется в систему воротной вены (от печени венозный отток происходит по печеночным венам в нижнюю полую вену). Воротная вена приносит к печени около 75 % крови, она обычно образуется из селезеночной, верхней и нижней брыжеечной вены. Селезеночная вена собирает кровь от селезенки, желудка и поджелудочной железы. В верхнюю брыжеечную вену оттекает кровь от тонкой кишки и правой половины толстой кишки. Нижняя брыжеечная вена собирает кровь от левой половины толстой кишки.
В иннервации органов брюшной полости принимают участие ветви сплетений забрюшинного пространства, в том числе - солнечного. Для иннервации желудка важное значение имеют ветви блуждающих стволов, в иннервации желчного пузыря участвуют ветви диафрагмального нерва. Поэтому при патологии желчного пузыря боль может иррадиировать по ходу этого нерва, а надавливание между ножками правой грудино-ключично-сосцевидной мышцы может сопровождаться болью в правом подреберье.
Регионарные лимфатические узлы располагаются в связках и брыжейках брюшной полости. Потому при резекции тонкой кишки по поводу поражения ее злокачественной опухолью следует прибегать к сегментарному (клиновидному) способу мобилизации, сопровождающемуся удалением лимфатических узлов вместе с сегментом брыжейки.
5.обозначать образования брюшины при ревизии верхнего этажа брюшной полости (связки, сумки, пространства), называть используемые образования, определять практическое значение;
В верхнем этаже брюшной полости содержатся следующие органы: брюшной отдел пищевода (интра-), желудок (интра-), начальный отдел двенадцатиперстной кишки (интра-, затем - мезо- и ретро-), печень (мезо-), желчный пузырь (мезо-), селезенка (интра-), тело и хвост поджелудочной железы (ретро-).
К образованиям брюшины верхнего этажа брюшной полости относятся три сумки: сальниковая, печеночная и преджелудочная.
Сальниковая сумка - самая изолированная
, ограничена:
-
спереди малым сальником, задней стенкой желудка и желудочно-ободочной связкой, -
снизу - верхней стенкой поперечной ободочной кишки и ее брыжейкой, -
слева - желудочно-селезеночной связкой. -
сзади- сальниковой сумки является задний листок париетальной брюшины, на значительном протяжении покрывающий тело и хвост поджелудочной железы. -
сверху – брюшина, покрывающая диафрагму и поверхность печени.
Эта сумка сообщается с остальной частью брюшинной полости только посредством сальникового (Винслова, межвенозного) отверстия.
Сальниковое отверстие (foramen epiploicum) находится позади печеночно-двенадцатиперстной связки.
В толще этой связки находятся жизненно-важные образования: воротная вена, спереди и кнаружи от нее - желчные протоки, спереди и кнутри - печеночные артерии. Зачастую хирург вводит в это отверстие указательный палец и пережимает печеночно-двенадцатиперстную связку (при этом одновременно сдавливаются воротная вена, поставляющая к печени около 75 % крови, и собственная печеночная артерия), что обеспечивает временную остановку кровотечения из печени. Патологическое содержимое редко попадает в сальниковую сумку через сальниковое отверстие, так как оно может быстро закрываться спайками. Чаще патологическое содержимое оказывается в сальниковой сумке при перфоративных язвах задней стенки желудка. Для удаления этого содержимого необходимо обеспечить доступ в сальниковую сумку. Это можно сделать через печеночно-желудочную связку, брыжейку поперечной ободочной кишки и даже со стороны поясничной области, путем рассечения заднего листка париетальной брюшины. Однако самым безопасным и при этом достаточно широким доступом в сальниковую сумку является рассечение желудочно-ободочной связки (мобилизация желудка по большой кривизне на уровне сальниковых ветвей желудочно-сальниковых артерий).
Печеночная сумка охватывает правую долю печени, состоит из двух пространств: под
-
Подпеченочное пространство - между висцеральной поверхностью правой доли печени и правым краем брыжейки поперечной ободочной кишки. Патологическое содержимое может попадать в это пространство при деструктивном поражении желчного пузыря. -
Правое поддиафрагмальное пространство располагается между диафрагмой и диафрагмальной поверхностью правой доли печени. Сзади оно ограничено правой коронарной связкой печени, от левого поддиафрагмального пространства отделено серповидной связкой. В правое поддиафрагмальное пространство патологическое содержимое чаще всего попадает из правого бокового канала (когда пациент лежит на спине). -
Левое поддиафрагмальное пространство- наиболее изолированной частью преджелудочной сумки и располагается между диафрагмой и диафрагмальной поверхностью левой доли печени, сзади ограничено левой коронарной связкой. Основная часть преджелудочной сумки имеет всего две стенки:
-
Переднюю (представленную париетальной брюшиной переднебоковой стенки живота) -
Заднюю (малый сальник, передняя стенка желудка и начало большого сальника)
6.обозначать образования брюшины при ревизии нижнего этажа брюшной полости (связки, брыжейки, каналы, синусы и углубления), называть используемые образования, определять практическое значение, моделировать выполнение приема Губарева;
В нижнем этаже брюшной полости располагаются следующие части тонкой и толстой кишки: нисходящий, нижний горизонтальный и восходящий отдел двенадцатиперстной кишки (duodenum), тощая кишка (jejunum), подвздошная кишка (ileum), слепая кишка (caecum) с червеобразным отростком (appendixvermiformis), восходящая ободочная кишка (colonascendens), нисходящая ободочная кишка (colondescendens),сигмовидная кишка (colonsigmoideum). Кроме того, в нижнем этаже брюшной полости обычно располагается головка поджелудочной железы. При воспалении или опухоли поджелудочной железы может происходить механическое сдавление сосудов, расположенный в непосредственной близости от этой железы: селезеночных или верхних брыжеечных. Обычно в большей степени сдавливаются вены, так как давление крови в них меньшее, чем в артериях. При сдавлении селезеночной вены возникают предпосылки для спленомегалии. При сдавлении верхних брыжеечных сосудов страдает кровоснабжение (и венозный отток) тонкой кишки и правой половины толстой кишки (левая половина толстой кишки кровоснабжается ветвями нижней брыжеечной артерии, венозный отток от нее осуществляется в одноименную вену).
Для ревизии нижнего этажа брюшной полости используют прием Губарева. Целью этого приема является нахождение двенадцатиперстно-тощего (дуоденоеюнального) изгиба. Прием Губарева начинают с того, что отбрасывают большой сальник и сращенную с ним поперечную ободочную кишку вверх, изолируя тем самым верхний этаж брюшной полости от нижнего этажа. После этого петли тонкой кишки смещаются вправо, частично освобождая левый брыжеечный синус. Затем хирург своей правой рукой с отведенным большим пальцем скользит по корню брыжейки тонкой кишки снизу - вверх, справа налево, продолжая смещать подвижную часть тонкой кишки. Рука хирурга остановится, когда между его большим и указательным пальцами окажется фиксированная часть тонкой кишки – она и будет соответствовать переходу двенадцатиперстной кишки в тощую. После нахождения дуоденоеюнального изгиба можно осмотреть дуоденоеюнальный карман (углубление
), представляющее переход париетальной брюшины в висцеральную. В этом кармане чаще всего (по сравнению с четырьмя другими карманами) может происходить ущемление петли тонкой кишки – формирование внутренней грыжи (ущемление в дуоденоеюнальном кармане называется грыжей Трейца). Кроме того, обнаружение дуоденоеюнального изгиба позволяет последовательно осмотреть петли тощей и подвздошной кишки вплоть до подвздошно-слепокишечного (илеоцекального) угла. При этом участки тонкой кишки осматриваются хирургом и передаются из одной руки в другую. Последовательно перебирая участки тонкой кишки и дойдя таким образом от дуоденоеюнального изгиба до илеоцекального угла, хирург будет уверен, что все петли тощей и подвздошной кишки им осмотрены.
7.обозначать содержимое печеночно-двенадцатиперстной связки (в том числе - стороны треугольника Калло), обосновывать пережатие этой связки;
В составе печёночно-дуоденальной связки проходит собственная печеночная артерия, общий желчный проток и формирующие его пузырный и общий печеночный протоки.
прием Прингла (пережатие печеночно-дуоденальной связки, введя указательный палец в сальниковое отверстие. При этом происходит пережатие не только собственной печеночной артерии, но и воротной вены, приносящей к печени около 75 % крови.)
Тремя границами пузырно-печеночного ( треугольника Калло) являются:
•снизу пузырный проток и стенка желчного пузыря;
•сверху нижний край правой доли печени;
•медиально общий печеночный проток.
В этой области проходят:
•правая печеночная артерия,
•пузырная артерия.
8.обосновывать наложение кишечных швов (Ламбера, Шмидена), сравнивать их согласно предъявляемым требованиям;
 Шов Шмидена: сквозной («гемостатичный», относительной асептичный, непрерывный, вворачивающися); при затягивании этого шва края раны вворачиваются в просвет полого органа и склеиваются между собой благодаря выпоту фибрина (инфицированная часть оказывается погруженной вовнутрь). Чтобы наложить такой шов, необходимо последовательно подхватывать края раны изнутри наружу, т.е. со стороны слизистой оболочки.
Шов Шмидена: сквозной («гемостатичный», относительной асептичный, непрерывный, вворачивающися); при затягивании этого шва края раны вворачиваются в просвет полого органа и склеиваются между собой благодаря выпоту фибрина (инфицированная часть оказывается погруженной вовнутрь). Чтобы наложить такой шов, необходимо последовательно подхватывать края раны изнутри наружу, т.е. со стороны слизистой оболочки.Шов Ламбера серо-серозный (асептичный, не гемостатичный, однорядный) от ближнего к руке с иглодержателем края раны вблизи от дальнего ее угла отступают 2-3 мм и, осуществляя вкол и выкол, подхватывают этот край за серозу и мышечный слой. Затем так же подхватывают противоположный край раны. Всего осуществляется два вкола и два выкола, которые должны находиться на линии, перпендикулярной оси раны. Расстояние между стежками -4-5 мм.
После того, как нить проведена через ткани кишечной стенки, концы ее связываются между собой (простым узлом). При завязывании узла в шве Ламбера края раны соприкасаются своими серозными поверхностями, поэтому шов и является серо-серозным. Концы нитей обрезаются с помощью ножниц (их следует держать таким образом, чтобы они не заслоняли узелок и позволили сформировать «усики» длиной 2- 3 мм). Шов Ламбера обладает «чистотой», герметичностью (если правильно соблюдено расстояние между стежками), проходимость органа в месте наложения этого шва должна оцениваться индивидуально для каждого случая, но гемостатичность этому шву не свойственна.
9.обосновывать наложение кишечных швов (Пирогова, Матешука), сравнивать их согласно предъявляемым требованиям;
Ш
 ов Пирогова (Бира) (однорядный,узловой, серо-м-подслиз, асептичный, гемостатичный) оптимальный шаг между стежками в 4-5 мм. Достоинством не сопровождается сужением просвета полого органа. Чтобы выполнить стежок этого шва, необходимо осуществить вкол через серозу ближнего к руке с иглодержателем края раны, а выкол – через подслизистую основу. Затем противоположный край раны на том же уровне подхватывается через подслизистую, а выкол осуществляется через серозу. Концы нити связываются между собой с формированием узелка, смещенного к одному краю раны.
ов Пирогова (Бира) (однорядный,узловой, серо-м-подслиз, асептичный, гемостатичный) оптимальный шаг между стежками в 4-5 мм. Достоинством не сопровождается сужением просвета полого органа. Чтобы выполнить стежок этого шва, необходимо осуществить вкол через серозу ближнего к руке с иглодержателем края раны, а выкол – через подслизистую основу. Затем противоположный край раны на том же уровне подхватывается через подслизистую, а выкол осуществляется через серозу. Концы нити связываются между собой с формированием узелка, смещенного к одному краю раны. - шов Матешука (однорядный,серо-м-подслиз, узлы вовнутрь,асептичный, гемостатичный) первый вкол должен осуществляться через подслизистую, выкол – через серозу, а затем: вкол – через серозу противоположного края раны, выкол – через подслизистую. Этот шов обладает всеми достоинствами шва Пирогова, если не считать некоторых затруднений при завязывании последних узлов.
- шов Матешука (однорядный,серо-м-подслиз, узлы вовнутрь,асептичный, гемостатичный) первый вкол должен осуществляться через подслизистую, выкол – через серозу, а затем: вкол – через серозу противоположного края раны, выкол – через подслизистую. Этот шов обладает всеми достоинствами шва Пирогова, если не считать некоторых затруднений при завязывании последних узлов.10.обосновывать наложение кишечных швов (Альберта, Черни), сравнивать их согласно предъявляемым требованиям;
п
 оверх шва Пирогова обычно накладывают ряд швов Ламбера (в результате получается двухрядный шов Черни(двурядный, гемостатичный), более надежен в плане асептичности, но сопровождается сужением просвета полого органа, большей затратой времени и шовного материала).
оверх шва Пирогова обычно накладывают ряд швов Ламбера (в результате получается двухрядный шов Черни(двурядный, гемостатичный), более надежен в плане асептичности, но сопровождается сужением просвета полого органа, большей затратой времени и шовного материала).