Файл: 1. Острый аппендицит. Этиология. Классификация. Клиника. Диагностика. Лечение.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 26.10.2023
Просмотров: 512
Скачиваний: 2
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
СОДЕРЖАНИЕ
Лечение аппендикуллярного абцесса
Лечение аппендикуллярного абцесса
Симптомы калькулезного холецистита
Лечение калькулезного холецистита
Лечение обтурационной кишечной непроходимости
Бедренные грыжи. Пластика грыжевых ворот бедренным доступом
Пластика со стороны пахового канала
Дифференциальная диагностика хронического парапроктита
Лечение эпителиального копчикового хода
Выпадение прямой кишки. Клиника. Диагностика. Лечение.
Выпадение прямой кишки – выхождение кишки за пределы заднего прохода.
Классификация. Различают - выпадение слизистой кишки (на 2-4 см, нет поперечных складок) и выпадение всех слоев (тотальное) – до 20-25 см. Развивается постепенно. Выделяют 4 степени выпадений:
-
выпадение после дефекации, втягивается сама. -
выпадение после дефекации, нужно вправлять. -
выпадают не только при дефекации, но и при кашле, физической нагрузке, вправляется рукой. -
выпадает постоянно, после вправления не удерживается.
Клиника. Основным клиническим симптомом является наличие выпадения или выворачивания прямой кишки через задний проход во время акта дефекации с последующим самостоятельным или ручным вправлением, выделения слизи из заднего прохода. Пациенты с внутренней инвагинацией, как правило, предъявляют жалобы на чувство неполного опорожнения, затруднения эвакуации кишечного содержимого, ощущение препятствия на выходе из кишки, что в совокупности составляет синдром обструктивной дефекации. Также у 50-75 % пациентов с выпадением прямой кишки отмечается недержание кишечного содержимого (газов, жидкого кала).
Диагностика. При наружном выпадении прямой кишки пациенты предъявляют жалобы на факт выворачивания прямой кишки через задний проход при дефекациях, физических нагрузках или переходе в вертикальное положение. Выпавшая прямая кишка вправляется самостоятельно или требует ручного пособия. Выпавшая часть прямой кишки может иметь разную форму, размеры и длину.
При внутреннем выпадении прямой кишки отмечаются следующие жалобы:
-
затруднение опорожнения прямой кишки; -
ощущение неполного опорожнения; -
необходимость давления рукой на промежность или введения пальца в просвет кишки для опорожнения; -
выделение крови при дефекации (при наличии повреждения слизистой прямой кишки или солитарной язвы)
Рекомендуется проводить наружный осмотр области промежности и заднего прохода и пальцевое исследование прямой кишки. Выпавший участок кишки может иметь форму цилиндра или шара разной длины и ширины. При этом, во время его пальпации, помимо слизистого слоя, определяется мышечный слой кишечной стенки. Если при осмотре в кресле выпадение прямой кишки не происходит
, необходимо произвести осмотр с натуживанием на корточках. Как правило выпадение прямой кишки развивается у пациентов с астеничным типом телосложения, кроме того, есть данные о развития данного состояния у пациентов, имеющих психоневротические расстройства. При внутреннем выпадении прямой кишки при пальцевом исследовании определяется избыточная складчатость кишечной стенки. Также можно выявить спазмированную пуборектальную мышцу, не расслабляющуюся при натуживании, уплотнение и язвенный дефект стенки прямой кишки при солитарной язве.
Рекомендуется выполнение аноскопии и ректороманоскопии. при аноскопии и ректороманоскопии можно обнаружить избыточную подвижность складок, внедряющихся в тубус ректоскопа при натуживании - характерный эндоскопический симптом внутренний инвагинации. Кроме этого, можно выявить различные изменения слизистой оболочки - проявления синдрома солитарной язвы прямой кишки. Они могут быть в виде небольших участков инфильтрации и гиперемии, язвенных дефектов в диаметре, преимущественно локализующихся по передней полуокружности прямой кишки в 5-10 см от анального отверстия, а также полиповидных образований, порой циркулярно охватывающих кишечную стенку. Полиповидные разрастания кишечной стенки, как проявления солитарной язвы, встречаются в 25% случаев, у 18% больных она представлена участками гиперемии слизистой, а в 57% случаев имеются множественные смешанные изменения стенки прямой кишки.
Рекомендуется выполнение дефекографии. При дефекографии определяют положение прямой кишки относительно лобково-копчиковой линии в покое, при волевом сокращении, время ее опорожнения и остаточный объем. Данные дефекографии позволяют сделать заключение о степени СОП, выявить внутреннюю инвагинацию прямой кишки и сопутствующие ей изменения, такие как ректоцеле, сигмоцеле и диссинергия тазовых мышц.
Лечение:
-
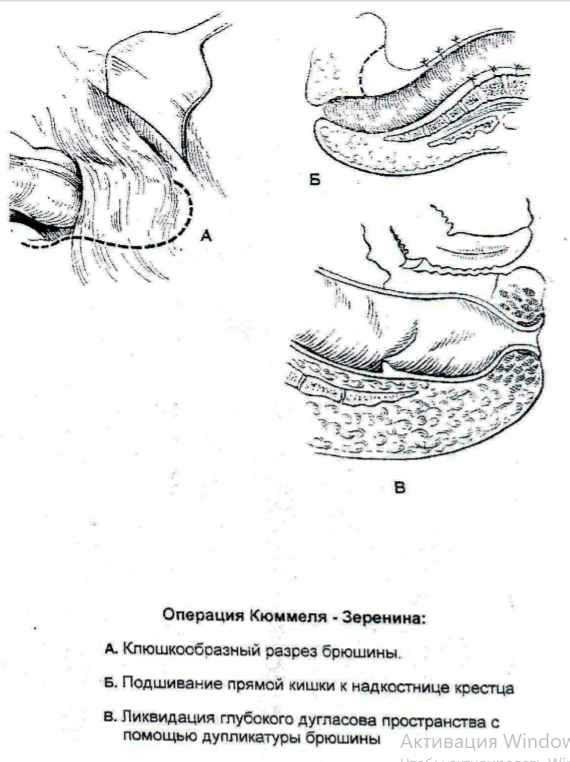
При 1 и 2 стадии выпадения и 1 степени недостаточности сфинктера показана ректопексия по Кюмелю-Зеренину в модификации НИИ проктологии (с ротацией кишки на 180 градусов). -
При 3 стадии выпадения и 2,3 степени недостаточности сфинктера ректопексия дополняется сфинктеролеватороплатиской.
-
Ущемлённая грыжа. Виды ущемления. Хирургическая тактика.
Ущемление - это внезапное сдавление грыжевого содержимого в грыжевых воротах, или рубцово измененной шейке грыжевого мешка с последующим нарушением питания ущемленного органа.
Виды: эластическое ущемление - вследствие внезапного сокращения брюшных мышц и каловое ущемление - при обильном поступлении кишечного содержимого в петлю, лежащую в грыжевом мешке. Кроме того, выделяют пристеночное ущемление (Рихтеровское)- ущемление части стенки кишки, противоположной брыжейке, в небольших по размеру грыжевых воротах (часто при бедренных грыжах или во внутреннем кольце при косых паховых) и ретроградное ущемление - ущемление промежуточной петли, лежащей в брюшной полости, и не видимой в грыжевом мешке - может сопровождаться некрозом петли в брюшной полости (при этом в грыжевом мешке определяется 2 и более петель кишки).
Операция - устранение ущемления, при некрозе - резекция измененной кишки с последующим грыжесечением и пластикой.
-
Ущемляющее кольцо не рассекается до вскрытия грыжевого мешка, осмотра и фиксации ущемленных органов. Ущемляющее кольцо при бедренных грыжах рассекается кнутри. -
Осторожность при рассечении кольца во избежание повреждения ущемленных органов и сосудов брюшной стенки. -
Помнить о возможном инфицировании «грыжевой воды» - обкладывание салфетками, отсасывание, посев. -
Острожность при вправлении кишечных петель (производится после введения новокаина в брыжейку). -
При наличии видимых изменений кишки- обкладывание салфетками, смоченными теплым физраствором на 5-10 минут.Признки жизнеспособности кишки : а/ восстановление нормальной окраски и тонуса. б/ блеск и гладкость оерозы, в/ наличие перистальтики, г/ наличие пульсации сосудов брыжейки. -
При наличии нескольких петель в мешке - помнить о возможности ретроградного ущемления. -
Резекния кишки производится в пределах здоровых тканей, с удалением не менее 40 см неизмененной приводящей и и 15-20 см отводящей кишки, лучше, "конец в конец", начинающим хирургам можно и "бок в бок". При крайне тяжелом состоянии больных накладываются кишечные свищи, у особенно тяжелых больных некротизированная петля выводится наружу без резекции ее. Методы пластики применяются самые простые, мало-травматичные. -
При грыжевой флегмоне производится срединная лапаротомияс резекцией кишки со стороны брюшной полости, затем возвращаются к грыже и производят иссечение ущемленной части кишки одним блоком. с обязательным дренированием брюшной полости. Пластика дефекта в этих случаях не производится.
-
Стеноз привратника. Клиника. Дифференциальная диагностика. Лечение.
Под стенозом привратника следует понимать патологическое изменение в пилорическом отделе желудка, которое вызывает сужение его просвета и нарушает нормальное опорожнение желудка от его содержимого.
Наибольшее клиническое значение имеет рубцовый стеноз привратника или сужение начальной части двенадцатиперстной кишки, при котором нарушается эвакуация содержимого из желудка. Стойкое сужение привратника развивается обычно после многолетней язвенной болезни.
В течение язвенного стеноза различают три стадии: компенсированную (или относительную), субкомпенсированную и декомпенсированную.
В компенсированной стадии пилоростеноз не проявляется сколько-нибудь выраженными клиническими признаками. Общее состояние таких больных обычно страдает мало. Они отмечают чувство тяжести и полноты в подложечной области, преимущественно после обильного приема пищи. У некоторых больных бывают отрыжки кислым, а иногда и рвота. При исследовании желудочного содержимого обнаруживается гиперсекреция. В этой стадии диагностика пилоростеноза сложна. При рентгенологическом исследовании желудок представляется гипертоничным, эвакуация контрастной массы протекает своевременно.
В стадии субкомпенсации чувство тяжести и полноты в желудке усиливается. Приступообразные боли, связанные с усиленной перистальтикой желудка, становятся более резкими. Появляются неприятные отрыжки с запахом «тухлых яиц» вследствие длительной задержки пищи в желудке. Временами бывает обильная рвота, приносящая облегчение, поэтому больные стараются вызвать ее сами. При объективном исследовании у большинства больных обнаруживается натощак «шум плеска» в желудке и видимая перистальтика. Для этой стадии характерны общая слабость, быстрая утомляемость, исхудание, пониженная усвояемость пищи, рвоты, нарушение водно-солевого обмена. Рентгенологически отмечается выраженное замедление эвакуации контрастной массы, спустя 6 – 12 ч остатки ее еще находятся в желудке, однако через 24 ч их уже обычно не обнаруживается.
При декомпенсированном пилоростенозе гипертрофированные мышцы желудка уже не в силах полностью опорожнить его, особенно при обильном приеме пищи. Она застаивается на более продолжительный срок и подвергается брожению. Желудок растягивается, наступают явления так называемой гастроэктазии. Постепенно нарастают и клинические симптомы: чувство тяжести и полноты в подложечной области становится более продолжительным, а затем почти постоянным, падает аппетит, появляются отрыжки кислым, в некоторых случаях имеющие зловонный запах. Иногда развивается мучительная жажда в связи с резко уменьшенным поступлением жидкости в кишечник. Лишь небольшое количество желудочного содержимого проходит в двенадцатиперстную кишку. Переполненный желудок начинает опорожняться путем рвот, при этом в рвотных массах содержатся остатки пищи, съеденной накануне или за несколько дней, а в далеко зашедших случаях – даже за неделю и дольше.
У одних больных в результате недостаточного поступления в кишечник пищевых масс и воды развиваются запоры, у других вследствие поступления из желудка в кишечник патологических продуктов брожения – поносы.
У больных нарушается водно-солевой обмен, снижается диурез, содержание хлоридов в крови и моче, приводящее к сгущению крови, что не соответствует истинному состоянию алиментарного истощения, исхудания и анемизации. Нарушение почечного кровотока вызывает альбуминурию и азотемию. Наступают изменения нервно-мышечной возбудимости с симптомами акушерской руки, тризма и общих судорог (желудочная тетания).
При объективном обследовании отмечается похудание больного, сухость кожи, она легко собирается в складки. Иногда через брюшную стенку можно пропальпировать растянутый, опущенный желудок. Это состояние Боас описал как «напряжение желудка». Можно отметить временами видимую глазом и ощущаемую приложенной рукой судорожную перистальтику желудка
Диагноз декомпенсированного пилоростеноза устанавливают рентгенологическим исследованием. Вследствие потери тонуса мускулатуры желудка перистальтическая функция резко снижается и, наконец, теряется. Контрастная масса, проходя сквозь обильное желудочное содержимое, падает на дно, скапливается в нижней части желудка в виде широкой чаши или полулуния с широким верхним горизонтальным уровнем, над которым видна так называемая интермедиарная зона – более или менее широкий серый слой жидкого содержимого желудка. При выраженном декомпенсированном пилоростенозе контрастную массу находят в желудке через 24 ч, а в некоторых случаях и через несколько дней, неделю и даже через больший срок.
Лечение декомпенсированного и субкомпенсированного пилоростенозов оперативное – резекция желудка. Предоперационная подготовка та же, что и у больных с каллезно-пенетрирующими язвами желудка и двенадцатиперстной кишки, с добавлением промывания желудка 2 раза в сутки (утром и вечером) кипяченой водой, подкисленной соляной кислотой. Ведение больных в послеоперационном периоде то же, что и при каллезно-пенетрирующих язвах.
-
Стеноз выходного отдела желудка. Стадии заболевания. Клиника. Диагностика. Лечение.
СТЕНОЗ ВЫХОДНОГО ОТДЕЛА ЖЕЛУДКА - нарушение эвакуации пищи из желудка, обусловленное рубцеванием начального отдела луковицы двенадцатиперстной кишки или пилорического отдела желудка в результате язвенной болезни.