Файл: 1. Острый аппендицит. Этиология. Классификация. Клиника. Диагностика. Лечение.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 26.10.2023
Просмотров: 511
Скачиваний: 2
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
СОДЕРЖАНИЕ
Лечение аппендикуллярного абцесса
Лечение аппендикуллярного абцесса
Симптомы калькулезного холецистита
Лечение калькулезного холецистита
Лечение обтурационной кишечной непроходимости
Бедренные грыжи. Пластика грыжевых ворот бедренным доступом
Пластика со стороны пахового канала
Дифференциальная диагностика хронического парапроктита
Лечение эпителиального копчикового хода
КЛАССИФИКАЦИЯ. Выделяют компенсированную, субкомпенсированную и декомпенсированную стадии стеноза.
КЛИНИКА. Наряду с «язвенными» болями в стадии компенсации стеноза настойчиво возникает чувство переполнения в эпигастральной области после приёма пищи. Эпизодически появляется рвота, на некоторое время приносящая больному облегчение. При зондировании желудка эвакуируют около 200—500 мл желудочного содержимого с кислым неприятным запахом и примесью недавно принятых пищевых масс. Общее состояние больного существенно не страдает.
При субкомпенсации больной ощущает постоянное чувство тяжести и переполнения в эпигастральной области, сочетающееся с болью и отрыжкой воздухом. При физикальном исследовании можно отметить «шум плеска» в проекции желудка. Ежедневно, по несколько раз в день бывает обильная рвота сразу или через 1-2 ч после еды только что принятой и съеденной накануне пищи, без признаков гнилостного брожения. Натощак в желудке при зондировании определяют большое количество содержимого. В этой стадии стеноза больной отмечает похудание.
Декомпенсированный стеноз характеризуется прогрессирующим желудочным стазом, растяжением желудка. Состояние больного значительно ухудшается, происходит резкое обезвоживание, снижение количества отделяемой мочи. Характерна землистая окраска потерявших тургор кожных покровов. Недомогание, апатия и вялость нивелируют другие симптомы болезни. Гипокалиемия проявляется выраженной мышечной слабостью, нарушениями сердечного ритма и проводимости. Гипохлоремия чревата возникновением судорожного синдрома (так называемая хлоропривная тетания). Помимо общих судорог (иногда принимаемых за эпилептический припадок), возникает тризм (спазм жевательной мускулатуры). Определяются симптомы Труссо («рука акушера») и Хвостека (подергивание мышц лица при поколачивании в области лицевого нерва). Чувство распираний в эпигастральной области заставляет больного самостоятельно вызывать рвоту. Рвотные массы в огромном количестве содержат зловонное разлагающееся содержимое с остатками многодневной пищи. При осмотре обращает внимание сухость языка и кожных покровов. При аускультации слышен «шум плеска» в проекции желудка. Зондовые пробы позволяют эвакуировать большое количество застойного желудочного содержимого с признаками брожения и гниения. Опорожнение желудка в стадиях субкомпенсации и декомпенсации значительно облегчает самочувствие больных.
ДИАГНОСТИКА. Рентгенологическое исследование. В стадии компенсации выявляют некоторое увеличение размеров желудка, рубцово-язвенную деформацию пилородуоденальной зоны. Отмечают замедление желудочной эвакуации до 12 ч. При субкомпенсированном стенозе обнаруживают признаки начинающейся декомпенсации моторики желудка — увеличение его в размерах, ослабление перистальтической активности. В этой стадии появляется симптом «трёхслойного желудка» (трёхслойное содержимое — контрастное вещество, слизь, воздух). Задержка эвакуации составляет более 12 ч. Стадия декомпенсации характеризуется значительным увеличением размеров желудка, снижением перистальтики, резким сужением пилородуоденального канала и выраженными нарушениями желудочной эвакуации. Бариевая взвесь остаётся в желудке более 24 ч. ФЭГДС. В первой стадии отмечают выраженную рубцовую деформацию пилородуоденального канала с сужением его просвета до 0,5—1 см. Можно обнаружить гипертрофию слизистой оболочки желудка и усиленную перистальтику. Во второй стадии метод даёт точные представления о значительном сужении пилородуоденального канала, задержке эвакуации желудочного содержимого, увеличении размеров желудка. В третьей стадии выявляет резкое сужение пилородуоденального канала, истончение слизистой оболочки желудка, отсутствие перистальтики желудочной стенки и чрезмерное расширение просвета желудка. Исследование моторной функции методом иономанометрии даёт представление о тонусе, частоте, амплитуде сокращений желудка натощак и после приёма пищевого раздражителя, позволяет определить время задержки начальной эвакуации. Для компенсированного стеноза характерен редкий ритм активных желудочных сокращений. При субкомпенсированном моторная функция ослабляется. В стадии декомпенсации выявляют резкое снижение тонуса и двигательной активности желудка. УЗИ. брюшной полости натощак в поздних тадиях стеноза позволяет визуализировать наполненный жидкостью желудок. Лабор/диаг (при поздних стадиях стеноза) признаки метаболического (хлор-чувствительного) алкалоза, эксикоза, гипогликемии, гипопротеинемии.
ЛЕЧЕНИЕ. Хирургическая тактика Стволовая ваготомия в сочетании с дренирующими желудок операциями — наиболее частое вмешательство при этой патологии. Его выполняют более чем у половины больных. Наиболее аргументированы показания к этой операции при компенсированном пилородуоденальном стенозе. Её можно выполнить и в части случаев субкомпенсированного стеноза, когда больным была проведена адекватная предоперационная подготовка (восстановление водно-электролитных нарушений, заживление активной язвы, нормализация тонуса желудка и темпов желудочного опорожнения). Лапароск стволовая ваготомия с пилоропласт из минидост—новое технич направ-е малоинвазивной хирургии. Её выполняют при компенсированном пилородуоденальном стенозе. Стволовая ваготомия с антрумэктомией показана при пилородуо- денальных стенозах с признаками субкомпенсации и декомпенсации,а также при сочетанной форме язвенной болезни. Комбинация резекции желудка со стволовой ваготомией позволяет уменьшить объём удаляемой части органа, сохраняя при этом лечебный эффект операции. Резекция желудка (гемыгастрэктомия) показана больным с декомпенсированным стенозом и сниженной кислотообразующей функцией желудка. Гастроэнтеростомия как показана пожилым больным, находящимся в тяжёлом состоянии, с
поздними стадиями стеноза, фактически при «отзвучавшей» язве. Обычно при язвенном пилородуоденальном стенозе формируют задний позадиободочный гастроэнтероанастомоз по Гакеру.
- 1 ... 27 28 29 30 31 32 33 34 ... 39
Тромбоз геморроидальных узлов. Клиника. Диагностика. Лечение.
Тромбоз внутренних геморроидальных узлов возникает внезапно: один из узлов становится значительно увеличенным, фиолетовым, очень болезненным при дотрагивании, при дефекации, при ходьбе. Здесь также имеется болезненный спазм сфинктера и рефлекторный запор. Это острое состояние длится 3-5 дней, после чего узле подвергается соединительно-тканному изменению. После этого он при исследовании per rectum прощупывается в виде твердого узелка. Слизистая узла при воспалении или при тромбозе может некротизироваться и образуется изъязвление.
Диагностика.
-
Наружный осмотр; -
Пальцевое исследование; -
Осмотр в зеркалах; -
Ректороманоскопия для исключения сопутствующих заболеваний, в том числе проявляющихся кровотечениями. -
При тромбозе и воспалении геморроидальных узлов все виды внутренних осмотров выполняют после ликвидации острого процесса.
Оперативное лечение.
-
Склерозирующие инъекции. При хроническом геморрое, проявляющемся только кровотечением, без выраженного увеличения и выпадения внутренних узлов возможно применение инъекций склерозирующих веществ. Инъекция склерозирующих препаратов в ткань геморроидального узла приводит к замещению сосудистых элементов узла соединительной тканью. -
Лигирование. Если общее состояние больного не позволяет выполнить хирургическое вмешательство, а воспалительные явления не дают возможности провести склерозирующую терапию, а также при выпадении внутренних узлов у соматически ослабленных больных производят лигирование отдельных узлов латексными кольцами с помощью специального аппарата. Данный способ, как правило, не дает радикального излечения. -
При хроническом геморрое, осложненном выпадением узлов или кровотечениями, не поддающимися консервативному лечению, показано оперативное вмешательство. В основе наиболее часто применяемых методов лежит операция Миллигана-Моргана: удаление снаружи внутрь трех основных коллекторов кавернозной ткани и перевязкой сосудистых ножек. Длительность заживления неушитых ран стенок анального канал, достигающая 2 мес., обусловила появление ряда модификаций этой операции: раны стенок анального канала ушивают частично с оставлением узких полосок, обеспечивающих их дренирование (применяют в основном при остром геморрое); ушивание послеоперационных ран наглухо (выполняют при хроническом геморрое).
-
Болезнь Крона. Клиника. Дифференциальная диагностика. Лечение
Болезнь Крона (БК) - хроническое, рецидивирующее заболевание желудочно-кишечного тракта неясной этиологии, характеризующееся трансмуральным, сегментарным, гранулематозным воспалением с развитием местных и системных осложнений.
Клиника.
К наиболее частым клиническим симптомам БК относятся хроническая диарея (более 6 недель), в большинстве случаев без примеси крови, боль в животе, лихорадка и анемия неясного генеза, симптомы кишечной непроходимости, а также перианальные осложнения (хронические анальные трещины, рецидивирующие после хирургического лечения, парапроктит, свищи прямой кишки). У значительной доли пациентов могут обнаруживаться внекишечные проявления заболевания
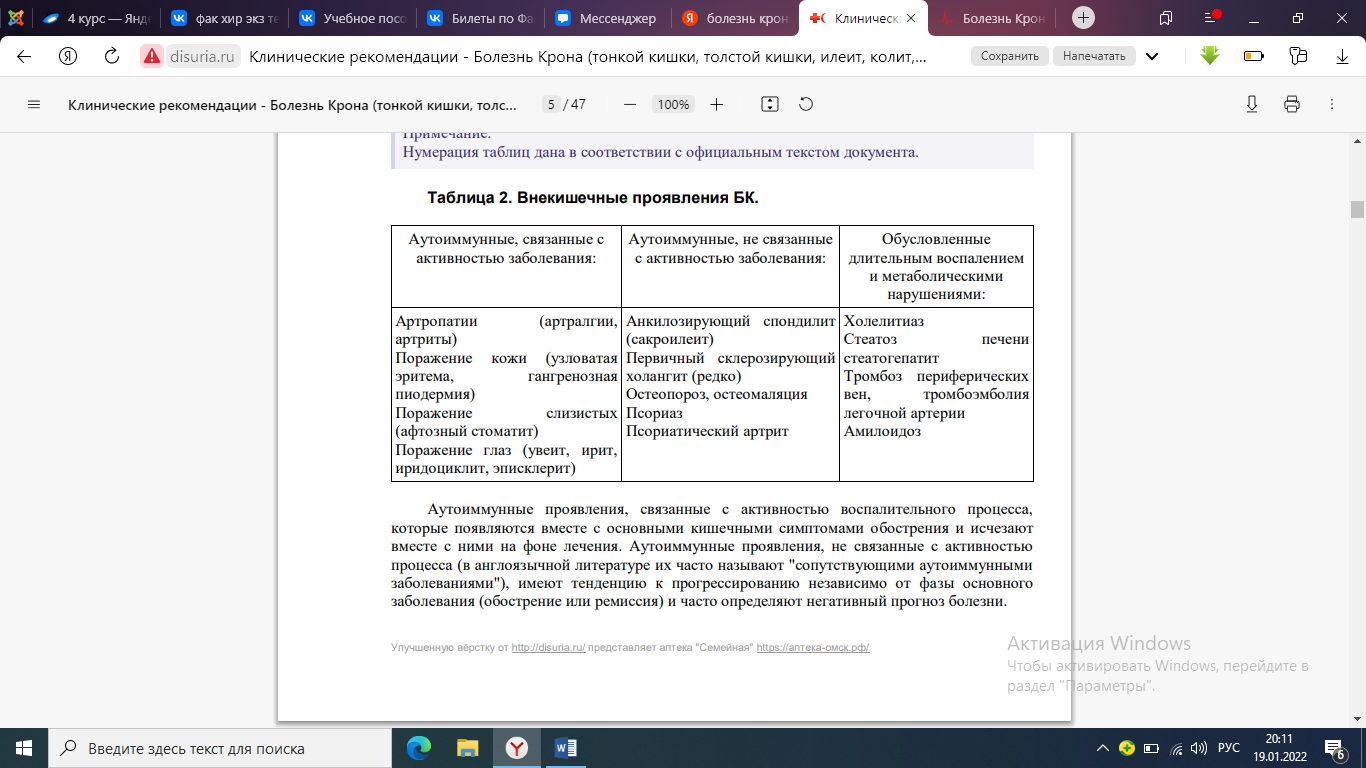
Аутоиммунные проявления, связанные с активностью воспалительного процесса, которые появляются вместе с основными кишечными симптомами обострения и исчезают вместе с ними на фоне лечения. Аутоиммунные проявления, не связанные с активностью процесса (в англоязычной литературе их часто называют "сопутствующими аутоиммунными заболеваниями"), имеют тенденцию к прогрессированию независимо от фазы основного заболевания (обострение или ремиссия) и часто определяют негативный прогноз болезни. Клиническая картина на ранних этапах развития заболевания может быть не выражена, что замедляет диагностику. В этой связи при постановке диагноза у значительной части пациентов обнаруживаются симптомы, связанные с осложнениями БК.
Дифференциальная диагностика.
Дифференциальный диагноз болезни Крона и язвенного колита
| Симптомы | Язвенный колит | Болезнь Крона |
| Эпидемиология | ||
| Пол (М:Ж) | 1:1 | 2:1 |
| Никотин | Превентивный фактор | Приводит к обострению |
| Клинические проявления | ||
| Наличие слизи и крови в стуле | Часто | Редко |
| Вовлечение тонкой кишки | Нет (исключение – ретроградный «рефлюкс» илеит) | Да |
| Вовлечение прямой кишки | Всегда | Иногда |
| Вовлечение верхних отделов ЖКТ | Нет | Да |
| Внекишечные проявления | Часто | Часто |
| Перианальные фистулы | Нет | Часто |
| Свищи | Крайне редко | Часто |
| Пальпируемое образование в брюшной полости | Редко | Часто (вовлечение илео-цекальной зоны) |
| Рецидив после хирургического лечения | Редко | Часто |
| Биохимические признаки | ||
| Серологические маркеры | pANCA | ASCA |
| Эндоскопическая картина | ||
| Афты | Нет | Часто |
| Непрерывное (сплошное) поражение | Типично | Редко |
| Поражение терминального отдела подвздошной кишки | Нет | Часто (40-60%) |
| Тип воспаления | Концентрический | Эксцентрический |
| Баугиниева заслонка | Как правило, в норме | Как правило, стенозирована |
| Псевдополипоз | Часто | Редко |
| Стриктуры | Редко | Часто |
| Гистопатология | ||
| Трансмуральное воспаление слизистой | Нет | Да |
| Криптиты и крипт-абсцессы | Да | Да |
| Гранулемы | Нет | Редко |
| Фиссуры | Редко | Часто |