ВУЗ: Казахский национальный медицинский университет им. С.Д. Асфендиярова
Категория: Ответы на вопросы
Дисциплина: Медицина
Добавлен: 05.02.2019
Просмотров: 4601
Скачиваний: 9
БИЛЕТ №1
1. Пациентка 68 лет предъявляет жалобы на приступообразные боли в правой половине лица, продолжающиеся в течение 1-2 минут. Боли начинаются внезапно, самопроизвольно, или провоцируются дотрагиванием до верхней губы во время умывания, «отдают в нос», правый глаз, висок. Во время приступа – отделяемое из носа, слезотечение. Указанные жалобы появились 5 лет назад. Сначала приступы были редкими – 1-2 раза в неделю, сейчас от 15 до 20 раз в сутки. Периодически получает амбулаторное лечение у невропатолога.
Внешний осмотр без особенностей. Кожные покровы чистые. Пальпация височно-нижнечелюстных суставов безболезненна.
Поставьте диагноз. Проведите дифференциальную диагностику. Составьте план комплексного лечения.
2. Проведите первичную хирургическую обработку раны лица (наложение узлового и П – образного шов).
Диагноз:
-
Невралгия 2-й ветви тройничного нерва.
Лечение невралгий тройничного нерва проводится врачами - невропатологами.
В первую очередь для снятия болей назначают антиэпилептические препараты: тегре-
тол (финлепсин), этосуксемид. морфолеп, триметин, клоназепам и др.
Тегретол (Карбамазепин, Финлепсин) в первые сутки назначают 0,1 (0,2) грамма 2 раза
в сутки. Ежедневно дозу увеличивают на 0,1 г. Доводят максимально до 0,6-0,8 г в сутки (в 3-4 приема). Эффект наступает на 2-3 сутки от начала лечения. После исчезновения болей дозу препарата ежедневно снижают на 0,1 г и доводят до 0,1-0,2 г в сутки. Курс лечения составляет 3-4 недели. Перед выпиской из стационара дозу препарата снижают до той минимальной дозы,при которой не появляются приступы болей.
Этосумсимид (Суксилеп, Ронтон) назначают в дозе 0,25 г в сутки. Постепенно увеличивают дозу до 0,5-1,0 г в сутки (в 3-4 приема), дозу удерживают несколько дней и постепенно
снижают до 0,25 г в сутки. Лечение длится 3-4 недели.
Проводится курс лечения никотиновой кислотой. Внутривенно ее вводят в виде 1% раствора, начиная с 1 мл (никотиновую кислоту растворяют в 10 мл 40% раствора глюкозы). Ежедневно дозу увеличивают на 1 мл и доводят ее до 10 мл (на десятый день лечения), а затемежедневно снижают на 1 мл и заканчивают введением 1 мл препарата. Следует помнить, что никотиновую кислоту нужно вводить медленно, после приема пищи, в положении лежа (т.к. препарат снижает артериальное давление).
Консервативное лечение включает назначение витаминов группы В, антигистаминных
препаратов, биогенных стимуляторов (ФИБС, алоэ, биосед, пелоидин или др.гипотензивных и спазмолитических средств.
По показаниям назначается физиотерапия (электрофорез или фонофорез с анальгетика-
ми или анестетиками, диадинамические токи, УФО, УВЧ и др.). Хирургическое лечение невралгий ТРОЙНИЧНОГО нерва центрального генеза у чепюстно - лицевого хирурга не дает положительного эффекта.
Хороший эффект на ранних стадиях дают блокады анестетиками низкой концентрации – 0,25-0,5% (тримекаин, лидокаин), которые проводят у выхода соответствующих ветвей тройничного нерва, курс – 15-20 инъекций. Эффект спустя 1-2 нед. Для местной блокады применяются мази анестезирующие - лидокаиновая, анестезиновая.
Диф.диагностика: пульпитом, гайморитом, одонтогенной плексалгией.
Одним из дифференциально-диагностических признаков невралгии тройничного нерва является болезненность при пальпации в точках выхода ветвей тройничного нерва, а также наличие «тригерных» или «курковых» зон. В период обострения болезни даже незначительное раздражение курковой зоны вызывает приступообразную боль
У пациентов с невралгией II ветви курковые зоны могут располагаться в носогубной складке в области крыла носа, в зоне угла рта, на альвеолярных отростках челюстей (на стороне поражения)
Что может понадобиться из диагностики:
1. МР-томография головного мозга, тканей лица и/или шеи. На МР-томограммах хорошо видны мозговые центры тройничного нерва и его область выхода (корешок), кровеносные сосуды, околоносовые пазухи.
2. Рентгеновская компьютерная томография челюстей и лица. На компьютерных томограммах видны в деталях кости, челюсти и зубы, пазухи носа. РКТ помогает в диагностике нарушений структуры костных каналов ветвей тройничного нерва.
3. Панорамный снимок верхней и нижней челюстей (ортопантомограмма) или прицельные рентгеновские снимки зубов. Такие рентгенограммы позволяют судить о причинах повреждения челюстных ветвей нерва. Видны кисты корней зубов, выход пломбировочного материала за верхушку зуба, переломы корней зубов.
4. Анализы крови на наличие вирусного воспаления тройничного нерва. Подозрение на присутствие вируса и слабый иммунитет, как причину его активности, нетрудно проверить с помощью анализа крови.
5. Электромиография - метод исследования проведения импульсов по нервам. Этот метод исследования помогает установить наличие/отсутствие и уровень нарушения проведения импульсов по нерву (кора мозга, ствол мозга или ветви нерва)
2)ПХО:- хирургическая операция, направленная на создание благоприятных условий для заживления раны, на предупреждение и ( или) борьбу с раневой инфекцией; включает удаление из раны нежизнеспособных и загрязненных тканей, окончательную остановку кровотечения, иссечение некротизированных краев и другие мероприятия.
Первичная хирургическая обработка раны - первая по счету обработка раны у данного больного.
Вторичная хирургическая обработка раны - обработка, проводимая по вторичным показаниям, т.е. по поводу последующих изменений, обусловленных развитием инфекции.
Ранняя хирургическая обработка раны - производится в первые 24 часа после ранения.
Первичная отсроченная хирургическая обработка раны - первичная хирургическая обработка, проводимая на вторые сутки после ранения, т.е. через 24-48 часов.
Поздняя хирургическая обработка раны - проводится через 48 часов и более.
Особенности хирургической обработки ран челюстно - лицевой области :
• должна быть проведена в полном объеме в наиболее ранние сроки;
• края раны иссекать (освежать) нельзя, а следует удалять лишь нежизнеспособные (некротизированные) ткани;
• проникающие в полость рта раны необходимо изолировать от ротовой полости с помощью наложения глухих швов на слизистую оболочку с последующим послойным ее ушиванием (мышцы, кожа);
• при ранении губ следует вначале сопоставить и сшить красную кайму (линию Купидона), а затем зашить рану;
• инородные тела, находящиеся в ране, подлежат обязательному удалению; исключением являются только инородные тела, которые находятся в труднодоступных местах (крыло - нёбная ямка и др.), т.к. поиск их связан с дополнительной травмой;
• при ранении век или красной каймы губ, во избежание в дальнейшем натяжения по линии швов, в некоторых случаях, кожу и слизистую оболочку необходимо мобилизовать, чтобы предотвратить ретракцию (сокращение) тканей. Иногда требуется провести перемещение встречных треугольных лоскутов;
• при ранении паренхимы слюнных желез необходимо сшить капсулу железы, а затем все последующие слои; при повреждении протока - сшить его или создать ложный проток;
• раны зашиваются глухим швом; дренируются раны только при их инфицировании (поздняя хирургическая обработка);
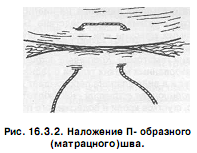
• в случаях выраженного отека и широкого расхождения краев раны, для предупреждения прорезования швов применяют П- образные швы (например: на марлевых валиках, отступя 1,0-1,5 см от краев раны);
• при наличии больших сквозных дефектов мягких тканей в области щек, во избежание рубцовой контрактуры челюстей, хирургическую обработку заканчивают сшиванием кожи со слизистой оболочкой полости рта, что создает благоприятные условия для последующего пластического закрытия дефекта, а также предотвращает образование грубых рубцов и деформацию близлежащих тканей;
• послеоперационное ведение ран чаще осуществляется открытым методом, т.е. без наложения повязок на вторые и последующие дни лечения;
• с целью предупреждения расхождения линии швов не следует стремиться к раннему их снятию.
-
Хирургическая обработка ран проводится после гигиенической обработки кожи вокруг раны (антисептическими средствами).
-
Волосы вокруг раны, при необходимости, выбривают.
-
Рану вновь обрабатывают антисептическими препаратами для удаления инородных тел и загрязнений.
-
Делают местную анестезию и гемостаз.
-
Иссекают нежизнеспособные ткани.
-
Рану ушивают послойно, путем наложения первичного глухого шва.
-
Линию швов обрабатывают раствором йода или бриллиантовой зелени.
-
Накладывают асептическую повязку.
-
Первую перевязку делают на следующие сутки после операции.
-
Рану желательно лечить без повязки (открытым способом). Только при инфицировании ран или наличии гематом следует накладывать повязки (обычную или давящую).
-
При развитии воспалительного процесса в ране гнойники вскрывают и дренируют, назначают медикаментозное лечение (антибиотики и др.).
Заживление посттравматических ран может происходить как первичным, так и вторичным натяжением.
Заживление первичным натяжением - заживление раны путем соединения ее стенок свертком фибрина с образованием на поверхности струпа, под которым происходит быстрое замещение фибрина грануляционной тканью, эпителизация и образование узкого линейного рубца.
Заживление вторичным натяжением - заживление раны путем постепенного заполнения раневой полости, содержащей гной, грануляционной тканью с последующей эпителизацией и образованием рубца.
. Специализированная помощь предусматривает:
• необходимость полного обезболивания;
• удаление инородных тел, сгустков крови, нежизнеспособных тканей и др.;
• промывание раны антисептическими растворами;
• тщательный гемостаз;
• послойное ушивание раны.
Инструменты:
иглодержатель, пинцет, хирургическая
игла и нить.
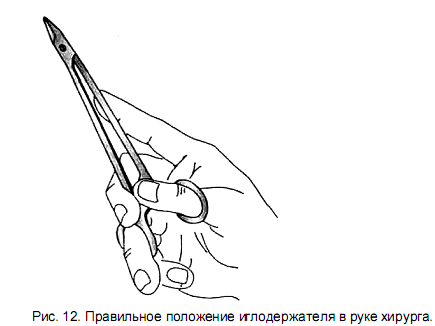
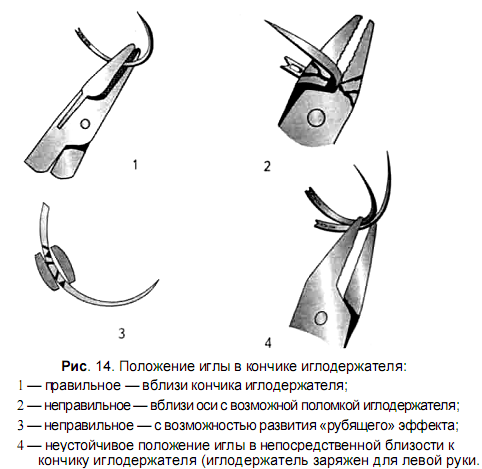
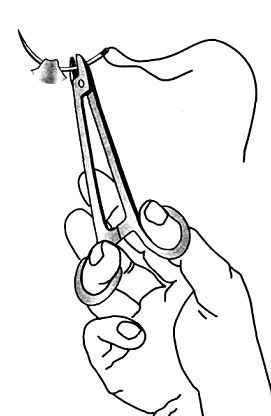

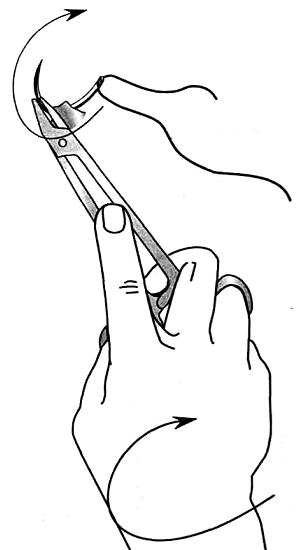


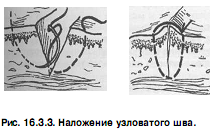
Для наложения швов на кожу применяют трехгранные изогнутые иглы. Захватив хирургическим пинцетом один из краев раны, иглу вкалывают как можно ближе к браншам пинцета. Чтобы края раны не вворачивались внутр, в шов необходимо захватывать подкожной жировой клетчатки и соединительной ткани больше, чем кожи.
Игла должна пройти под дном раны во избежание образования “мертвого пространства”. Затем пинцетом захватывают второй край раны и проводят иглу через него таким образом, чтобы ее острие вышло напротив место вкола. Когда покажется острие иглы, с нее снимают иглодержатель. Для выведения (выкола) иглы ее вновь захватывают иглодержателем, несколько отступя от острия.

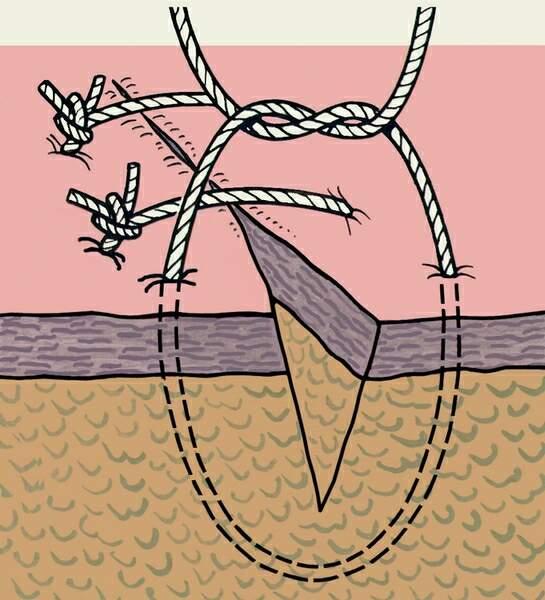
Для меньшей травматизации игла в сшиваемых тканях должна проходить с учетом ее кривизны. Расстояние между отдельными швами 1 – 2 см, а точки вкола и выкола иглы 0,5 – 1 см от краев раны. При завязывании шовного материала узел затягивают до соприкосновения краев раны. Узел должен располагаться либо над местом вкола, либо над местом выкола, но не над раной.
Вертикальный П-образный шов Донатти. Для предупреждения прорезывания тканей применяют петлистые узловые швы — П-образные (U-образные) . Иглу вкалывают отступя 2 см от края раны и, захватив дно раны, выкалывают на противоположном краю раны, отступя на 2 см от ее края. Развернув иглу на 180°, делают вкол отступя 5 мм от края раны, и проводят иглу только через кожу. Затем вкалывают иглу в кожу противоположного края раны и выводят ее в 5 мм от края раны. Т.о., хвостики лигатуры оказываются на одном краю раны. При наложении шва необходимо следить за симметричностью расположения вколов и выколов иглы на обоих краях раны.
Правильно наложенный шов прочно соединяет ткани, не оставляя в ране полостей и не нарушая кровообращения в тканях, что обеспечивает оптимальные условия для заживления раны.
БИЛЕТ №2
1.У больного М., 78 лет имеется веретенообразное утолщение тела нижней челюсти и онемение нижней губы слева. Болен в течение 3 месяцев.
На рентгенограмме нижней челюсти в области тела отмечается деструкция костной ткани 3,0x2,2 см без четких границ. Поставьте предположительный диагноз. Какое дополнительное обследование необходимо провести?
2.Изготовление и наложение шины Тигерштедта.
Ответы:
-
Амелобластома.
Дополнительное обследование: КТ, 3Д-диагностика, МРТ.
Диагностика прежде всего проводится с кистами челюстей, остеобластомой, злокачественными опухолями челюстных костей а также с хроническим остеомиелитом.
Для остеобластомы, в отличие от амелобластомы, более характерно: опухоль не сопровождается болевыми ощущениями; крайне редко наблюдается нагноение; регионарные лимфоузлы не увеличены; пунктат содержит гемолизированную кровь, а не прозрачную жидкость; чаще отмечается резорбция корней зубов, обращенных в опухоль; на рентгенограмме имеется чередование участков уплотнения и разрежения костной ткани. Однако все отличительные признаки относительные и окончательный диагноз устанавливается после патогистологического исследования.
Кисты челюстей характеризуются: наличием кариозного (радикулярные кисты) или непрорезавшегося (фолликулярные кисты) зуба; при пункции можно получить прозрачную желтоватую жидкость с кристаллами холестерина; на рентгенограмме имеется четкая связь кистозной полости с верхушкой причинного зуба (радикулярные кисты) или коронковая часть непрорезавшегося зуба находится в полости кисты строго по его анатомической шейке. Окончательный диагноз уточняется после проведения патогистологического исследования.
Для злокачественных опухолей характерно: саркома челюсти чаще встречается в молодом, а рак — в пожилом возрасте; нарушается общее состояние организма больного; быстрый рост;выражены боли в челюсти; рано вовлекаются в процесс регионарные лимфоузлы; на рентгенограмме имеется дефект кости с изъеденными краями, размытость и нечеткость границ костного деффекта.
Хронический остеомиелит в анамнезе характеризуется острой стадией заболевания, изменением общего состояния организма и лабораторных анализов крови, увеличенными и болезненными регионарными лимфатическими узлами, наличием свищей с гнойным отделяемым на слизистой оболочке или коже, воспалительными изменениями в мягких тканях вокруг патологического очага, на рентгенограмме сочетаются участки деструкции и оссификации (наличие секвестров),присутствует периостальная реакция по периферии участка поражения кости.
2)Шина Тигерштедта.
Во время первой мировой войны для лечения раненых с челюстно - лицевыми повреждениями С.С. Тигерштедтом (зубным врачом русской армии, г. Киев) в 1915 г были предложены назубные алюминиевые шины, которые используются по настоящее время в виде гладкой шины - скобы, шины с распоркой (распорочным изгибом) и двучелюстных шин с зацепными петлями и межчелюстной тягой (рис. 18.4.3).