ВУЗ: Казахский национальный медицинский университет им. С.Д. Асфендиярова
Категория: Ответы на вопросы
Дисциплина: Медицина
Добавлен: 05.02.2019
Просмотров: 4606
Скачиваний: 9
Показатели пигментного обмена
|
показатель |
норма |
|
Общий билирубин |
8,5 - 20,5 мкмоль/л |
|
Прямой билирубин |
0 - 5,1 мкмоль/л |
|
Непрямой билирубин |
до 16 мкмоль/л |
|
Дегидратаза дельта-аминолевулиновой кислоты |
233 - 850 нмоль/(с*л) |
|
Гемоглобин |
муж. 130 - 160 г/л |
|
жен. 120 - 140 г/л |
|
|
Метгемоглобин |
9,3 - 37,2 мкмоль/л (до 2 г%) |
|
Сульфгемоглобин |
0 - 0,1 % от общего количества |
БИЛЕТ № 17
1. У больной Ю. 40 лет, после перенесенного 6 месяцев назад ожога шеи, затруднены движения головой, шея стянута, подбородок прижат к груди. Составьте план комплексного лечения.
2 Вскрытие поверхностных абсцессов челюстно-лицевой области.
1)Лечение рубцов хирургическое. Поверхностные подвижные рубцы оперируют перестановкой встречных треугольников. Массивные рубцы иссекают и образовавшуюся раневую поверхность закрывают свободной пересадкой кожи и лоскутами фила-товского стебля; последнее дает более надежный результат.
Лечение при поверхностных рубцах состоит в применении тепловых процедур (лечебная грязь, озокерит, парафиновые аппликации), рентгенотерапии, инъекций экстракта алоэ, лидазы, гидрокортизона, массажа, лечебной гимнастики.
2) Вскрытие поверхностных абсцессов челюстно-лицевой области.
I. Вскрытием гнойного очага путем послойного рассечения и расслоения тканей над ним.
II. Дренированием операционной раны с целью создания условий для эвакуации гнойного экссудата.
Вскрытие гнойного очага.
Инцизионно-дренажный способ лечения флегмон и абсцессов мягких тканей достаточно широко распространен до настоящего времени. Он предусматривает вскрытие гнойного очага и открытое ведение раны в послеоперационном периоде. Инцизионно-дренажный способ является классическим, в целом он определяет тактику в лечении острых гнойных заболеваний мягких тканей и гнойных ран.
Вскрытие гнойного очага осуществляется наружным доступом со стороны кожных покровов, либо внутриротовым доступом со стороны слизистой оболочки.
При выборе оперативного доступа необходимо соблюдать следующие требования:
1. Кратчайший путь к гнойному очагу.
2. Наименьшая вероятность повреждения органов и образований при рассечении тканей на пути к гнойному очагу.
3. Полноценное дренирование гнойного очага.
4. Получение оптимального косметического эффекта со стороны послеоперационной раны.
БИЛЕТ № 18
1.У больного на боковой поверхности носа имеется конусовидной формы образование диаметром 1,0 см коричневато-серого цвета, при пальпации безболезненное. Установите диагноз. Назначьте лечение.
2. Изготовление и наложение шины Тигерштедта.
1)Диагноз :КОЖНЫЙ РОГ — это доброкачественное эпителиальное образование кожи. Представляет собой ограниченные разрастания роговых масс, внешне напоминающие рога животных, чаще конической формы, темного или желтовато-коричневого цвета, плотной консистенции. Поверхность новообразования гладкая либо покрыта множественными бороздами. Сформировавшаяся опухоль может иметь размеры в несколько сантиметров. Наблюдается преимущественно у пожилых людей.
Кожный рог может быть первичным (то есть развивается без видимых причин) и вторичным, возникающим на фоне хронического воспаления, папиллом, бородавок, атером и других образований на коже.
Излюбленная локализация кожного рога – лицо (щеки, височная область, веки, область носогубного треугольника, нижняя губа.) Несколько реже поражаются волосистая часть головы, уши, шея. При других локализациях наиболее уязвимыми являются места постоянного трения, сдавления, увлажнения. Особое место занимает поражение слизистых (полость рта). Эта локализация характерна для мужчин курильщиков.
Лечение кожного рога всегда хирургическое: с помощью традиционной хирургии, криодеструкции или лазерного аппарата. Лазерное удаление, на сегодняшний день, является самым безопасным и эффективным способом удаления кожного рога. С помощью лазера кожный рог можно удалить без боли и бесконтактно всего за несколько минут. Операция не требует реабилитационного периода, на месте обработки остается легкий след, который рассасывается в течение двух недель.
2)Шина Тигерштедта.
Во время первой мировой войны для лечения раненых с челюстно - лицевыми повреждениями С.С. Тигерштедтом (зубным врачом русской армии, г. Киев) в 1915 г были предложены назубные алюминиевые шины, которые используются по настоящее время в виде гладкой шины - скобы, шины с распоркой (распорочным изгибом) и двучелюстных шин с зацепными петлями и межчелюстной тягой (рис. 18.4.3).
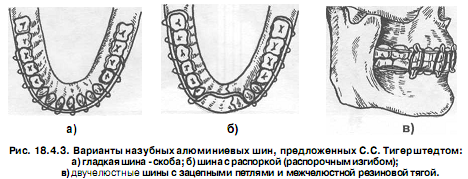
Гладкая шина - скоба используется при линейных переломах нижней челюсти, расположенных в пределах зубного ряда (от центральных резцов до премоляров), при переломах альвеолярного отростка верхней и нижней челюстей (на неповрежденном участке челюсти должно быть не менее 3-х устойчивых зубов с каждой стороны), при переломах и вывихах зубов.
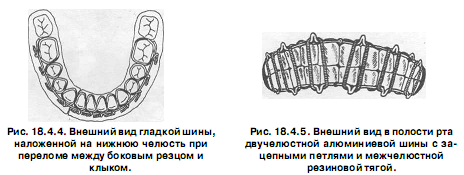
Техника изготовления шины следующая: из отожжённой алюминиевой проволоки толщиной 1,8-2 мм, при помощи крампонных щипцов, по зубной дуге изгибают шину (рис. 18.4.4) проводят лигатуры (из бронзо - алюминиевой проволоки) в межзубные промежутки, охватывая каждый зуб с язычной или небной стороны и отгибают медиальный конец проволоки вверх, а дистальный вниз (чтобы дифференцировать медиальные концы лигатур, расположенных между центральными резцами, которые обе загнуты кверху, нужно один конец проволоки с левой или правой стороны всегда загибать вниз); после того, как шина уложена на зубной ряд, концы проволочных лигатур скручивают между собой (медиальный конец с дистальным), обрезают скрученные лигатуры, оставляя свободный конец длиной до 5 мм и подгибают их в межзубной промежуток в медиальную сторону (по направлению к средней линии).
Шину с распоркой (рис. 18.4.3-6) изготавливают в тех же случаях, что и гладкую шину.Показанием для ее изготовления является отсутствие одного или нескольких зубов в месте перелома или при имеющемся дефекте костной ткани. Распорочный изгиб располагается всегда только в участке перелома челюсти. Края распорочного изгиба упираются в соседние зубы (во избежание смещения отломков), а глубина его должна соответствовать ширине боковой поверхности зуба, расположенного по краю дефекта.
Шина с зацепными петлями (рис. 18.4.5) накладывается на обе челюсти. Показанием для ее изготовления являются переломы нижней челюсти в пределах зубного ряда или за его пределами как без смещения отломков, так и с их смещением, а также при переломах верхней челюсти (в последнем случае обязательно дополнительно накладывается теменно - подбородочная повязка или стандартная подбородочная праща и головная шапочка).
На каждой алюминиевой шине делают по 5-6 зацепных крючков (петель), которые располагают в области четных зубов (второго, четвертого и шестого). Длина петель около 3-4 мм и они находятся под углом 35-40° к оси зуба. Шины укрепляют к зубам ранее описанным способом (см. технику изготовления шин). На шине, укрепленной на верхней челюсти, петли (крючки)направлены кверху, а на нижней челюсти - вниз. На зацепные петли надевают резиновые кольца (нарезают их из резиновой трубки диаметром около 8 мм). Подтягивать лигатурные проволоки нужно каждые 2-3 дня, а также каждые 5-6 дней (или по мере необходимости) требуется менять резиновую тягу.
Для изготовления назубных шин необходимы следующие материалы: алюминиевая проволока диаметром 1,8—2 мм и длиной 12—15 см (в случае большой жесткости ее необходимо прокалить и медленно охладить); бронзо-алюминиевая проволока диаметром 0,5—0,6 мм или проволока из нержавеющей стали диаметром 0,4—0,5 мм; инструменты: крампонные щипцы, анатомический пинцет, кровоостанавливающий зажим Бильрота (без зубчиков) или Кохера (с зубчиками), зуботехнические ножницы для резания металла, напильник. Общие правила при наложении назубных шин:
• подкожно вести 0,5 мл 0,1 % раствора атропина для удобства работы в связи с уменьшением саливации;
• выполнить местное обезболивание, лучше проводниковое;
• начинать изгибание шины с левой стороны челюсти больного (для левшей — с правой); некоторые авторы рекомендуют начинать изгибание шины со стороны перелома;
• шину изгибать пальцами левой руки, удерживая проволоку в правой руке крампонными щипцами (для левшей — наоборот);
• крампонные щипцы располагать на границе проволоки (заготовки) и изогнутого участка шины, предохраняя его от деформации;
• после примерки шины к зубам изгибать ее только вне полости рта;
• изготовленная шина должна обязательно прилегать к каждому зубу хотя бы в одной точке и располагаться междудесневым краем и экватором зуба;
• шину зафиксировать к каждому включенному в нее зубулигатурной проволокой;
• закручивать лигатурную проволоку только в направлениидвижения часовой стрелки (так договорились все врачи).
Правильно изготовленная шина должна:
-
располагаться в области шеек зубов
-
касаться каждого зуба
-
повторяя кривую зубного ряда
-
она не должна пружинить
-
ложиться на десневые сосочки и травмировать их.
Это обеспечивает преемственность при уходе за шиной, подтягивании и ослаблении лигатуры.
Начинают изготовление шины с изгибания большого зацепного крючка или зацепного шипа. При изгибании шины алюминиевую проволоку фиксируют крампонными щипцами, а изгибают ее, прижимая проволоку пальцами к щечкам щипцов, чтобы избежать деформации подогнанного к зубам участка шины. Во рту шину примеряют, а изгибают ее вне рта больного. Для примерки изогнутого участка шины его прикладывают к зубам пациента и фиксируют пальцами правой руки в области большого зацепного крючка или зацепного шипа, т.е. в участке уже изготовленной шины. Это условие весьма существенно. Нельзя примерять шину, удерживая ее за выступающий изо рта участок проволоки, так как это приводит к неправильному размещению шины на зубах. Изготовив шину на одну половину челюсти, переходят к ее изгибанию на другой половине. При этом длинный конец проволоки заготовки необходимо отогнуть на 180°, оставляя ее кусок, достаточный для изготовления второй половины шины.
БИЛЕТ № 19
1.Мужчина Ю. 40 лет обратился с жалобами на косметический недостаток лица в области верхней губы. В анамнезе 2 дня назад получил травму ножом. При осмотре обнаружен сквозной дефект верхней губы, треугольной формы с основанием 1,5 – 2 см. Какой метод пластики подходящий?
2.Интерпретация результатов мультиспиральной компьютерной томографии.
1)Диагноз:Операция по Методу Аббе
Пластику по Аббе производят в два этапа:
Первый этап
После соответствующих измерений и анестезии скальпелем рассекают по средней линии верхнюю губу через все ткани от красной каймы до перегородки носа, края раны обычно расходятся в стороны. Образуется дефект губы треугольной формы, который и нужно заместить лоскутом из нижней губы. Кровоточащие сосуды перевязывают.
Затем скальпелем рассекают через всю толщу нижнюю губу по одной из боковых сторон треугольника до его вершины. По второй боковой стороне треугольника разрез начинают от вершины его и доводят только до красной каймы, чтобы не повредить питающую артерию (a. labialis). Все разрезы следует делать скальпелем, а не ножницами, так как последние разминают ткани, что может понизить их жизнеспособность.
Кровоточащие сосуды перевязывают. Образованный треугольный лоскут на ножке, состоящий из всех тканей красной каймы, поворачивают на 180° и помещают в треугольную рану на верхней губе. Первыми кетгутовыми швами сшивают края слизистой оболочки повернутого лоскута со слизистой оболочкой верхней губы по обеим сторонам раны. Затем кетгутом накладывают несколько погружных швов. Кожную рану по обе стороны перемещенного треугольного лоскута сшивают полиамидной нитью так, чтобы красная кайма треугольного лоскута точно совпадала с красной каймой верхней губы.
Рану на нижней губе сшивают также послойно до самой ножки повернутого лоскута.
Таким образом, после операции ротовая щель оказывается разделенной на две половины ножкой повернутого лоскута.
Поверх швов накладывают на 2 – 3 дня легкую сухую асептическую повязку. Питание больного в послеоперационном периоде осуществляют через резиновую трубочку.
2)Интерпретация результатов мультиспиральной компьютерной томографии.
Компьютерная томография КТ - метод послойного исследования внутренней структуры объекта без его разрушения. Метод основан на измерении и последующей компьютерной обработке разности ослабления рентгеновского излучения различными тканями организма. За разработку метода томографии Годфри Хаунсфилд и Аллан Кормак в 1972 году были удостоены Нобелевской премии.
Компьютерная томография (КТ) является синонимом термина "томография", поскольку все современные томографические методы используют компьютерную технику. Наиболее часто компьютерной томографией называют рентгеновскую компьютерную томографию, так как именно она положила начало всей современной томографии.
Рентгеновская компьютерная томография — томографический метод исследования внутренних органов человека с использованием рентгеновского излучения.
В отличие от обычной рентгенографии (рентгена), КТ позволяет получить объемное изображение исследуемого органа. При КТ исследовании толщина среза может составлять до 0,5 мм.
Посредством компьютерной томографии можно исследовать структуры, которые не определяются на обычных рентгенограммах.
Компьютерная томография подразделяется на:
-
пошаговую (последовательная) КТ;
-
спиральную КТ (наиболее информативную):
-
односрезовую КТ (одновременно можно получить только один томографический слой);
-
мультисрезовую МСКТ (одновременно реконструируются от 2-х до 640 томографических срезов).
Спиральная компьютерная томография
Спиральная КТ используется в клинической практике с момента запуска в 1988 году первого спирального компьютерного томографа компании Siemens Medical Solutions.
Спиральное сканирование состоит в единовременном выполнении 2-х действий:
-
непрерывного вращения вокруг тела пациента источника излучения — рентгеновской трубки;
-
непрерывного поступательного движения стола с пациентом вдоль продольной оси сканирования через апертуру гентри (кольцевидная часть компьютерного томографа).
Траектория движения рентгеновской трубки относительно направления движения стола с телом пациента в этом случае примет форму спирали. В отличие от последовательной КТ скорость движения стола может принимать значения, определяемые целями диагностики. Увеличение скорости движения стола увеличивает протяженность области КТ сканирования.
Технология спирального сканирования позволила:
-
значительно сократить продолжительность КТ исследования;
-
серьезно уменьшить лучевую нагрузку на пациента.
Мультиспиральная компьютерная томография (МСКТ)
Впервые многослойная (мультисрезовая, мультиспиральная компьютерная томография, МСКТ) томография была представлена в 1992 году компанией Elscint Co.