Файл: Министерство здравоохранения рк казахский национальный медицинский университет имени с. Д. Асфендиярова кафедра детских болезней.doc
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 09.01.2024
Просмотров: 77
Скачиваний: 1
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
| ҚР ДЕНСАУЛЫҚ САҚТАУ МИНИСТРЛІГІ С.Ж.АСФЕНДИЯРОВ АТЫНДАҒЫ ҚАЗАҚ ҰЛТТЫҚ МЕДИЦИНА УНИВЕРСИТЕТІ | | МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РК КАЗАХСКИЙ НАЦИОНАЛЬНЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ ИМЕНИ С.Д.АСФЕНДИЯРОВА |
| КАФЕДРА ДЕТСКИХ БОЛЕЗНЕЙ №1 | ||
| СЦЕНАРИЙ МЕДИЦИНСКОЙ СИМУЛЯЦИИ | ||
Сценарий медицинской симуляции
Клинический случай: «Диагностика бронхиальной астмы у детей»
Текст сценария для стандартизированного актера (пациента) и описание его роли:
Больная 6 лет.
Жалобы: на приступообразный кашель, свистящее дыхание, одышку.
| Суть вопроса | Формулировка вопроса для актера | ответ |
| Уточнения характера одышки | Какая одышка – трудно вдохнуть или выдохнуть? | Трудно выдохнуть |
| Частота приступов удушья | Как часто повторяются приступы и в какое время суток? | Приступы повторялись 1-2 раза в неделю, преимущественно в ночное время. |
| Чем провоцируются приступы удушья | С чем связано появление приступов удушья? | Приступы наблюдались после приеме в пищу сладостей и цитрусовых, в условиях пыли, сухих листьев, пыльцы растений. Настоящий приступ возник после контакта с кошкой соседей. |
| Характер мокроты | Как выглядит мокрота, она легко откашливается? | Мокрота серозно-слизистая (похожа на слюну), пенистая, не обильная. |
| Чем купируется приступ удушья | От чего проходит приступ удушья | Приступы были кратковременными и купировались самостоятельно. |
В анамнезе: У девочки в 4 месячном возрасте диагностирован атопический дерматит. С 3-х летнего возраста, периодически, на фоне приема сладостей и цитрусовых отмечались сухость кожи и высыпания на щеках. Имели место кратковременные приступы одышки, при пыли, на пыльцу растений, купировавшиеся самостоятельно. В течение последней недели 2 раза наблюдались непродолжительные ночные приступы удушья. Первый приступ прошел самостоятельно. В этот раз приступ продолжается 1 час и не проходил.
У мамы ребенка поллиноз, у бабушки - бронхиальная астма.
Объективно: рост 109 см и вес 16 кг. Нормостенического телосложения. Питание пониженное. Кожные покровы бледные, умеренный цианоз. Дыхание учащенное, ЧДД 32 в мин. В легких дыхание везикулярное, выслушиваются сухие свистящие хрипы больше в верхних и средних отделах с обеих сторон (на «имитаторе Кплюс» код: LSAT Е 02).
Лабораторно-инструментальные исследования:
| Общий анализ крови Гемоглобин – 122 г/л Эритроциты - 3,9х1012 /л Цветовой показатель 0,9 Тромбоциты – 290х109/л Лейкоциты – 6,4х109/л Палочкоядерные нейтрофилы – 4% Сегментоядерные нейтрофилы – 42% Эозинофилы – 8% Моноциты – 5% Лимфоциты – 41% СОЭ – 7 мм/час | Анализ мокроты Цвет – белый Характер - слизистый Консистенция – стекловидная Эпителий – 1-2 в п/зр Лейкоциты – нет Эритроциты – нет Эозинофилы – 10 в п\зр |
Иммунограмма
Спирометрия
| | фактическая | |
| ЖЕЛ | 100 | % |
| ОФВ1 | 62 | % |
| Индекс Тиффно ОФВ1/ЖЕЛ | 72 | % |
| ЧД | 32 | в мин |
После пробы с сальбутамолом – ОФВ1 – 86% (+22%).

Пикфлоуметрия
Пиковая скорость выдоха – 102 л\мин
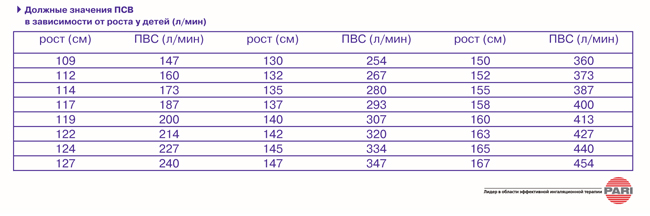
ПСВ: нижние границы нормальных величин (л\мин) для детей
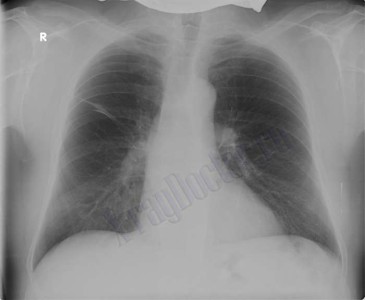
Рентгенография ОГК
Эталон ответа по клиническому случаю
«Диагностика бронхиальной астмы»
| № | Критерии оценки шагов | |
| 1 | Сбор анамнеза Заданы ли все вопросы? | Уточнение характера одышки, наличия и характера мокроты Анамнез заболевания и жизни Аллергоанамнез и семейный анамнез Частота приступов удушья и время их возникновения, чем снимаются |
| 2 | Правильность проведение физикального обследования – общий осмотр | Наличие признаков дыхательной недостаточности – кожные покровы, есть ли цианоз |
| 3 | Аускультация легких | В легких дыхание везикулярное, выслушиваются сухие свистящие хрипы больше в верхних и средних отделах с обеих сторон |
| 4 | Предварительный диагноз | Бронхиальная астма, персистирующее течение, обострение. |
| 5 | Назначение плана обследования | ОАК, Общий анализ мокроты Пикфлоуметрия Рентгенография органов грудной клетки Спирография, проба с сальбутамолом |
| 6 | Интерпретация ОАК | Эозинофилия |
| 7 | Интерпретация анализа мокроты | Обнаружены эозинофилы |
| 8 | Оценил показатели ПФМ | ПСВ = 102 70% от нормы (норма 147) |
| 9 | Интерпретация спирографии | тип нарушения дыхания по обструктивному типу проба с бронхолитиком – положительная |
| 10 | Интерпретировал показатели R графии ОГК | признаки эмфиземы легких: горизонтальное расположение ребер, расширены межреберные промежутки, повышение прозрачности легочной ткани, корни тяжистые за счет фиброзных изменений. |
| 11 | Определение план лечения | - бронхолитик короткого действия (сальбутамол) -ингаляционный кортикостероид+ бронхолитик пролонгированного действия (серетид или симбикорт) |
| 12 | Контроль эффективности лечения | Лечение эффективно при отсутствии эпизодов обструкции |
| 13 | Налаживание оптимального контакта с пациентом | Установлен оптимальный контакт Коммуникация эффективна |
Сценарий медицинской симуляции
Клинический случай: «Диагностика внебольничной правосторонней пневмонии, верхнедолевой, ДН 11 степени».
Мальчик, 14 лет.
Жалобы: подъем температуры тела до 39,6°С, слизистые выделения из носа, влажный кашель с небольшим количеством мокроты желто-зеленого цвета, учащение дыхания, слабость, утомляемость.
Из анамнеза заболевания: ребенок болен в течение 5 дней: отмечался подъем температуры тела до 37,5°С, появились слизистые выделения из носа, сухой кашель. Получал лечение «домашними» средствами, парацетамол. Состояние несколько улучшилось, температура снизилась, но на 5-й день заболевания отмечен подъем температуры до 39,6°С, нарастание кашля, учащение дыхания.
Из анамнеза жизни: Ребенок от третьей беременности, вторых срочных родов, протекавших без особенностей. На втором году жизни перенес ветряную оспу. ОРВИ в раннем возрасте до 6 – 7 раз в год. Аллергическая реакция на пенициллин, ампициллин. Пищевая аллергия с 5 летнего возраста.
Объективно: масса тела 45 кг, рост 168 см.
При осмотре состояние тяжелое. Кожные покровы бледные, умеренный цианоз носогубного треугольника. Отмечается влажный кашель. Частота дыхания 36 в 1 минуту. Втяжение межреберных промежутков.Перкуссия легких: при сравнительной перкуссии определяется укорочение перкуторного звука в правой надлопаточной области. Аускультация легких: дыхание ослабленное в верхних отделах справа, там же выслушиваются мелкопузырчатые хрипы. Тоны сердца громкие, шумов нет. ЧСС - 128 ударов в мин. Живот мягкий, безболезненный. Печень +1,5 см из-под реберного края, селезенка не пальпируется.
Общий анализ крови
Эритроциты - 4,2 х 1012/л
Гемоглобин - 132 г/л
Лейкоциты - 14,5 х 109/л
палочкоядерные – 8 х 109/л
сегментоядерные – 72 х 109/л
лимфоциты– 16 х 109/л
эозинофилы – 2 х 109/л
моноциты – 2 х 109/л
СОЭ - 22 мм/ч
Общий анализ мочи
Количество – 50 мл
Цвет – желтый
Прозрачность – пр
Относительная плотность – 1015
Реакция – кислая
Белок – отр
Плоский эпителий – 0 – 2 в п/зр
Лейкоциты - 1 –3 в п/зр
Слизь
Исследование мокроты на возбудителя и чувствительность к АБ
Streptococcuspneumoniae 108
цефотаксим (+)
цефазолин (-)
амоксиллин (±)
цефуроксим (+)
Рентгенограмма грудной клетки:
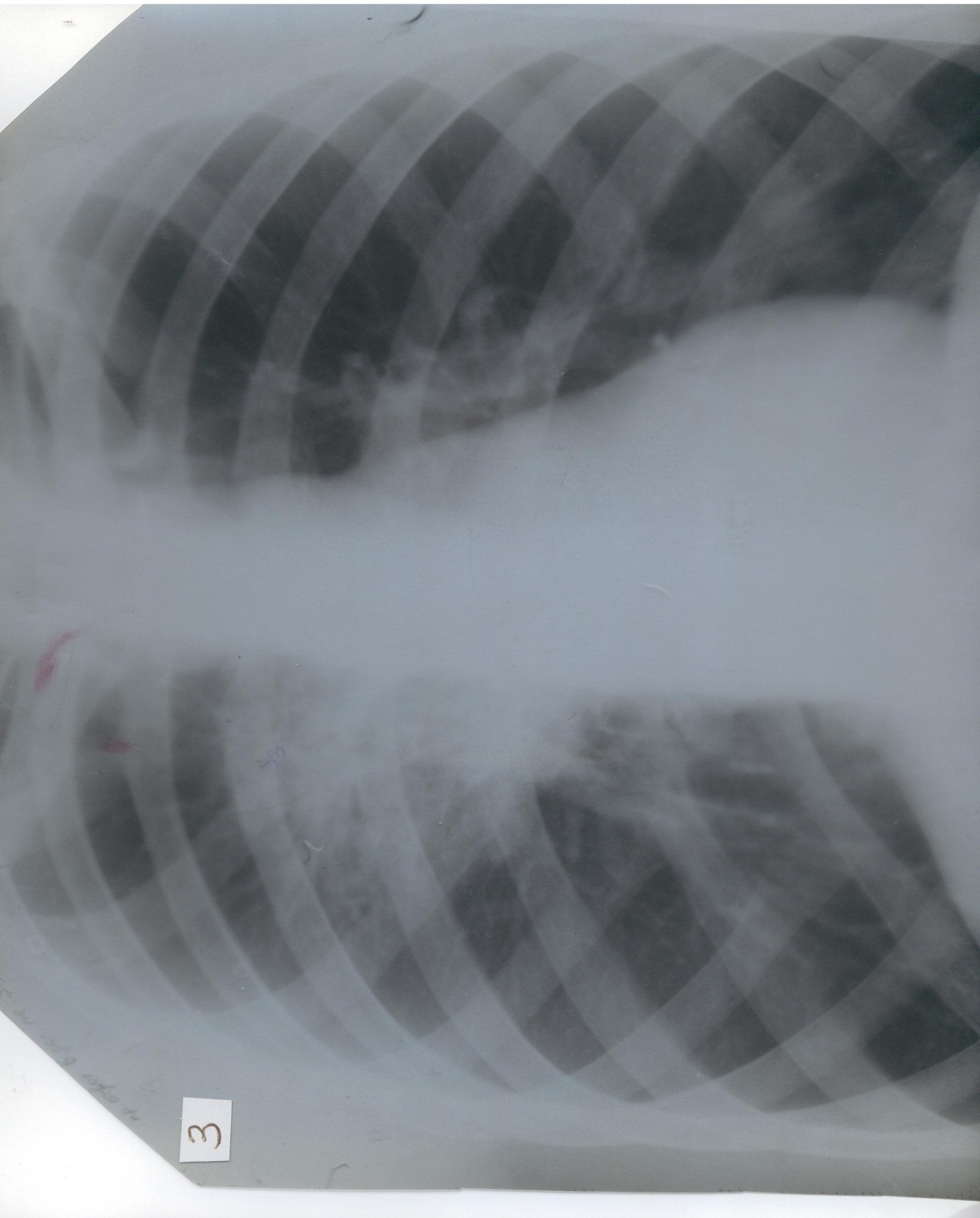 Заключение: Корни легких расширены, легочный рисунок усилен. В правой верхней доле отмечена инфильтративная тень
Заключение: Корни легких расширены, легочный рисунок усилен. В правой верхней доле отмечена инфильтративная теньЭталон ответа по клинической задаче
«Диагностика пневмонии верхнедолевой, правосторонней, внебольничной, ДН 11 степени».
| № | Критерии оценки шагов | Эталон ответа |
| 1 | Выяснил жалобы, собрал анамнез заболевания | Жалобы: подъем температуры тела до 39,6°С, слизистые выделения из носа, влажный кашель с небольшим количеством мокроты желто-зеленого цвета, учащение дыхания, слабость, утомляемость. Собрал анамнез morbi: ребенок болен в течение 5 дней: отмечался подъем температуры тела до 37,5°С, появились слизистые выделения из носа, сухой кашель. Получал лечение «домашними» средствами, парацетамол. Состояние несколько улучшилось, температура снизилась, но на 5-й день заболевания отмечен подъем температуры до 39,6°С, нарастание кашля, учащение дыхания. |
| 2 | Правильная интерпретация симптомов, изложенных в условиях клинической задачи | Оценил тяжесть состояния. Кожные покровы бледные, умеренный цианоз носогубного треугольника. Отмечается влажный кашель. Частота дыхания 40 в 1 минуту. Втяжение межреберных промежутков. Перкуссия легких: при сравнительной перкуссии определяется укорочение перкуторного звука в правой надлопаточной области. Аускультация легких: дыхание ослабленное в верхних отделах справа, там же выслушиваются мелкопузырчатые хрипы. Тоны сердца громкие, шумов нет. ЧСС - 128 ударов в мин. |
| 3 | Выявил ведущие симптомы, синдромы | Выявил симптомы интоксикации, дыхательной недостаточности, правильно оценил тяжесть состояния |
| 4 | Обоснование предварительного диагноза | Пневмония правосторонняя, острое течение |
| 5 | Назначение плана обследования |
|
| 6 | Интерпретация ОАК, ОАМ | ОАК: изменения воспалительного характера: лейкоцитоз, нейтрофилез, ускоренная СОЭ; ОАМ: патологии не выявлено; |
| 7 | Интерпретация R-граммы ОГК | Корни легких расширены, легочный рисунок усилен. В правой верхней доле отмечена инфильтративная тень |
| 8 | Интерпретация посева мокроты на флору и чувствительность к антибиотикам | Streptococcuspneumoniae, (+) цефотаксим, (-) цефазолин, (±) амоксиллин, (+) цефуроксим |
| 9 | Обоснование окончательного диагноза | Пневмония верхнедолевая, правосторонняя, внебольничная, острое течение, ДН 11 степени (J18 Пневмония без уточнения возбудителя) |
| 10 | Обоснование тактики лечения | Обильное теплое питье и питание Купирование лихорадки (> 38,5°С) – парацетамол 10 – 15 мг/кг до 4 раз в день; Дезинтоксикационная терапия; Антибактериальная терапия: Цефотаксим 100 мг/кг в/в каждые 6 часов; Цефуроксим 100 мг/кг в/в каждые 8 часов; Симптоматическая терапия |
| | Итого | |