ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 06.03.2019
Просмотров: 636
Скачиваний: 3
110
ОПУХОЛИ СИСТЕМЫ КРОВИ
Составила доцент М.Е.Матвеенко.
Опухоли системы крови или гемобластозы делят на две группы:
лейкозы – системные опухолевые заболевания кроветворной ткани и
лимфомы – регионарные опухолевые заболевания кроветворной и (или)
лимфатической ткани.
Лейкозы.
Первоначально, опухолевые клетки появляются в красном костном
мозге и затем метастазируют в селезенку, лимфатические узлы, печень,
брыжейку и другие органы и ткани. Так как метастазирование происходит
гематогенно, первые метастазы располагаются по ходу сосудов, поэтому в
периваскулярной
соединительной
ткани
образуются
скопления
опухолевых
клеток
(инфильтраты).
Инфильтраты
нарушают
кровоснабжение паренхимы органов таких, как печень, почки, легкие, они
сдавливают паренхиматозные клетки, усиливая гипоксию, которая
характерна для лейкозов из-за подавления эритропоэза. В свою очередь,
гипоксия ведет к дистрофии функциональных клеток.
Инфильтрация может быть диффузной и очаговой. Диффузная
инфильтрация многочисленными лейкозными клетками приводит к
значительному увеличению объѐма органа, но это процесс длительный,
так как накопление клеток связано с их делением. В связи с этим при
острых лейкозах, где продолжительность жизни с момента развития
заболевания небольшая (до 1 года) гепатолиенальный синдром выражен
менее значительно, чем при хронических лейкозах, при которых больные
живут гораздо дольше. Очаговая инфильтрация меньше влияет на
функцию органа, но может привести к прорастанию капсулы и
распространению опухолевого роста на соседние ткани. Для лейкозов
характерно присутствие лейкозных клеток в крови. Это было замечено
известным ученым Вирховым и послужило причиной для того, чтобы
назвать эти заболевания лейкемиями.
Увеличение количества опухолевых клеток в красном костном мозге
приводит к тому, что они вытесняют нормальные ростки кроветворения,
включая
популяции
клеток
эритроцитарного,
гранулоцитарного,
тромбоцитарного и лимфоидного рядов (Рис.1). Недостаток эритроцитов
приводит к анемии (анемический синдром), уменьшение количества
тромбоцитов (тромбоцитопения) вызывает геморрагический синдром, при
уменьшении
численности
лимфоцитов
возникает
вторичный
иммунодефицитный синдром, для которого характерны некротические
процессы в слизистых оболочках, инфекционные заболевания с
последующей генерализацией и сепсисом.
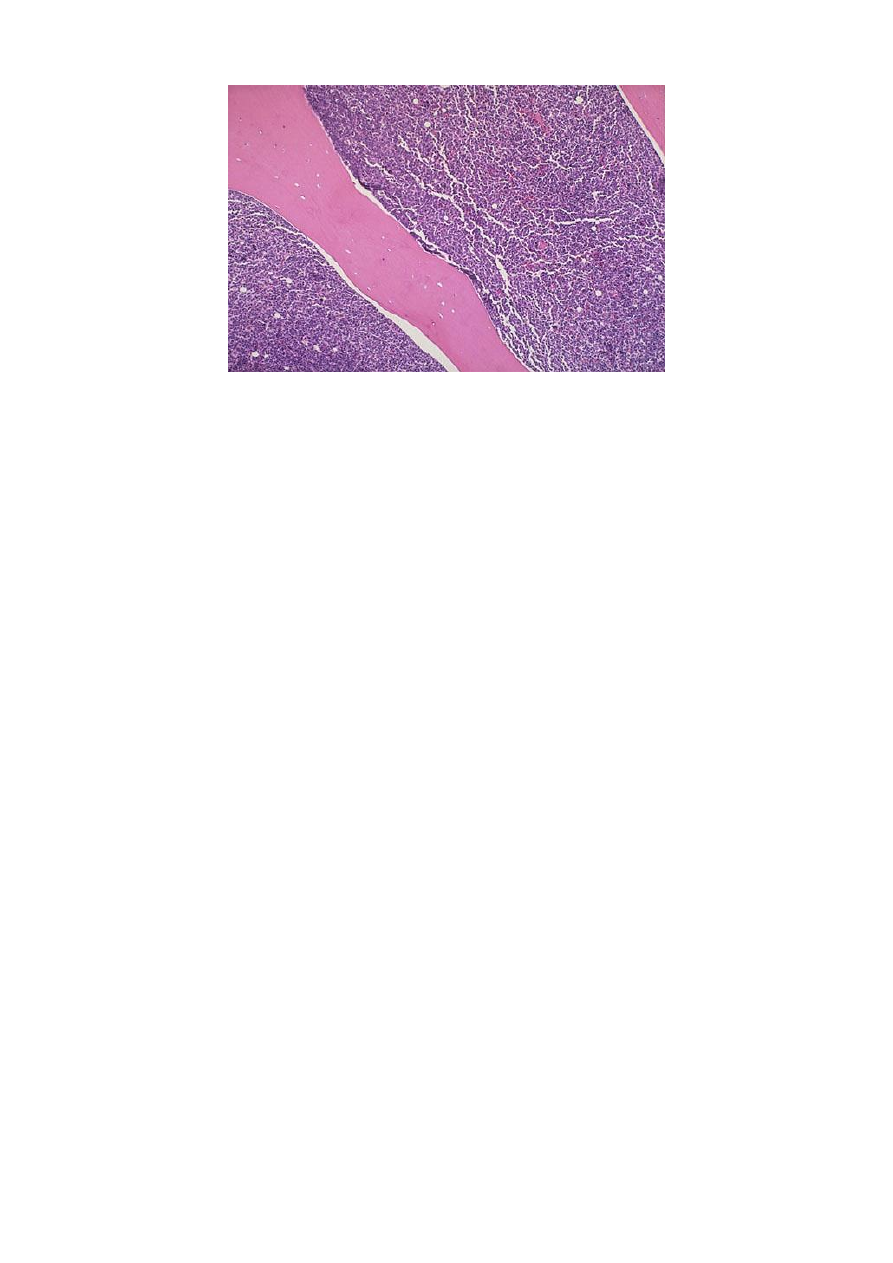
111
Рис.1. На препарате с обеих сторон от костной трабекулы, окрашенной в розовый цвет,
видны опухолевые клетки. В отличие от апластической анемии лейкоз характеризуется
высокой клеточностью.
Роль вирусов в этиопатогенезе лейкозов доказана для: а) острого
эндемического Т-лимфоцитарного лейкоза; б) волосато-клеточного
лейкоза; в) для лимфомы Беркитта. Ионизирующее излучение является
признанным фактором, влияющим на заболеваемость лейкозами. Причем
частота мутаций зависит от дозы облучения. После ядерных взрывов в
Хиросиме и Нагасаки заболеваемость острым и хроническим лейкозами
среди облученных людей возросла в 7,5 раз. Химические вещества, такие
как дибензатрацен, бензпирен, метилхолантрен и другие, могут
инициировать злокачественный процесс в кроветворных клетках.
Наследственные факторы проявляются в семейном характере болезни.
При лейкозах, как и при других опухолях в лейкозных клетках
обнаруживаются изменения в хромосомах – хромосомные аберрации.
Например: при хроническом миелоидном лейкозе повреждена 22-я пара
хромосом (ее называют Рh1- хромосома или филадельфийская). У детей с
болезнью Дауна, у которых также обнаруживается Ph1- хромосома, лейкоз
бывает в 10-15 раз чаще.
Патогенез лейкоза связан с активацией клеточных протоонкогенов и
подавлением активности опухолевых суппрессорных генов под
воздействием
вышеперечисленных
факторов.
У
человека
зарегистрировано усиление активности протоонкогенов при лейкозах: rаs
(1-ая хромосома – при различных лейкозах), sis (22-я хромосома – при
хроническом лейкозе), myc (8-ая хромосома – при лимфоме Беркитта)
Развитие лейкозов подчинено правилам опухолевой прогрессии, т.е.
вначале заболевание протекает с моноклональными лейкозными клетками,
эта стадия протекает относительно доброкачественно, именно в это время
хорошо действуют цитостатики и возможна пересадка клеток красного
костного мозга. Затем в результате дополнительных мутаций в опухолевых
клетках появляются поликлональные лейкозные клетки, отличающиеся
большей агрессивностью и устойчивостью к химиотерапии.
112
Классификация лейкозов.
По количеству лейкоцитов в крови различают лейкозы:
1) лейкемические;
2) сублейкемические;
3) лейкопенические;
4) алейкемические (мало лейкозных клеток в крови).
В зависимости от степени зрелости клеток, составляющих опухоль
лейкозы делят на острые и хронические. Современная классификация
кроветворных клеток содержит следующие классы:
1-й класс – полипотентная стволовая клетка-предшественница.
2-й класс – частично детерминированная полипотентная клетка-
предшественница .
3-й класс – унипотентные клетки предшественники В-лимфоцитов, Т-
лимфоцитов, лейкопоэза, эритропоэза, тромбоцитопоэза.
4-й класс – бласты (миелобласт, лимфобласт, монобласт, эритробласт,
мегакариобласт),
морфологически
дифференцируются,
имеют
определенную
гистохимическую
характеристику:
содержание
определенных ферментов, липидов, гликогена и т.д.
5-й класс – созревающие клетки.
6-й класс – зрелые клетки.
Клетки первых 3-х классов не имеют характерных морфологических
различий и не могут быть отнесены к какому-либо ростку.
На основании гистоцитогенеза лейкозных клеток среди острых
лейкозов выделяют недифференцированный, который развивается из
клеток первых 3-х классов. Остальные формы развиваются из клеток 4-го
класса,
т.е.
бластов
(миелобластный,
лимфобластный,
эритромиелобластный (Ди Гульемо), мегакариобластный).
Для острых лейкозов характерно наличие недифференцированных
бластных клеток, поэтому их называют «бластными» лейкозами. Течение
их злокачественное. Для хронических лейкозов характерно наличие
дифференцированных опухолевых клеток – «цитарные» лейкозы. Течение
доброкачественное.
Хронические лейкозы, в зависимости от происхождения опухолевых
клеток, делятся на: хронические лейкозы миелоидного происхождения;
хронические лейкозы лимфоидного происхождения.
1). Хронические лейкозы миелоцитарного ряда делятся на: а) хронический
миелоидный лейкоз, б) хронический миелоз, в) истинную полицетемию
(эритремия), г) эссенциальная тромбоцитемия.
2) Хронические лейкозы лимфоцитного ряда включают:а) хроничический.
лимфолейкоз
б)
лимфоматоз
кожи
(болезнь
Сезари)
в)
парапротеинемические
лейкозы:
(миеломная
болезнь,
первичная
макроглобулинемия Вальдерстрема, болезнь тяжелых цепей Франклина).
Острые лейкозы.
113
Диагноз острого лейкоза ставят при обнаружении в костном мозге
(пунктате из грудины) бластных клеток более 30% (в нормальной
миелограмме их до 5%). Однако, при содержании от 5% до 20% бластов в
красном костном мозге ставится диагноз миелодиспластического
синдрома (МДС) в форме рефрактерной анемии с избытком бластов
(РАИБ). Если при трепанобиопсии из подвздошной кости находят 20-30%
бластов, это значит, что имеет место миелодиспластический синдром в
форме рефрактерной анемии с избытком бластов в стадии трансформации
в острый лейкоз, при этом в трепанобиоптате видны скопления бластов.
Острые лейкозы чаще встречаются у лиц молодого возраста. Основные
синдромы острого лейкоза связаны с замещением костного мозга
опухолевыми клетками и инфильтрацией селезенки, печени, лимфоузлов,
почек, головного мозга, его оболочек и других органов.
Наиболее частые клинические синдромы: анемия, геморрагический
синдром, иммунодефицитный синром с язвенно-некротическими и
септическими осложнениями, спленомегалия, но чаще, невыраженная, так
как острый лейкоз быстро приводит к смерти. Особенность острых
лейкозов - hiatus leucemicus - лейкемический провал (наличие зрелых форм
клеток и бластов), в то время, как в норме и при лейкемоидных реакциях в
крови наблюдаются промежуточные формы клеток (промиелоциты,
миелоциты, метамиелоциты, палочкоядерные лейкоциты).
Форма или вид острого лейкоза устанавливают гистохимически и
(или) при помощи моноклональных антител. Гистохимически определяют
профиль данной популяции клеток, например, для миелобластного
лейкоза характерно наличие в цитоплазме диффузного гликогена,
липидов,
пероксидазы,
кислой
фосфатазы
и
отсутствие
гликозаминогликанов.
Острые лейкозы у детей имеют некоторые особенности: они
встречаются чаще; для них характерно широкое распространение
инфильтрации (во всех органах, за исключением половых органов);
узловатые инфильтраты, особенно в тимусе; чаще встречается Т-
клеточный лимфобластный лейкоз.
Острый недифференцированный лейкоз протекает быстро,
злокачественно, так как недифференцированные, молодые опухолевые
клетки
резистентны
к
химиотерапии.
Клиническая
картина
характеризуется инфильтрацией костного мозга, селезенки, лимфоузлов,
миндалины, лимфатических фолликулов, стенок сосудов, миокарда, почек,
головного мозга недифференцированными опухолевыми клетками.
Селезенка и печень увеличены (сплено- и гепатомегалия). Часто
встречаются гингивит, тонзиллит (некротическая ангина), которые
приводят к сепсису и связаны с нарастающим иммунодефицитом.
Геморрагический синдром приводит к кровотечениям и кровоизлиянию в
мозг, геморрагической сыпи. Анемия, которая связана с замещением
костного мозга лейкозными клетками, приводит к дистрофии
114
паренхиматозных органов. Смерть наступает от сепсиса, язвенно-
некротических осложнений, кровотечений (желудок, кишечник и т.д.),
кровоизлияний в мозг.
Острый миелобластный лейкоз имеет свой гистохимический
профиль. Костный мозг становится сероватым, иногда пиогенным
(зеленоватым). Гепатолиенальный синдром выражен умеренно (печень
небольших размеров, тогда как селезенка увеличивается более быстро), но
этот лейкоз также быстро приводит к смерти. Отмечается инфильтрация
лейкозными клетками слизистой оболочки желудочно-кишечного тракта:
некрозы в зеве, миндалинах, желудке, а также в почках. В трети случаев
выявляется инфекция легких –
лейкозный пневмонит, в трети
случаев наблюдается инфекция
в оболочках мозга – лейкозный
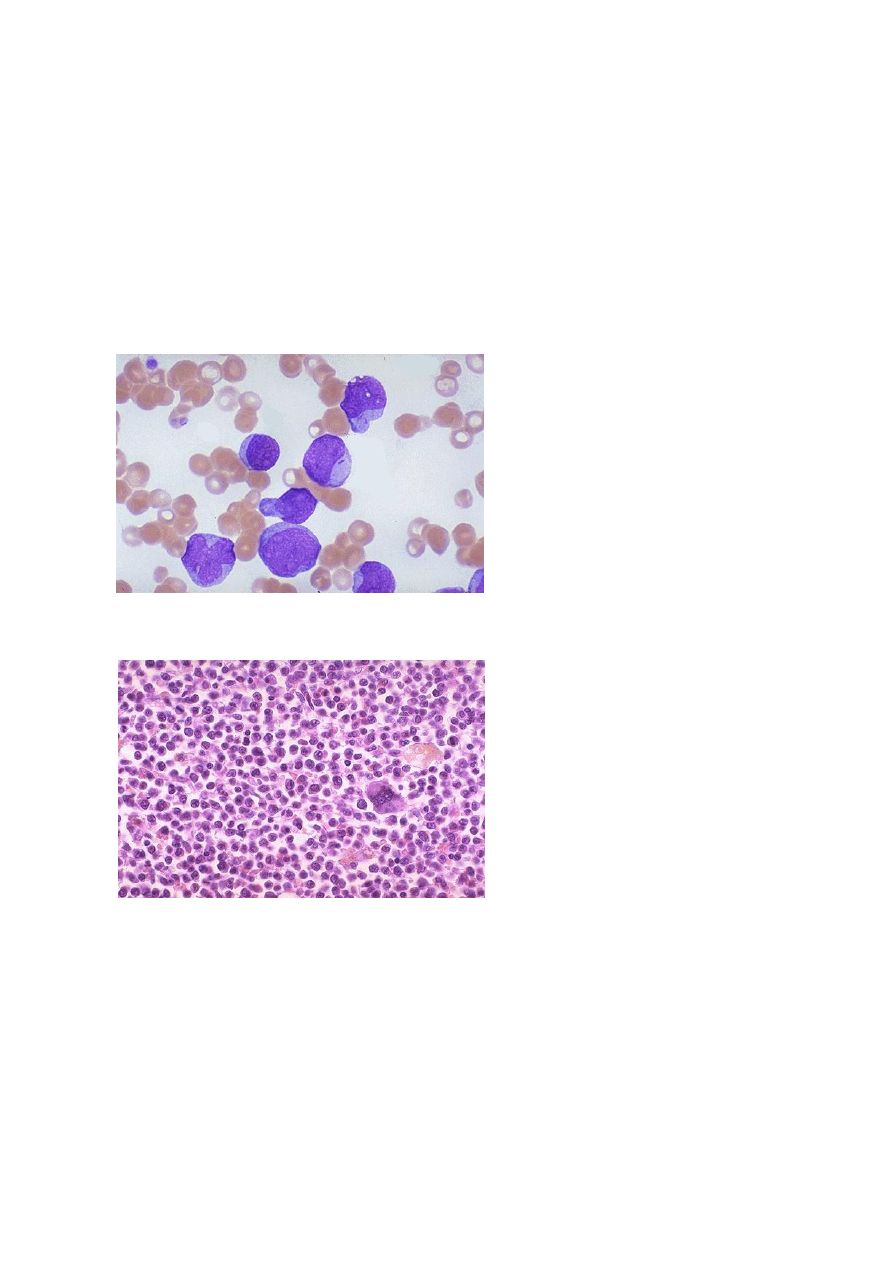
менингит. (Рис.2, 3).
Рис.2.Острый миелобластный
лейкоз. Видны большие
миелобласты с несколькими
светлыми ядрышками, которые
образно называют «глазами
смерти».
Рис.3. Острый миелобластный
лейкоз. На препарате видно
замещение нормальных клеток
опухолевыми, справа виден
единственный мегакариоцит.
Острый монобластный
лейкоз мало отличается от
острого миелобластного.
Острый эритромиелобластный лейкоз (острый эритромиелоз ди
Гульемо) – редкая форма (1-3% всех лейкозов). При нем происходит
разрастание как малодифференцированных ядерных клеток эритропоэза,
так и миелобластов, монобластов и недифференцированных бластов. В
результате замещения миелоидной ткани опухолевыми клетками
возникают: анемия, лейкопения, тромбоцитопения. Инфильтрация
опухолевыми клетками печени и селезенки приводит к их увеличению.
Острый мегакариобластный лейкоз – редкий лейкоз. В крови и
красном костном мозге наряду с недифференцированными бластами
присутствуют мегакариобласты, уродливые мегакариоциты и скопления