ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 43246
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
Дистальную резекцию поджелудочной железы производят при доброкачественных новообразованиях (наиболее часто при нейроэндокринных опухолях, реже — при начальных стадиях рака).
Резекция желудка при язвенной болезни и раннем раке желудка производится, как и при "открытой" методике, с удалением всех регионарных лимфатических узлов. Гастроеюнальный анастомоз формируют эндокорпорально с помощью сшивающих аппаратов. Для извлечения резецированного желудка используют мини-лапаротомию.
Эзофагокардиомиотомия при ахалазии кардии производится по обычной методике. Для фундопликации наиболее часто используют способ Ниссена (предотвращение желудочно-пищеводного рефлюкса).
Экстирпация прямой кишки при раке. Лапароскопический способ обеспечивает даже более полный обзор органов таза, чем при традиционной методике. Удаляют прямую кишку через промежностный доступ. Колостому формируют, производя мини-лапаротомию.
Данный список можно увеличить, упомянув и о других, более сложных хирургических вмешательствах, таких как резекция печени, обширная резекция поджелудочной железы при раке и т. д. Однако в ближайшее время, по мере накопления хирургического опыта и развития эндоскопической техники, лишь некоторые операции могут быть использованы в широкой клинической практике.
К специфическим осложнениям лапароскопических операций относятся повреждения внутренних органов, обусловленные дефектами в технике введения троакаров, а также газовая эмболия, гиперкапния, дыхательный ацидоз, подкожная эмфизема, связанные с инсуффляцией углекислого газа в брюшную полость. Вторая группа осложнений может быть предотвращена при использовании так называемой безгазовой методики лапароскопических вмешательств. При этом адекватное воздушное пространство в брюшной полости, обеспечивающее различные манипуляции на органах брюшной полости, создают, применяя специальные подъемники брюшной стенки (методика в настоящее время используется редко).
Недостатки лапароскопической хирургии заключаются в дороговизне оборудования, а также в большой экономической проблеме, связанной с обучением хирургов.
2.1.2. Торакоскопическая хирургия
В настоящее время этот вид вмешательства находится в стадии становления. Наибольшее распространение получила диагностическая торакоскопия с прицельной биопсией для морфологической верификации диагноза при том или ином заболевании органов грудной полости или средостения, например при субплевральных новообразованиях легких, мезотелиоме плевры, поражении медиастинальных лимфатических узлов и т. п. Следующие оперативные торакоскопические вмешательства применяются наиболее часто.
Атипическая резекция легкого при доброкачественных новообразованиях. Удаление сегмента легочной ткани производят с помощью миниатюрных сшивающих аппаратов, обеспечивающих надежный гемо- и аэростаз. Удаленный препарат извлекают через мини-торакотомный разрез длиной около 2—4 см.
Лобэктомию выполняют как при периферическом раке легкого, так и при доброкачественных заболеваниях. Обработка сосудов корня доли и бронха производится с помощью сшивающих аппаратов. Лимфатические узлы удаляют, как при "открытой" методике.
Операции на небольших опухолях средостения производят при новообразованиях заднего средостения (невриномы, энтерогенные кисты).
Ткань легкого при спонтанном пневмотораксе ушивают с помощью эндо-корпоральных швов, используя миниатюрный иглодержатель и мягкие зажимы, либо с помощью сшивающего аппарата.
Резекция пищевода, обычно производимая при раке нижнегрудного отдела пищевода (при данной локализации отсутствует связь опухоли с трахеей и главными бронхами), заключается в мобилизации грудного отдела пищевода и внутригрудных лимфатических узлов с пересечением непарной вены с помощью сшивающих аппаратов. Пищевод пересекают в его верхнем отделе (также с помощью сшивающего аппарата) и извлекают через лапаротомный доступ. В последующем производят эзофагопластику "трубкой", выкроенной из большой кривизны желудка, формируют эзофагогастроанастомоз на шее.
В отличие от лапароскопической методики при выполнении торакоскопических операций газ в плевральную полость не нагнетают. Для обеспечения адекватного обзора и манипуляций на органах грудной клетки достаточно отключения легкого на стороне проводимого вмешательства. С этой целью интубируют трахею двухпросветной трубкой и подают газовую смесь в контралатеральное легкое.
Преимущества торакоскопической хирургии те же, что и при лапароскопической методике. Недостатки обусловлены в основном неправильной техникой введения троакаров в плевральную полость (повреждение легкого и крупных сосудов).
2.2. Интервенционная радиология
Данное направление малоинвазивной хирургии развивается в основном по двум направлениям — эндоваскулярная хирургия и чрескожное введение различных инструментов (дренажей, катетеров, эндопротезов, баллонных дилататоров и т. п.) в просвет полых, паренхиматозных органов брюшной полости или их выводных протоков (чаще всего желчевыводящих путей печени).
Оперативные вмешательства, выполняемые с помощью интервенционной радиологии, можно разделить на следующие группы:
-
восстановление просвета суженных трубчатых структур (артерий, желчевыводящих путей, различных отделов желудочно-кишечного тракта);
-
дренирование полостных образований во внутренних органах;
-
окклюзия просвета сосудов.
Эндоваскулярная хирургия как отрасль современной хирургии начала развиваться в 60-х годах XX столетия. Первая операция чрескожного бужирования ограниченного атеросклеротического стеноза подколенной артерии под контролем ангиографии впервые была выполнена С.Dotter и М.Judkins в 1964 г. Расширение пораженной артерии производили с помощью коаксиальных тефлоновых катетеров. Однако наибольшее распространение операция получила после изобретения A.Gruntzig в 1974 г. двухпросветного баллонного катетера, позволяющего под контролем ангиографического исследования и манометрии проводить прецизионное расширение суженных участков пораженных артерий.
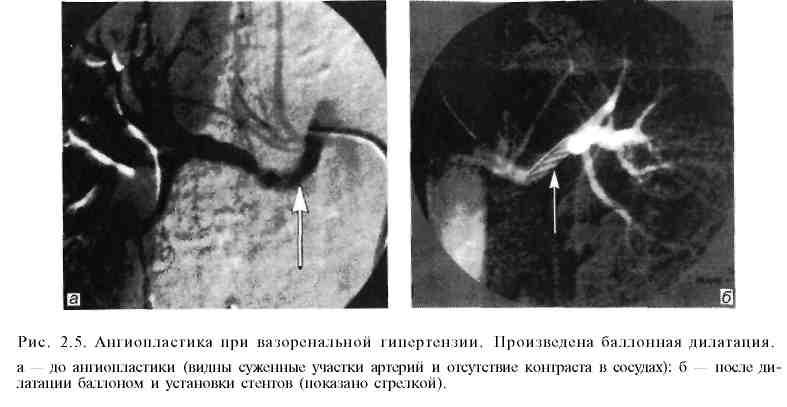
Суть метода баллонной дилатации (транслюминальной ангиопластики, баллонной ангиопластики) стенозов артериальных сосудов заключается в следующем. Вначале с помощью ангиографического исследования пораженного отдела сосудистого русла оценивают возможность и целесообразность применения баллонной ангиопластики. Обычно операцию выполняют при ограниченном сужении артерии, протяженностью 1—3 см, и хорошей проходимости артерий дистальнее места стеноза. Затем в зону стеноза вводят двухпросветный баллон-катетер (рис. 2.1) в спавшемся состоянии (наружный его диаметр равен 1,5—2,3 мм). После этого с помощью специальных шприцев под контролем манометрии нагнетают в просвет баллона жидкость под давлением 10—15 атм. При этом происходит равномерное давление на стенки суженного сосуда по всей его окружности. У большинства больных удается добиться значительного расширения и даже полного восстановления нормального просвета пораженной артерии. При рестенозе в отдаленные сроки после операции возможно повторное применение баллонной ангиопластики. Преимуществами данной малоинвазивной операции являются атравматичность, редкие послеоперационные осложнения, отсутствие целого ряда местных и общих осложнений, свойственных "открытым" вмешательствам, непродолжительное время пребывания больного в стационаре.
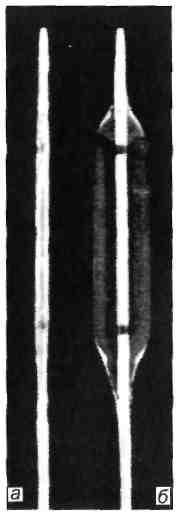
Рис. 2.1. Баллонный катетер. а — спавшийся; б — раздутый.
 В
В
 настоящее время для улучшения отдаленных
результатов баллонной ангиопластики,
особенно у больных с протяженными
стриктурами, данную процедуру дополняют
эндопротезированием (стентированием)
пораженного отдела сосудистого
русла. Металлический стент (рис. 2.2) в
спавшемся состоянии с помощью
металлического проводника через
прокол в верхней части бедренной артерии
под контролем ангиографии вводят в
пораженный участок сосуда. Затем
металлический ажурный стент раскрывают
в просвете артерии, тем самым расширяя
ее просвет до необходимого диаметра.
Существуют два вида стентов:
саморасширяющиеся после удаления
металлического проводника и стенты,
расправляемые в просвете сосуда с
помощью эндоваскулярного баллона (рис.
2.3). Наиболее часто баллонную ангио
пластику в сочетании с эндопротезированием
или без него применяют для лечения
нижеперечисленных заболеваний.
настоящее время для улучшения отдаленных
результатов баллонной ангиопластики,
особенно у больных с протяженными
стриктурами, данную процедуру дополняют
эндопротезированием (стентированием)
пораженного отдела сосудистого
русла. Металлический стент (рис. 2.2) в
спавшемся состоянии с помощью
металлического проводника через
прокол в верхней части бедренной артерии
под контролем ангиографии вводят в
пораженный участок сосуда. Затем
металлический ажурный стент раскрывают
в просвете артерии, тем самым расширяя
ее просвет до необходимого диаметра.
Существуют два вида стентов:
саморасширяющиеся после удаления
металлического проводника и стенты,
расправляемые в просвете сосуда с
помощью эндоваскулярного баллона (рис.
2.3). Наиболее часто баллонную ангио
пластику в сочетании с эндопротезированием
или без него применяют для лечения
нижеперечисленных заболеваний.
Ишемическая болезнь сердца. У многих больных ангиопластика является альтернативой операции аортокоронарного шунтирования. Возможно применение дилатации и стентирования одновременно нескольких коронарных артерий. При остром инфаркте миокарда методика превосходит по своей эффективности результаты тромболитической терапии. Выполненные по строгим показаниям баллонная дилатация и стентирование коронарных артерий позволяют избежать серьезных осложнений, связанных с широкой торакотомией или стернотомией, использованием аппарата искусственного кровообращения. При этом существенно сокращается длительность пребывания больного в стационаре и время физической и социальной реабилитации.
Митральный порок сердца. Малоинвазивное вмешательство применяют при невыраженном клапанном и подклапанном кальцинозе, отсутствии критического стеноза митрального клапана и признаков его сочетанной недостаточности. Баллонную дилатацию суженного митрального клапана осуществляют под контролем рентгенотелевидения и ангиографического исследования. Преимущества перед открытой операцией те же, что и при лечении ишемической болезни сердца. При тщательном отборе больных указанный способ не уступает по своей эффективности операции комиссуротомии.

Атеросклеротический стеноз подвздошных артерий (рис. 2.4). Малоинвазивное вмешательство выполняют как при одностороннем, так и при двустороннем поражении общей или наружной подвздошной артерии. Лучшие результаты отмечаются при одностороннем поражении и отсутствии признаков стенозирования дистальнее места сужения. В этих случаях хорошая проходимость подвздошных артерий выявляется у 80—90% больных при 5-летнем сроке наблюдения.
Атеросклеротический стеноз артерий бедренно-подколенного сегмента. Показанием к эндоваскулярной дилатации и стентирования сосудов является непротяженный стеноз артерии при сохраненной проходимости выше- и нижележащих отделов сосудистого русла. Однако в связи с тем, что данная ситуация наблюдается нечасто, использование малоинвазивной методики в известной мере ограничено. Тем не менее отдаленные результаты операции, выполненной по строгим показаниям, весьма благоприятны: при 5-летнем сроке наблюдения у 60—70% больных отмечается хорошая проходимость сосудов в зоне операции.
Вазоренальная гипертензия (рис. 2.5). Как известно, наиболее частыми причинами развития вазоренальной гипертензии являются атеросклероти-ческий стеноз или окклюзия почечных артерий, а также их фибромускуляр-ная дисплазия. И в том, и в другом случае баллонная дилатация может быть весьма эффективна. Во всех случаях ангиопластику целесообразно дополнять стентированием. Наиболее благоприятные отдаленные результаты наблюдаются у больных с фибромускулярной дисплазией. Сравнить результаты малоинвазивной методики с исходами традиционной операции довольно сложно (по литературным данным сведения весьма разноречивые), так как четкие показания к ее использованию окончательно не сформулированы и зачастую операционный риск очень высок.