ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 43225
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
Существует несколько способов уменьшения или полного устранения симптомов ишемии и предотвращения прогрессирования сосудистой окклюзии:
-
нехирургические методы лечения (устранение факторов риска, тренировочная ходьба и фармакологическая терапия);
-
хирургическое методы лечения (эндартерэктомия, шунтирование, протезирование, операции на симпатической нервной системе и др.);
-
интервенционные радиологические (рентгеноэндоваскулярные) вмешательства (баллонная дилатация, установка стента, эндопротезирование).
Противопоказаниями к оперативному лечению служат септическое состояние, инфаркт миокарда, нарушение мозгового кровообращения, сердечная недостаточность, низкий резерв коронарного кровообращения, дыхательная, почечная, печеночная недостаточность и другие общие заболевания.
Хирургические методы лечения. Классические реконструктивные оперативные вмешательства можно разделить на четыре группы: 1) эндартерэкто-мия — операция с удалением пораженной интимы; 2) шунтирование; 3) протезирование; 4) эндолюминальная дилатация, дилатация с установкой стента.
Больным с сегментарными окклюзиями артерий, не превышающими по протяженности 7—9 см, показана эндартерэктомия. Операция заключается в артериотомии и удалении измененной интимы вместе с атеросклеротическими бляшками и тромбом. Операцию можно выполнить как закрытым (из поперечного разреза артерии), так и открытым способом (рис. 18.2; 18.3). При закрытом способе имеется опасность повреждения инструментом наружных слоев артериальной стенки. Кроме того, после удаления интимы в просвете сосуда могут остаться ее обрывки, благоприятствующие развитию тромбоза. Вот почему предпочтение следует отдавать открытой эндартерэктомии, при которой производят продольную артериотомию над облитерированным участком артерии и под контролем зрения удаляют измененную интиму с тромбом. Для предупреждения сужения просвет рассеченной артерии может быть расширен путем вшивания заплаты из стенки подкожной вены. При операциях на артериях крупного калибра испольуют заплаты из синтетических тканей (политетрафторэтилен). Некоторые хирурги применяют ультразвуковую эндартерэктомию.
Эндартерэктомия противопоказана при значительной длине окклюзии, выраженном кальцинозе сосудов. В этих случаях показано шунтирование или протезирование (резекция пораженного участка артерии с замещением его синтетическим или биологическим протезом).
Р ис.
18.2. Закрытая
эндартерэктомия.
ис.
18.2. Закрытая
эндартерэктомия.
Д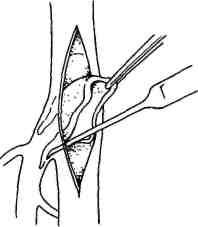 ля
коррекции протяженных поражений
наибольшее распространение получили
операции анатомического и экстраанатомического
шунтирования. Смысл шунтирующих операций
заключается в восстановлении кровотока
в обход пораженного участка артерии.
Анастомозы формируются с относительно
интактными сегментами артериального
русла проксимальнее и дистальнее стеноза
или окклюзии по типу "конец шунта в
бок артерии". В качестве шунтов
используются синтетические и биологические
протезы (вены, артерии, лиофилизированные
артерии).
ля
коррекции протяженных поражений
наибольшее распространение получили
операции анатомического и экстраанатомического
шунтирования. Смысл шунтирующих операций
заключается в восстановлении кровотока
в обход пораженного участка артерии.
Анастомозы формируются с относительно
интактными сегментами артериального
русла проксимальнее и дистальнее стеноза
или окклюзии по типу "конец шунта в
бок артерии". В качестве шунтов
используются синтетические и биологические
протезы (вены, артерии, лиофилизированные
артерии).
Рис. 18.3. Открытая эндартерэктомия.
В случаях, когда требуется резекция пораженного участка аорты или артерии, выполняют операцию протезирования соответствующими протезами.
Эндоваскулярные вмешательства. Подобные операции имеют ряд преимуществ перед классическими хирургическими методами при поражениях небольшой протяженности (до 10 см), большом диаметре сосудов (более 5 мм) и хорошем дистальном русле.
Чрескожная транслюминалъная баллонная ангиопластика (эндоваскулярная дилатация). Современные приспособления для чрескожной транслюминальной ангиопластики представляют собой жесткий баллон, способный выдерживать давление в 5—20 атм, смонтированный на двухканальном катетере (один канал предназначен для введения контраста и перемещения катетера по проводнику, другой — для раздувания баллона). Под рентгенотелевизионным контролем в просвет артерии вводится проводник, который продвигается в дистальные отделы к суженному участку. По проводнику вводят баллонный катетер. Установив баллон в зоне сужения, в нем повышают давление с помощью жидкости и достигают дилатации сосуда (рис. 18.4). Патоморфологический механизм, на котором основана баллонная ангиопластика, состоит в разрыве и фрагментации либо механическом раздавливании атеросклеротической бляшки, растяжении артериальной стенки. Вызванные дилатацией повреждения стенки сосуда постепенно заживают, а просвет артерии остается более широким в течение длительного периода. Суть метода лазерной ангиопластики состоит в реканализации артерии путем выпаривания атероскле-ротических бляшек. Для их удаления используют также артерэктомические катетеры, позволяющие удалять бляшки со стенок артерии, и роторную ди-латацию, при которой бляшки из суженного участка артерии "высверливают" роторным катетером и таким образом восстанавливают магистральный кровоток.
В последнее десятилетие широкое применение в клинической практике получили методы эндоваскулярной установки стента или эндопротеза. Стен-ты представляют собой тонкую сетку из металлических нитей. Будучи смонтированными на специальном приспособлении (например, на баллонном катетере), стенты в свернутом состоянии вводят в стенозированныи участок артерии под рентгенотелевизионным контролем. Затем после расширения сосуда баллоном стент сдвигают с проводника. В суженном участке он расширяется (рис. 18.5). Расширенный металлический стент обладает достаточной прочностью для того, чтобы выдержать противодействие артериальной стенки и сохранить достигнутое расширение просвета сосуда.
Р ис.
18.4. Баллонная
ангиопластика (схематическое
изображение).
ис.
18.4. Баллонная
ангиопластика (схематическое
изображение).
Эндопротез представляет собой герметичное устройство из плотного синтетического материала. Верхний и нижний концы его имеют специальные крючковидные шипы, с помощью которых они при расправлении стентом прочно фиксируются к артериальной стенке. Эндопротезы вводят через артериотомическое отверстие. Они используются при аневризме артерий для выключения аневризматического мешка из циркуляции. Эндопротез позволяет избежать открытого вмешательства на самой аневризме; при лечении окклюзионных поражений может офаничивать гиперплазию интимы вдоль оси реконструируемого сосуда.
Р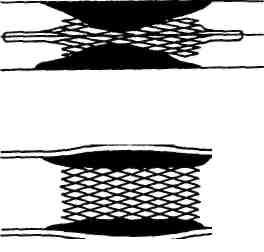 ис.
18.5. Эндоваскулярная
установка стента (схематическое
изображение).
ис.
18.5. Эндоваскулярная
установка стента (схематическое
изображение).
Осложнения. Самым распространенным осложнением после ангиографии, интервенционных и оперативных вмешательств является кровотечение и гематома. После реконструктивных операций на магистральных артериях в 2—5,4% случаев возникают ложные аневризмы анастомозов. Основными причинами, приводящими к образованию аневризм, являются следующие: несостоятельность швов анастомоза, истончение стенки измененной артерии, дефекты протеза и шовного материала, артериальная гипертензия, местные воспалительные изменения, прогрессирование атеросклеротического процесса в зоне реконструкции.
Стеноз анастомоза (рестеноз реконструированной артерии), формирующийся в позднем послеоперационном периоде, исследователи связывают с гиперплазией "неоинтимы". Истинная природа этой реакции окончательно не установлена; выделяют такие этиологические факторы, как гемодинамическое воздействие, несовершенство эластических свойств протеза, неправильная конфигурация анастомоза.
Тромбоз шунта реконструированной артерии в большинстве случаев развивается вследствие ухудшения состояния путей оттока крови или стенозов анастомоза на фоне гиперплазии интимы и прогрессирования основного заболевания. Повторные вмешательства позволяют добиться десятилетней проходимости шунтов в 70% случаев.
Осложнениями после эндоваскулярных вмешательств могут быть сосудистый спазм, диссекция артериальной стенки, эмболия дистального русла, тромбозы, резидуальные (неустраненные) стенозы, перфорация артерии, неполная фиксация протеза или стента с миграцией устройства или подтеканием крови.
18.3. Врожденные пороки
Гипоплазия, аплазия сосудов — относятся к числу врожденных заболеваний и пороков развития периферических кровеносных сосудов (ангиодис-плазий), причиной которых являются нарушения, возникающие при их формировании в процессе эмбриогенеза. В изолированном виде гипоплазия и аплазия магистральных артерий встречаются редко. Клиническая картина артериальных ангиодисплазий характеризуется симптомами хронической ишемии. При инструментальном исследовании обычно выявляется резкое сужение или отсутствие магистральной артерии в пораженном сегменте.
Фиброзно-мышечная дисплазия является врожденным заболеванием, характеризующимся дефицитом эластических волокон и изменением гладко-мышечных клеток. При фиброзно-мышечной дисплазии возможно поражение всех слоев артериальной стенки, однако основные изменения локализуются в медии. При этом могут обнаруживаться утолщения, фиброз и гиперплазия гладкомышечных клеток, аневризмы или расслаивающие аневризмы. В среднем слое отмечается изменение эластических волокон и поражение пограничных мембран. Сужение просвета обусловлено изменениями медии с образованием ограниченных сужений, мышечных шпор или аневризм, вследствие чего артерия приобретает четкообразный вид. Заболевание наиболее часто поражает средний сегмент почечных артерий, однако дисплазию обнаруживают также в чревном стволе, верхней брыжеечной, наружной подвздошной, сонной и позвоночной артериях.
Артериовенозные дисплазии — порок развития кровеносных сосудов, при котором имеются патологические соустья между артериями и венами (врожденные артериовенозные фистулы). Они встречаются редко и локализуются чаще на конечностях, но могут располагаться на голове, шее, лице, в легких, головном мозге, органах брюшной полости.
Различают генерализованную форму поражения того или иного сегмента конечности и локальную (туморозную), располагающуюся чаше на голове. Артериовенозные дисплазии могут сочетаться с другими пороками развития, например с гемангиомой кожи, лимфангиомой, аплазией и гипоплазией глубоких вен и т. д.; часто бывают множественными, имеют разнообразный калибр и форму. В зависимости от диаметра различают макрофистулы, заметные невооруженным глазом, и микрофистулы, выявляемые только при гистологическом исследовании тканей конечности.
Патологическая физиология кровообращения. Значительная часть артериальной крови при наличии свищей поступает в венозное русло, минуя капиллярную сеть, поэтому возникает тяжелая гипоксия тканей, нарушение обменных процессов. Стойкие анатомические изменения конечности у детей наступают чаще к 10—12 годам, становясь причиной инвалидности. Из-за венозной гипертензии увеличивается нагрузка на правые отделы сердца, развивается гипертрофия сердечной мышцы, увеличиваются ударный и минутный объем сердца. По мере прогрессирования заболевания сократительная функция миокарда начинает ослабевать, происходит миогенная дилатация сердца с расширением его полостей.
Клиническая картина зависит от локализации соустий и обусловлена нарушениями регионарного кровообращения и центральной гемодинамики.
При артериовенозных свищах малого круга кровообращения развивается синдром хронической гипоксии, степень которого зависит от объема сброса венозной крови в артериальную систему. При величине сброса свыше % объема малого круга появляются одышка, сердцебиение, цианоз, деформация пальцев в виде "барабанных палочек". Над пораженным легким может выслушиваться систолодиастолический шум.
При локализации свищей в органах брюшной полости (печень, селезенка, желудочно-кишечный тракт) и значительном объеме артериовенозного сброса формируется синдром внепеченочной портальной гипертензии, проявляющийся спленомегалией, варикозным расширением вен пищевода и кардии, желудочно-кишечными кровотечениями. При локализации свища в сосудах лица и шеи появляется шум в голове на стороне поражения.
Основными симптомами патологических соустий в нижних конечностях являются гипертрофия и удлинение пораженной конечности, гипергидроз, варикозное расширение вен и обширные сине-багровые пятна, боль при физической нагрузке, усталость и чувство тяжести в конечностях (болезнь Паркса Вебера, Рубашова). Для врожденных артериовенозных свищей типичны повышение температуры кожи в области поражения, непрерывный систолодиастолический шум в том или ином сегменте либо на всем протяжении конечности вдоль проекции сосудистого пучка. Нарушения микроциркуляции приводят к развитию дерматитов, образованию язв и некрозов дистальных отделов конечности. Из язв могут возникать повторные кровотечения.
При значительном сбросе артериальной крови в венозное русло развивается сердечная недостаточность, проявляющаяся одышкой, сердцебиениями, аритмией, отеками, развитием застойной печени, асцита, анасарки. Патогномоничным признаком артериовенозных свищей является систолодиастолический шум в зоне расположения свища и урежение пульса после пережатия приводящей артерии (симптом Добровольского, наблюдающийся и при аневризмах артерий). Реографическая кривая, записанная с сегмента конечности, где расположены артериовенозные свищи, характеризуется высокой амплитудой, отсутствием дополнительных зубцов на катакроте, увеличением реографического индекса. В дистальных сегментах конечности амплитуда кривой снижена.
Наиболее важным методом диагностики врожденных артериовенозных свищей является ангиография. Отмечается одновременное заполнение артериального и венозного русла, расширение просвета приводящей артерии, обеднение сосудистого рисунка дистальнее расположения свища и усиление контрастирования мягких тканей в области поражения, иногда — с образованием зон скопления контрастного вещества. Эти признаки составляют основу ангиографической диагностики врожденных артериовенозных свищей.
Лечение. Операция заключается в перевязке всех сосудов, образующих патологические соустья. При множественных свищах производят скелетизацию магистральной артерии с перевязкой и рассечением отходящих от нее ветвей в сочетании с сужением приводящей артерии.
В последние годы в лечении данного порока используют методику эндоваскулярной окклюзии (эмболизации) патологических соустий специальными эмболами. Процедура производится путем суперселективной катетеризации артериальной ветви, питающей зону артериовенозной мальформации. В качестве эмболизирующего материала могут быть использованы металлические спирали и кольца, баллоны, силиконовые сферы, тканевые клеи и гели и др. Тем больным, у которых изменения конечности настолько велики, что функция ее полностью утрачена, производят ампутацию.
Коарктация аорты. Коарктация представляет собой врожденное сегментарное сужение аорты, создающее препятствие кровотоку в большом круге кровообращения. Заболевание у мужчин встречается в 4 раза чаще, чем у женщин.
Этиология и патогенез. Причина развития коарктации аорты заключается в неправильном слиянии аортальных дуг в эмбриональном периоде. Сужение располагается у места перехода дуги аорты в нисходящую аорту. Проксимальнее места сужения артериальное давление повышено (гипертензия), дистальнее — понижено (гипотензия). Это приводит к развитию компенсаторных механизмов, направленных на нормализацию гемодинамических нарушений: увеличению ударного и минутного объема сердца, гипертрофии миокарда левого желудочка, расширению сети коллатералей. При хорошем развитии коллатеральных сосудов в нижнюю половину тела поступает достаточное количество крови. Это объясняет отсутствие у детей значительной артериальной гипертензии. В период полового созревания на фоне быстрого роста организма имеющиеся коллатерали не в состоянии обеспечить адекватный отток крови в нижнюю часть тела. В связи с этим артериальное давление проксимальнее места коарктации резко повышается, а в дисталь-ном отделе понижается. В патогенезе гипертензионного синдрома имеет значение уменьшение пульсового давления в почечных артериях. Ишемия почки стимулирует функцию юкстамедуллярного аппарата почек, ответственного за включение вазопрессорного ренин-ангиотензин-альдостероно-вого механизма.