ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 43458
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
Таблица 27.1. Функциональная морфология надпочечников
|
Гистологическое строение |
Гормоны |
|
|
вещество |
зона |
|
|
Корковое 85% Мозговое 15% |
Клубочковая 15% Пучковая 75% Сетчатая 10% Хромаффинные клетки |
Минералокортикоиды (альдостерон, дезоксикортикостерон) Глюкокортикоиды (кортизол, кортикостерон) Андрогены* (дегидроэпиандростерон, андростендион), эстрогены (эстрон, эстрадиол) Катехоламины (дофамин, норадреналин, адреналин) |
П р и м е ч а н и е . В процентах указан примерный объем.
* Количество андрогенов, синтезируемых у мужчин, очень мало.
Основную роль в механизме регуляции секреции минералокортикоидов отводят ренинан-гиотензиновой системе. Такие факторы, как кровотечение, потеря натрия, обезвоживание, приводят к снижению артериального давления и уменьшению перфузии почек кровью, что. в свою очередь, увеличивает выделение ренина клетками юкстагломерулярного аппарата. Под действием повышенной активности ренина происходит превращение ангиотензина I, синтезируемого в печени, в ангиотензин II, который и оказывает стимулирующее действие на продукцию альдостерона. Полагают, что имеется обратная отрицательная связь, посредством которой ангиотензин II и альдостерон угнетают выделение ренина. Гипонатриемия или гиперкалиемия, вероятно, имеют прямое стимулирующее влияние на кору надпочечников, повышая продукцию альдостерона. Некоторым стимулирующим эффектом на секрецию альдостерона обладает и АКТГ.
Основным местом приложения физиологического действия минералокортикоидов (орга-ны-"мишени") являются почки, а также потовые и слюнные железы, желудок и толстая кишка. Альдостерон обусловливает задержку в организме натрия и воды, выделение калия и водорода, а также оказывает слабое глюкокортикоидное действие.
Глюкокортикоиды повышают концентрацию глюкозы в крови за счет глюконеогенеза в печени и уменьшения ее утилизации на периферии (контринсулярное действие). Они увеличивают распад белка в мышцах и других органах и замедляют его синтез (катаболический эффект). Действие глюкокортикоидов на жировой обмен характеризуется перераспределением подкожной жировой клетчатки, ее отложением в области лица и шеи, увеличением липолиза. Они также обладают противовоспалительным и иммуносупрессивным эффектом. Совместно с катехоламинами и альдостероном глюкокортикоиды поддерживают нормальное артериальное давление. Кортизол обладает также умеренной минералокортикоидной активностью. Имеются данные о стимуляции глюкокортикоидами секреции глюкагона и угнетении секреции инсулина.
Секреция кортизола, равно как и АКТГ, в норме подчиняется определенному суточному ритму — максимальный уровень гормона в крови отмечается в утренние часы (6—8 ч), минимальный — в ночное время.
Мозговое вещество надпочечников содержит два вида больших хромаффинных клеток, секретирующих катехоламины. Одни клетки выделяют адреналин, другие норадреналин. Исходным веществом для синтеза катехоламинов служит тирозин. На долю адреналина приходится около 80% синтезируемых катехоламинов, при этом вне мозгового вещества надпочечников он не образуется. Мозговое вещество надпочечников и симпатическая нервная система имеют нейроэктодермальное происхождение. Поэтому надпочечники не являются единственным местом синтеза катехоламинов, а их удаление не приводит к катехоламиновой недостаточности (см. раздел "Феохромоцитома"). Биосинтез катехоламинов происходит в хромаффинных клетках ЦНС, других органов, адренергических симпатических волокнах постганглионарных нейронов. Кате-холамины, являясь нейротрансмиттерами, опосредуют функцию ЦНС и симпатической нервной системы, принимают значимое участие в регуляции деятельности сердечно-сосудистой системы.
Выделение катехоламинов из мозгового слоя надпочечников и окончаний ветвей симпатической нервной системы осуществляется под влиянием физиологических стимулов — стресса, психической и физической нагрузки, гиперинсулинемии, гипогликемии, гипотонии и т. п.
Физиологическое влияние катехоламинов на клеточном уровне осуществляется через многочисленные α- и β-адренергические и дофаминергические рецепторы, расположенные практически во всех органах и тканях (гипоталамус, гипофиз, сердце, сосуды, бронхи, желудок, кишечник, печень, почки, мочевой пузырь, жировая ткань, поперечнополосатая мускулатура, поджелудочная, щитовидная железа и др.). Конечными продуктами обмена катехоламинов являются ванилинминдальная и гомованилиновая кислоты, которые экскретируются с мочой.
В клинической практике хирурги наиболее часто встречаются с различными новообразованиями надпочечников. Опухоли надпочечников могут быть доброкачественными и злокачественными, гормонально-активными с характерными, порой весьма яркими клиническими проявлениями и — чаще — гормонально-неактивными, оказываясь случайной находкой в ходе обследования пациента по поводу другого заболевания.
27.1. Гормонально-активные опухоли надпочечников
27.1.1. Альдостерома
Альдостеромой называют опухоль, исходящую из клеток клубочковой зоны коры надпочечников, приводящую к развитию синдрома первичного гиперальдостеронизма — синдрома Конна [Conn J. W., 1955]. Доброкачественные опухоли надпочечников (аденомы) являются основной причиной первичного гиперальдостеронизма (ПГА), составляя 70—85% наблюдений. Менее чем в 5% случаев опухоли имеют злокачественный характер (злокачественные альдостеромы). Среди других причин развития ПГА описывают двустороннюю или одностороннюю гиперплазию коркового вещества надпочечников (диффузную, диффузно-узловую) — 25—30%, глюкокортико-идподавляемый ПГА, альдостеронпродуцирующие опухоли вненадпочечниковой локализации (щитовидной железы, яичников и др.), встречающиеся весьма редко.
Заболевание чаще проявляется в возрасте 30—50 лет, соотношение мужчин и женщин составляет 1:3. Важно отметить, что среди всех больных, страдающих артериальной гипертензией, порядка 1 , 5 — 2% наблюдений обусловлено ПГА.
В основе патогенеза заболевания лежат изменения в различных органах и системах, обусловленные повышенной продукцией альдостерона (см. раздел "Функциональная морфология надпочечников").
Клиническая картина, диагностика. Клинические проявления болезни могут быть объединены тремя основными синдромами — сердечно-сосудистым, нервно-мышечным и почечным.
Сердечно-сосудистый синдром характеризуется, как правило, стойкой артериальной гипертензией, головными болями, изменениями глазного дна, гипертрофией миокарда левого желудочка, дистрофией миокарда. Возникновение названных изменений связывают с задержкой натрия в тканях организма, гиперволемией, отеком интимы, уменьшением просвета сосудов и увеличением периферического сопротивления, повышением чувствительности сосудистых рецепторов к воздействию прессорных факторов.
Нервно-мышечный синдром проявляется мышечной слабостью различной выраженности, реже — парестезиями и судорогами, что обусловлено гипокалиемиеи, внутриклеточным ацидозом и развивающимися на этом фоне дистрофическими изменениями мышечной ткани и нервных волокон.
Почечный синдром, обусловленный так называемой калиепенической нефропатией, характеризуется жаждой, полиурией, никтурией, изогипостенурией, щелочной реакцией мочи.
Б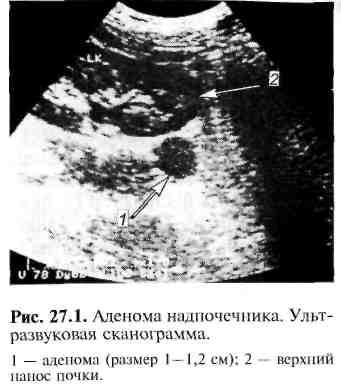 ессимптомные
формы встречаются в 6—10% наблюдений.
ессимптомные
формы встречаются в 6—10% наблюдений.
В диагностике заболевания придают значение повышенному артериальному давлению в сочетании с гипокалиемиеи, гиперкалиурией, повышением базального уровня альдостерона в крови и суточной экскреции с мочой, снижением активности ренина плазмы. Принимают во внимание наличие гипернатриемии, гипохлоремического внеклеточного алкалоза, увеличение объема циркулирующей крови.
В сложных диагностических случаях применяют тест с подавлением секрецииальдостерона 9афторкортизолом (кортинефом). В течение 3 сут больному назначают по 400 мкг препарата в день. При автономной альдостеронпродуцирующей аденоме (альдостероме) снижения уровня альдостерона не происходит, а при идиопатическом ПГА отмечается снижение уровня альдостерона в крови. Используют также маршевую пробу (при альдостероме сниженный уровень ренина не повышается, повышенный уровень альдостерона снижается или не меняется).
В целях уточнения характера поражения надпочечников (альдостерома, гиперплазия) используют УЗИ, КТ или МРТ (рис. 27.1), чувствительность которых, т. е. способность выявить изменения при их наличии, достигает 70—98%. Функциональную активность надпочечников можно оценить при селективной флебографии путем определения уровня альдостерона и кортизола в крови, оттекающей от правого и левого надпочечника. Пятикратное увеличение соотношения альдостерон/кортизол можно рассматривать как подтверждение наличия альдостеромы.
Лечение. При альдостеронпродуцирующей опухоли надпочечника показана адреналэктомия (удаление опухоли вместе с пораженным надпочечником). Однозначного мнения о выборе метода лечения при двусторонней гиперплазии надпочечников нет; как правило, применяют консервативную терапию (верошпирон, препараты калия, антигипертензивные средства).
При выраженной диффузно-узловой гиперплазии, значительном повышении функциональной активности одного из надпочечников, неэффективности консервативной терапии возможно выполнение односторонней адреналэктомии.
После удаления альдостеромы примерно у 70% больных артериальное давление нормализуется, еще у 20—25% сохраняющаяся умеренная ги-пертензия легко корригируется консервативной терапией. Значительно хуже результаты хирургического лечения при диффузно-узловой гиперплазии коры надпочечников.
27.1.2. Кортикостерома
Кортикостерома — гормонально-активная опухоль, развивающаяся из пучковой зоны коры надпочечников. Избыточная продукция кортизола опухолью приводит к развитию эндогенного гиперкортицизма — синдрома Иценко—Кушинга [Иценко Н. М., 1924; Cushing H., 1932]. Различают следующие формы тотального эндогенного гиперкортицизма:
-
болезнь Иценко—Кушинга — АКТГ-зависимая форма заболевания, обусловленная опухолью гипофиза (кортикотропиномой) либо гиперплазией кортикотрофов аденогипофиза;
-
синдром Иценко—Кушинга, вызываемый опухолью коры надпочечника, автономно секретирующей избыточное количество гормонов;
-
АКТГ-эктопированный синдром, обусловленный опухолями диффузной нейроэндокринной системы, секретирующими кортиколиберин (КРГ), АКТГ или им подобные соединения (опухоли легких, вилочковой железы, поджелудочной железы, щитовидной железы, яичка, яичников, предстательной железы, пищевода, кишечника, желчного пузыря и др.);
-
автономная макроноду-лярная гиперплазия коры надпочечников.
Выделяют доброкачественные кортикостеромы (аденомы), составляющие более 50% наблюдений, и злокачественные кортикостеромы (корти-кобластомы, аденокарциномы). Чем меньше размер опухоли и больше возраст больного, тем более вероятен ее доброкачественный характер. Кортикосте-рома является наиболее частой опухолью коркового вещества надпочечников.
Патогенез заболевания обусловлен избыточной длительной продукцией опухолью глюкокортикоидов, в меньшей степени — мине-ралокортикоидов и андрогенов и особенностями биологических эффектов гормонов на тканевом уровне.
Клиническая картина и диагностика. Клиническая картина весьма характерна и проявляется развивающимся симптомокомплексом гиперкортициз-ма. Изменения выявляют практически во всех органах и системах. Наиболее ранними и постоянными проявлениями заболевания считают центрипе-тальный тип ожирения (кушингоидное ожирение), артериальную гипертен-зию (90—100%), головную боль, повышенную мышечную слабость и быструю утомляемость, нарушение углеводного обмена (нарушение толерантности к глюкозе, или стероидный диабет, — 40—90%) и половой функции (дисменорея, аменорея). Обращают внимание на синюшно-багровые полосы растяжения (стрии) на коже живота, молочных желез и внутренних поверхностей бедер, петехиальные кровоизлияния. У женщин отмечают явления вирилизма — гирсутизм, барифонию, гипертрофию клитора, у мужчин — признаки демаскулинизации — снижение потенции, гипоплазию яичек, гинекомастию. Развивающийся у большинства пациентов остеопороз может являться причиной компрессионных переломов тел позвонков. У 25—30% пациентов выявляют мочекаменную болезнь, хронический пиелонефрит. Нередко развиваются психические нарушения (возбуждение, депрессия).
Довольно яркие клинические проявления гиперкортицизма, сочетающиеся с повышением суточной экскреции свободного кортизола с мочой, свидетельствуют о наличии синдрома Иценко—Кушинга.
Для дифференциальной диагностики кортикостеромы, болезни Ицен-ко—Кушинга и эктопированного АКТГ-синдрома используют большую дексаметазоновую пробу (большая проба Лиддла), определяют уровень АКТГ. При наличии кортикостеромы прием дексаметазона (8 мг внутрь в 24 ч) не приводит к снижению уровня кортизола крови (забор проводят на следующий день в 8 ч утра). Повышенный уровень АКТГ свидетельствует о вероятном АКТГ-эктопическом синдроме.
Топическая диагностика кортикостеромы основывается на применении полипозиционного УЗИ, КТ и МРТ (рис. 27.2), чувствительность которых достигает 90—98%. Возможно использование сцинтиграфии надпочечников с 13|1-19-холестеролом.
Лечение. Единственным радикальным методом лечения кортикостеромы является хирургический. В последние годы для этих целей все чаще используют минимально инвазивные эндовидеохирургические операции. При злокачественной опухоли после операции назначают хлодитан.