ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 43460
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
Послеоперационная адъювантная терапия показана всем оперированным независимо от стадии. Применение лучевой или химиотерапии существенно улучшает результаты оперативного лечения. Для химиотерапии используют циклофосфан, винкристин, доксорубицин и преднизолон. Облучению подвергается вся брюшная полость с акцентом на области желудка в дозе до 3700 кГр. Согласно последним данным, агрессивная химиотерапия в сочетании с облучением по эффективности может конкурировать с хирургическим лечением, особенно при I стадии. Однако этот вид терапии пока не подтвержден отдаленными результатами. Поэтому для I и II стадий рекомендуется хирургическое лечение в сочетании с химиотерапией, лучевой терапией или сочетанием обоих методов. При III и IV стадиях, часто сопровождающихся осложнениями (стеноз, кровотечение, перфорация), также показана резекция желудка или гастрэктомия, в сочетании с адъювантной терапией. При отсутствии осложнений сначала проводится химиотерапия и лучевая терапия, а затем резецируют желудок. Если диагноз не удалось установить, то во время диагностической лапаротомии, предпринятой для определения стадии заболевания, целесообразно произвести резекцию желудка независимо от стадии заболевания.
11.9.3. Опухоли двенадцатиперстной кишки
Доброкачественные опухоли. Чаще других развиваются аденоматозные полипы, затем — липома, миома, невринома, гемангиома и др. Основные клинические проявления — кровотечение, сопровождающееся меленой. Диагностику проводят на основании данных рентгенологического исследования с применением контрастного вещества. Более информативным методом является гастродуоденоскопия.
Лечение. Доброкачественные опухоли подлежат удалению, так как возможно их злокачественное перерождение. Кроме того, увеличиваясь в размерах, они неизбежно нарушают проходимость кишки. Небольшие опухоли на длинной ножке могут быть удалены при дуоденоскопии с помощью диа-термокоагуляции; большие опухоли — оперативным путем. Операция заключается в обнажении двенадцатиперстной кишки, рассечении ее стенки и иссечении опухоли.
Злокачественные опухоли. Первичный рак является редким заболеванием и составляет 0,04% всех опухолей кишечника. Опухоль локализуется в нисходящей или нижней горизонтальной части, реже — в области верхней горизонтальной части двенадцатиперстной кишки.
Клиническая картина и диагностика. По клиническим проявлениям выделяют следующие формы рака: инфильтративно-язвенную и полипозную. Из-за отсутствия ранних симптомов выявление первичного рака двенадцатиперстной кишки затруднено. Больные обычно испытывают тупую боль в эпигастральной области. Тошнота, рвота, желтуха являются поздними симптомами, обусловленными нарастанием непроходимости двенадцатиперстной кишки и сдавлением желчных путей. Такие же признаки наблюдаются при опухолях большого сосочка двенадцатиперстной кишки (фатерова соска) и головки поджелудочной железы. При пальпации живота определить опухоль в ранней стадии не удается.
Рентгенологическое исследование обычно выявляет сужение двенадцатиперстной кишки, дефект наполнения, ригидность стенки. Наиболее информативным методом диагностики является гастродуоденоскопия с биопсией и гистологическим исследованием биоптата.
Лечение. Иногда возникает необходимость в панкреатодуоденальной резекции или панкреатодуоденэктомии. Из паллиативных операций применяют дуоденоеюностомию, гастроэнтеростомию. При желтухе для ликвидации застоя желчи накладывают холецистоеюноанастомоз или, по специальным показаниям, производят чрескожно-чреспеченочное дренирование желчных путей под контролем ультразвукового и специального рентгенологического исследования.
Глава 12. ПЕЧЕНЬ
Печень — самая крупная железа человека. Она является главной "лабораторией" расщепления и синтеза большого количества органических веществ, поступающих в гепатоциты из печеночной артерии и воротной вены.
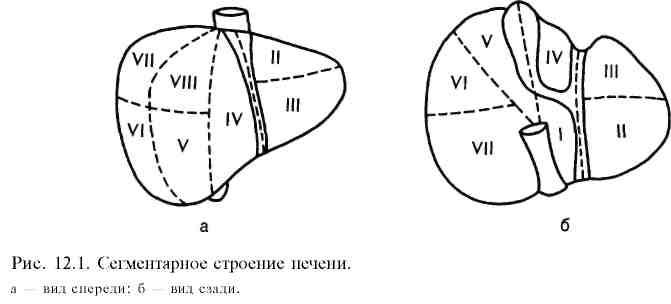
Масса печени у взрослого человека составляет 1200—1500 г. Она покрыта брюшиной со всех сторон, за исключением небольшой площадки на задней поверхности, примыкающей к диафрагме. Выделяют правую и левую доли печени. Междолевая граница проходит через ложе желчного пузыря, ворота печени и оканчивается у места впадения правой печеночной вены в нижнюю полую вену. На основании общих принципов ветвления внутрипеченочных желчных протоков, печеночных артерий и портальных вен в печени выделяют 8 сегментов (рис. 12.1). Вся поверхность печени покрыта тонкой фиброзной оболочкой (глиссоновой капсулой), которая утолщается в области ворот печени и носит название "воротной пластинки".
Кровоснабжение печени осуществляется собственной печеночной артерией, располагающейся в составе печеночно-двенадцатиперстной связки. В области ворот печени она делится на правую и левую печеночные артерии, идущие к соответствующим долям органа. По печеночной артерии в печень поступает около 25% крови, в то время как по воротной вене — 75%.
Внутрипеченочные желчные протоки начинаются с желчных канальцев, расположенных между гепатоцитами; постепенно увеличиваясь в диаметре и сливаясь между собой, они образуют междольковые, сегментарные и долевые протоки. Правый и левый печеночные протоки, сливаясь вместе в области ворот печени, образуют общий печеночный проток, который после впадения в него пузырного протока носит название общего желчного протока. Последний впадает в двенадцатиперстную кишку в области ее вертикальной ветви.
Венозный отток из печени осуществляется по печеночным венам. Они начинаются с центральных дольковых вен, при слиянии которых формируются сублобулярные и сегментарные вены. Последние, сливаясь, образуют 2—3 крупных ствола, впадающих в нижнюю полую вену тотчас ниже диафрагмы.
Лимфоотток происходит по лимфатическим сосудам, расположенным по ходу внутрипече-ночных желчных путей и печеночных вен. Из них лимфа поступает в лимфатические узлы печеночно-двенадцатиперстной связки, парааортальные узлы и оттуда — в грудной проток. От верхних отделов печени лимфатические сосуды, прободая диафрагму, впадают также в грудной проток.
Иннервация печени осуществляется симпатическими нервами из правого чревного нерва и парасимпатическими из печеночной ветви левого блуждающего нерва.
Функции печени. Печень играет важную роль в обмене углеводов (накопление и метаболизм), жиров (утилизация экзогенных жиров, синтез фосфолипидов, холестерина, жирных кислот и т. п.), белков (альбуминов, белковых факторов свертывающей системы крови — фибриногена, протромбина и др.), пигментов (регуляция обмена билирубина), жирорастворимых витаминов (A, D, Е, К), витаминов группы В, многих гормонов и биологически активных веществ, а также в желчеобразовании. В капиллярах печени, т. е. в синусоидах, наряду с эндотелиальными клетками значительное место занимают купферовские клетки. Они выполняют функцию резидентных макрофагов. Следует подчеркнуть, что купферовские клетки составляют более 70% всех макрофагов организма. Им принадлежит главная роль в удалении микроорганизмов, эндотоксина, продуктов распада белков, ксеногенных веществ. Клетки печени выполняют ключевую роль в продукции провоспалительных и антивоспалительных интерлейкинов, других цитокинов и важных медиаторов воспаления, от которых зависит течение воспалительного процесса, сохранение регулирующей роли иммунной системы и благоприятный исход воспаления, травмы и других повреждающих факторов. Ретику-лоэндотелиоциты печени (клетки Купфера), выполняя защитную функцию, фиксируют иммунные комплексы, осуществляют фагоцитоз бактерий, разрушают старые эритроциты и т. п. Кроме того, они вырабатывают белки ранней фазы воспаления (С-реактивный белок), гамма-глобулин и другие вещества, участвующие в иммунной защите организма.
При многих болезнях печени и желчевыводящих путей одной из первых страдает ее пигментная функция, что клинически проявляется желтухой. Поэтому практическому врачу очень важно знать физиологический цикл обмена билирубина в организме.
В нормальных условиях "старые" эритроциты подвергаются разрушению в селезенке и в незначительном количестве в некоторых других органах ретикулоэндотелиальной системы (костный мозг, печень, лимфатические узлы). Из гемоглобина эритроцитов при их распаде образуется белок глобин, гемосидерин и гематоидин. Глобин распадается на аминокислоты, которые в дальнейшем участвуют в общем белковом обмене. Гемосидерин окисляется до ферритина, который далее участвует в обмене железа, вновь утилизируясь организмом. Гематоидин через стадию биливердина превращается в непрямой (свободный) билирубин (нерастворимый в воде), который в свою очередь вступает в непрочную связь с белками крови. С током крови по системе воротной вены непрямой билирубин поступает в печень, где под влиянием печеночных ферментов связывается с глюкуроновой кислотой, образуя водорастворимый прямой билирубин (билирубин-глюкуронид), который в последующем выделяется желчью в кишечник. Здесь из прямого (связанного) билирубина образуется стеркобилин, придающий калу коричневую окраску, а также уробилиноген и уробилин, частично выделяющиеся с калом, частично всасывающиеся через кишечную стенку в кровь через систему воротной вены. Большая часть уробилиногена и уробилина попадает в печень, где вновь превращается в билирубин и лишь в небольшом количестве выделяется с мочой. Непрямой билирубин не фильтруется почками и не выделяется с мочой, в то время как прямой водорастворимый билирубин обладает этой способностью.
Ткань нормальной печени хорошо регенерирует. В экспериментальных и клинических наблюдениях было показано, что печень способна восстановить свою исходную массу после обширных (60—75%) резекций этого органа. Механизм высокой пролиферативной способности гепатоцитов полностью не исследован, хотя существует предположение о важной роли в нем некоторых гормонов (инсулин, глюкагон, эпидермальный фактор роста).
12.1. Специальные методы исследования
Среди лабораторных методов исследования при различных хирургических заболеваниях печени важная роль отводится биохимическому анализу крови, определению уровня трансаминаз, щелочной фосфатазы, факторов свертывающей системы крови, которые отражают функциональное состояние печени. Вместе с тем следует подчеркнуть, что грубые изменения указанных параметров наблюдаются лишь при очень выраженных морфологических изменениях органа, так как компенсаторные возможности печени весьма велики.
Ультразвуковое исследование позволяет выявить объемные образования в печени (солидные или кистозные), определить их форму и размеры, диаметр внутрипеченочных желчных путей, расширение которых является кардинальным симптомом механической желтухи.
Компьютерная и магнитно-резонансная томография являются наиболее информативным методом диагностики очаговых заболеваний печени. Их разрешающая способность, чувствительность и специфичность значительно выше, чем ультразвукового исследования.
Чрескожная пункция очаговых поражений печени под контролем ультразвукового исследования или компьютерной томографии с последующим цитологическим и бактериологическим исследованием пунктата позволяет получить морфологическую верификацию диагноза.
Ангиография (целиакография, спленопортография, чреспеченочная пор-тография, каваграфия) используется при злокачественных новообразованиях печени для определения распространенности опухоли и ее взаимоотношений с сосудисто-секреторными элементами органа, что принципиально важно при выполнении радикальной операции. Эти методы исследования являются обязательными при обследовании больных с портальной гипер-тензией (определение уровня блока).
Лапароскопия позволяет получать дополнительную информацию об очаговых поражениях печени в случаях расположения их на поверхности органа, ориентировочно оценить форму цирроза печени при портальной гипер-тензии, определить признаки неоперабельности при злокачественных новообразованиях. Кроме того, под контролем данного метода можно выполнить прицельную биопсию.
12.2. Пороки развития
Пороки развития печени встречаются редко.
Аномалии положения органа наблюдаются при обратном расположении внутренних органов, дефектах развития связочного аппарата (гепатоптоз).
Аномалии формы печени проявляются в виде изменения размеров различных ее отделов, глубины борозд и добавочных долей. Все эти аномалии не имеют характерной клинической симптоматики. Ряд доброкачественных новообразований (гепатоаденомы, кавернозные гемангиомы, непаразитарные кисты) являются врожденными пороками.
12.3. Травмы печени
Открытые повреждения (колотые, резаные, огнестрельные) часто сочетаются с повреждениями других органов грудной и брюшной полостей. Клиническая картина и диагностика. В клинической картине на первое место выступают симптомы шока (особенно при сочетанных повреждениях), внутреннего кровотечения, а также перитонеальные симптомы, свидетельствующие о катастрофе в брюшной полости. Направление хода раневого канала в сочетании с клиническими симптомами в большинстве случаев позволяет до операции поставить диагноз повреждения печени.
Лечение. При колотых и резаных ранах производят ушивание раны с помощью одного из специальных швов (П-образные швы, шов Кузнецова— Пенского, швы на синтетических прокладках и др.). При невозможности ушить глубокую рваную рану ее тампонируют прядью сальника на ножке с подшиванием его к глиссоновой капсуле вокруг дефекта. При обширных ранах, сопровождающихся повреждением крупных сосудов, желчных протоков или размозжением большой массы печеночной ткани, резецируют долю или сегмент печени. Чаще используют атипичные резекции, при которых стремятся удалить все нежизнеспособные ткани, по возможности учитывая сегментарное строение печени, чтобы избежать повреждения важнейших сосудисто-секреторных элементов органа.
Закрытые повреждения — разрывы, размозжения ткани печени и ее отрывы (полные и неполные) — возникают при прямом ударе в область печени или при сильном ударе в другую область живота, при падении с высоты. При этом часто наблюдают повреждение и других органов брюшной и грудной полостей, забрюшинного пространства.
Клиническая картина и диагностика. В клинической картине, так же как и при открытых повреждениях печени, преобладают симптомы шока, кровотечения, перитонита. Наряду с тахикардией у больных наблюдается снижение гемоглобина и гематокрита, нарастает лейкоцитоз. В сомнительных случаях для обнаружения крови в брюшной полости прибегают к лапаро-центезу, ультразвуковому исследованию, компьютерной томографии и даже к диагностической лапаротомии.
Лечение. Применяют такие же операции, как и при открытых повреждениях.
12.4. Абсцессы печени
Абсцесс печени — ограниченное скопление гноя вследствие внедрения в печеночную паренхиму микроорганизмов или паразитов. Выделяют бактериальные (микробные) и паразитарные абсцессы, а также абсцессы, сформировавшиеся в результате нагноения эхинококковой кисты.