ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 43242
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
Недиагностированное повреждение пищевода при колотых ранах шеи приводит к развитию медиастинита.
3.3. Абсцессы и флегмоны
Абсцессы и флегмоны шеи чаще являются следствием гнойных лимфаденитов, развивающихся в результате распространения инфекции при тонзиллитах, воспалении надкостницы челюстей, слизистых оболочек полости рта, среднего уха, полости носа и околоносовых полостей. Подфасциальные глубокие абсцессы и флегмоны шеи опасны, так как могут вызвать такие осложнения, как тяжелая интоксикация, сепсис. Возможен переход нагноения на стенки кровеносных сосудов с последующим их разрушением и массивным кровотечением, развитием тромбоза вен, венозных синусов и абсцессов мозга. Распространение флегмоны шеи в переднее и заднее средостения нередко приводит к отеку надгортанника, удушью, смертельному исходу. Предупредить распространение флегмон шеи можно только путем своевременного вскрытия и создания условий для оттока гноя, антибактериальной терапии.
Фурункул — острое гнойно-некротическое воспаление волосяного фолликула. После самопроизвольного вскрытия гнойника, демаркации и отторжения некротической ткани и гноя наступает заживление.
Возбудителем заболевания является стафилококк. Воспаление развивается у ослабленных людей, особенно у больных сахарным диабетом, в областях тела, имеющих волосяной покров, в местах трения одежды.
Клиническая картина. Возникают припухлость, выраженная гиперемия, резкая болезненность, повышение температуры тела, озноб. После прорыва гнойника отторгается некротическая ткань (стержень), выделяется гной. Наступает облегчение и выздоровление.
Лечение. В начальном периоде необходимо обеспечить покой, обработку кожи вокруг очага воспаления 2% раствором салицилового спирта и выжидать созревания фурункула и демаркации. Затем проводят вскрытие или иссечение гнойника. Антибиотикотерапия показана при фурункулезе.
Карбункул — острое гнойно-некротическое воспаление нескольких расположенных рядом волосяных фолликулов и сальных желез, распространяющееся на окружающую подкожную жировую клетчатку (вплоть до фасции) и кожу. Чаще образуется на задней поверхности шеи, спине и других областях, преимущественно в местах трения одежды у ослабленных людей, у больных сахарным диабетом. Возбудитель — стафилококк.
Клиническая картина. Для карбункула характерны резкая боль, плоский воспалительный инфильтрат с покраснением, отеком кожи, несколькими очагами абсцедирования на поверхности инфильтрата, озноб, повышение температуры тела до 39—40°С, тахикардия, лейкоцитоз со сдвигом формулы влево. Возможно развитие флегмоны, сепсиса.
Лечение. В период образования инфильтрата проводят антибиотикотера-пию с последующим иссечением всей некротизированной ткани, вскрытием гнойных очагов, дренированием. Образовавшийся дефект небольших размеров заживает самостоятельно, при обширных дефектах показана кожная пластика. Одновременно проводят лечение сопутствующих заболеваний, инфузионную терапию (по показаниям), коррекцию уровня глюкозы в крови у больных сахарным диабетом.
Ангина Людвига — гнилостно-некротическая флегмона, распространяющаяся по клетчаточным пространствам дна полости рта, окологлоточному и крылочелюстному пространствам, по клетчатке шеи. Заболевание обычно возникает как осложнение гнойного остеомиелита нижней челюсти, при одонтогенных воспалительных процессах. Микробная флора, как правило, смешанная, гнилостная, анаэробно-аэробная. Обилие лимфатических узлов и сосудов на шее при гнойничковых заболеваниях лица и шеи, повреждениях и ранениях этой области может сопровождаться образованием флегмон, преимущественно на передней части шеи. Иногда они распространяются по фасциально-клеточным пространствам шеи, в том числе по ходу сосудов. В этих случаях пациенты испытывают болезненность при движениях шеи на стороне поражения.
Клиническая картина. Острый воспалительный процесс при ангине Людвига быстро прогрессирует, распространяется на язык, гортань, клетчаточные пространства шеи. Последние некротизируются и приобретают почти черный цвет. Наблюдаются тризм, слюнотечение, затруднение глотания, зловонный запах изо рта. Иногда вследствие отека гортани возникает удушье. Нередко ангина Людвига осложняется развитием медиастинита. Диагностика при поверхностных флегмонах шеи не представляет больших трудностей. При глубоких флегмонах наряду с обычным физикальным исследованием целесообразно воспользоваться УЗИ или компьютерной томографией в целях более точной локализации, распространенности процесса и выбора оптимального места для вскрытия гнойника.
Лечение. Производят глубокие разрезы со стороны полости рта и широкие наружные разрезы в подчелюстной области и на шее. Назначают антибиотики широкого спектра действия.
3.4. Лимфаденит (специфический и неспецифический)
На шее располагается почти одна треть лимфатических узлов всего организма. Они являются иммунологическим барьером и механическим фильтром между глоткой и лимфатическими сосудами. Число узлов, их величина и структура варьируют в широких пределах. В норме мягкие, небольшие, подвижные, безболезненные лимфатические узлы часто удается пальпировать у детей и подростков. С возрастом число пальпируемых узлов уменьшается. При обследовании необходимо определять величину узлов, их подвижность, консистенцию и болезненность. С учетом анамнеза и данных фи-зикальных и инструментальных исследований врач может выяснить причину, вызвавшую изменения в лимфатических узлах.
Увеличение лимфатических узлов шеи может быть обусловлено как воспалительными процессами (специфическими и неспецифическими) в этой области, так и опухолями лимфатической системы. Поэтому важно знать лимфатический статус пациента, определить состояние селезенки, печени, ЛОР-органов, легких, при показаниях необходимо произвести стернальную пункцию, исследование крови.
Неспецифический лимфаденит развивается при неспецифических воспалительных процессах на шее и лице. Элиминируя проникшую инфекцию, пораженные лимфатические узлы увеличиваются в объеме, болезненны, плотноэластической консистенции, легко смещаемы, не спаяны друг с другом.
Специфический лимфаденит бывает обусловлен специфическими заболеваниями (туберкулез, саркоидоз, СПИД, токсоплазмоз, инфекционный мо-нонуклеоз, туляремия, бруцеллез, актиномикоз) или опухолями. Увеличение лимфатических узлов, вызванное опухолями лимфатической системы, наблюдается как при доброкачественных (доброкачественная локализованная лимфома, лимфангиома), так и при злокачественных опухолях (лимфогранулематоз, или болезнь Ходжкина, на долю которой приходится 53% всех злокачественных опухолей лимфатической системы, и неходжкинская лимфома — 47%).. К последней группе относят ретикулосаркому, лимфо-саркому (гигантофолликулярная лимфома — болезнь Брилла—Симмерса, болезнь Вальденстрема — макроглобулинемия), хронические и острые лим-фаденозы, а также метастазы опухолей. Но более часто в лимфатические узлы шеи метастазируют опухоли гортани и глотки (80%), значительно реже — опухоли желудка, легких (вирховский метастаз) и мочеполовой системы.
Лечение. При увеличении лимфатических узлов производят пункцион-ную и эксцизионную биопсию, устраняют осложнения (вскрывают гнойники, иссекают свищи). Основу лечения лимфаденитов составляет соответствующая данному заболеванию специфическая терапия. При злокачественных системных заболеваниях хирургическое вмешательство сводится к экстирпации лимфатических узлов как в целях диагностики, так и для лечения (в ранней стадии) с последующей лучевой и химиотерапией. При метастазах в лимфатические узлы их необходимо удалять целиком вместе с капсулой. Удаленные лимфатические узлы подлежат обязательному бактериологическому и гистологическому исследованию. В зависимости от локализации пораженных лимфатических узлов и распространенности процесса операцию проводят под местным или общим обезболиванием. При обширном иссечении мягких тканей в последующем производят пластическое закрытие дефекта с использованием миокутанного или ротационного лоскута, трансплантации тканей.
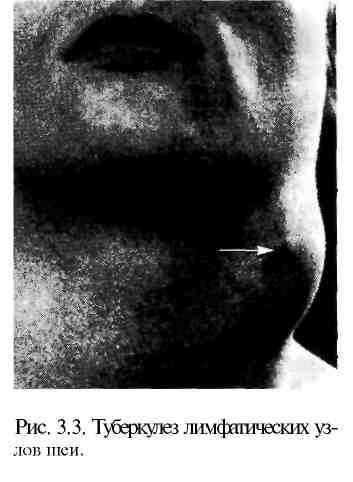
Клиническая картина и диагностика. На ранних стадиях заболевания лимфатические узлы плотные, подвижные, безболезненные, не спаяны между собой и с окружающими тканями, определяются в виде четок. Чаще поражаются подчелюстные лимфатические узлы и узлы, располагающиеся по ходу яремных вен. Нередко поражение бывает двусторонним. При прогрессировании заболевания присоединяется периаденит: лимфатические узлы становятся болезненными, подвижность их ограничена, контуры нечеткие. При некрозе и расплавлении узлов возникают абсцессы и свищи, выделяющие творожисто-гнойное содержимое (рис. 3.3).
Диагностика основывается на выявлении очагов туберкулеза в легких, на данных цитологического исследования пунктата из лимфатического узла или отделяемого из свища.
Лечение. Проводят специфическую противотуберкулезную терапию.
3.5. Опухоли шеи
Различают: органные опухоли, внеорганные опухоли, опухолевые поражения лимфатических узлов шеи — первичные и вторичные (метастатические).
Органные опухоли сохраняют элементы структуры нормального органа (например, опухоли щитовидной железы, каротидного гломуса). Злокачественные опухоли исходят главным образом из органов шеи.
Каротидная хемодектома. При исследовании шеи в области сонного треугольника определяется опухоль (она исходит из каротидного гломуса) плотноэластической консистенции, смещаемая ограниченно лишь в горизонтальном направлении. При аускультации над образованием слышен систолический шум. При каротидной ангиографии выявляется расхождение внутренней и наружной сонной артерии с дугообразным отклонением кзади и кнаружи внутренней сонной артерии. Просвет последней сужен. Характерно обилие мелких сосудистых ветвей в месте расположения образования. При злокачественных хемодектомах отмечается значительное снижение васкуляризации.
Лечение. Хирургическое удаление опухоли. В случае вынужденной резекции внутренней или общей сонной артерии производят протезирование сосуда. При резекции только наружной сонной артерии протезирование не требуется.
Внеорганные опухоли шеи являются производными мезенхимы, мышечной и нервной ткани. Они могут быть доброкачественными (фиброма, липома, невринома) или злокачественными (метастазы в лимфатические узлы).
Клиническая картина. Симптоматика заболевания определяется видом опухоли, ее локализацией, стадией. Большинство опухолей мягких тканей доброкачественные, медленно растущие, причиняют лишь косметические неудобства. Злокачественные опухоли исходят главным образом из органов шеи.
Лечение. Доброкачественные опухоли удаляют, при злокачественных проводят комбинированное лечение.
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
Щитовидная железа (glandula thyreoidea) расположена в передней области шеи и состоит из двух долей и перешейка. Боковые доли расположены на уровне щитовидного и перстневидного хрящей, а нижний полюс достигает 5—6-го хряща трахеи. В 30—50% наблюдений имеется добавочная пирамидальная доля, располагающаяся над перешейком. Щитовидная железа является самой крупной железой эндокринной системы, ее масса достигает 15—25 г. Добавочные (аберрантные) доли щитовидной железы могут располагаться на уровне от корня языка до дуги аорты. Правая доля железы в норме несколько крупнее левой и обильнее васкуляризирована, а при патологических состояниях увеличивается в большей степени. Железа заключена в соединительнотканную оболочку (капсулу), состоящую из внутреннего и наружного листков, между которыми имеется щелевидное пространство, выполненное рыхлой жировой клетчаткой, в котором находятся внеорганные артериальные, венозные и лимфатические сосуды щитовидной железы, паращитовидные железы и возвратный гортанный нерв. От внутреннего листка капсулы железы отходят соединительнотканные прослойки, которые делят железу на дольки Дольки состоят из 20—40 фолликулов, их стенки выстланы железистым фолликулярным эпителием кубической формы. Фолликулы заполнены однородной вязкой массой (коллоидом) — продуктом, вырабатываемым эпителиальными клетками, и окутаны снаружи сетью капилляров. Коллоид состоит в основном из тиреоглобулина — йодсодержащего гликопротеида. В состав коллоида входят также РНК, ДНК, цитохромоксидаза и другие ферменты.
Различают три типа клеток щитовидной железы:
тип А — активные фолликулярные клетки, выстилающие фолликул и участвующие в мета болизме йода и синтезе тиреоидных гормонов;
тип В — малодифференцированные (камбиальные) клетки, служащие предшественниками при образовании-А клеток;
тип С — парафолликулярные клетки, располагающиеся между фолликулярными клетками не достигая просвета фолликула, участвуют в синтезе кальцийснижающего гормона калыдито нина.
Именно эти клетки являются источником различных органоспецифических доброкачест венных и злокачественных опухолей щитовидной железы.
Кровоснабжение щитовидной железы осуществляется четырьмя основными артериями: пра вой и левой верхними щитовидными (a. thyreoidea superior), отходящими от наружных сонны артерий, и правой и левой нижними щитовидными артериями (a. thyreoidea inferior), которые бе рут начало от щитошейных стволов (truncus thyreocervicalis) подключичных артерий. Иногда ( 10—12% наблюдений) имеется пятая, непарная артерия — низшая щитовидная артерия (a.thyre oidea ima), отходящая от дуги аорты, плечеголовного ствола или внутренней грудной артерии.
Щ итовидные
артерии проходят рядом с возвратным
гортанным нервом и наружной ветвы
верхнего гортанного нерва. Повреждение
этих нервов ведет к парезу или параличу
голосовы связок. Возвратный гортанный
нерв проходит впереди нижней щитовидной
артерии в 30% на блюдений, а в 50% он идет
в составе связки Berry,
при этом чрезмерная тракция доли желез
во время операции увеличивает риск
повреждения нерва. В 80—85%
наблюдений
наружна ветвь верхнего гортанного нерва
тесно прилежит к сосудистой ножке
верхнего полюса доли железы,
что требует большой осторожности при
лигировании сосудов. Соответственно
артерия расположены парные вены, ветви
которых образуют мощные сплетения и не
имеют клапанов. Щитовидная железа
интенсивно перфузируется кровью.
Скорость кровотока (4—6 мл/мин/г)
превышает таковую в почках и уступает
лишь надпочечникам. При диффузном
токсическом зобе объемная скорость
кровотока может достигать 1 л/мин.
итовидные
артерии проходят рядом с возвратным
гортанным нервом и наружной ветвы
верхнего гортанного нерва. Повреждение
этих нервов ведет к парезу или параличу
голосовы связок. Возвратный гортанный
нерв проходит впереди нижней щитовидной
артерии в 30% на блюдений, а в 50% он идет
в составе связки Berry,
при этом чрезмерная тракция доли желез
во время операции увеличивает риск
повреждения нерва. В 80—85%
наблюдений
наружна ветвь верхнего гортанного нерва
тесно прилежит к сосудистой ножке
верхнего полюса доли железы,
что требует большой осторожности при
лигировании сосудов. Соответственно
артерия расположены парные вены, ветви
которых образуют мощные сплетения и не
имеют клапанов. Щитовидная железа
интенсивно перфузируется кровью.
Скорость кровотока (4—6 мл/мин/г)
превышает таковую в почках и уступает
лишь надпочечникам. При диффузном
токсическом зобе объемная скорость
кровотока может достигать 1 л/мин.
Лимфоотток осуществляется в щитовидные, предгортанные, пред- и паратрахе-альные лимфатические узлы.
Иннервация щитовидной железы осуществляется за счет симпатической и парасимпатической части вегетативной нервной системы.
Секреторная функция. Щитовидная железа секретирует йодированные гормоны — тироксин, или тетрайодтиронин (Т4), и трийодтиронин (Т3), а также нейодированные гормоны — кальцитонин и соматоста-тин. Основными компонентами, необходимыми для образования гормнов, служат йод и аминокислота тирозин. Йод поступает в организм с пищей, водой, в виде органических и неорганических соединений. Избыточное количество йода выделяется из организма с мочой (98%), желчью (2%). В крови органические и неорганические соединения йода образуют йодиды калия и натрия, которые проникают в эпителий фолликулов железы. Под действием пероксидазы ионы йода в клетках фолликулов превращаются в атомарный йод и присоединяются к тирео-глобулину или тирозину. Йодированные ти-розины (монойодтирозин и дийодтирозин) не обладают гормональной активностью, но являются субстратом для образования ти-реоидных гормонов Т3 и Т4 (результат соединения двух йодированных тирозинов).