Добавлен: 14.02.2019
Просмотров: 109543
Скачиваний: 5703
443
Глава
9. Доброкачественные опухоли и предраковые заболевания...
Ее внутренняя поверхность выстлана реснитчатым эпителием, напоминаю-
щим эпителий маточных труб, способный к пролиферации. Этот эпителий
может продуцировать серозную жидкость в полость опухоли. Жидкость сдав-
ливает клетки, они становятся вытянутыми, теряют способность к пролифе-
рации. По внешнему виду серозная цистаденома напоминает кисту.
Серозные цистаденомы чаще односторонние, овальной формы, туго-
эластической консистенции, не достигают больших размеров, подвиж-
ные, с гладкой поверхностью, безболезненные, обычно расположены сбоку
от матки или в заднем своде. Клетки мерцательного эпителия почти всег-
да можно обнаружить при доброкачественных серозных опухолях, часто
при пограничных и редко при злокачественных. Из-за наличия ресничек
их раньше называли «цилиоэпителиальными кистами». Прежний термин
«кистома» применять не следует. Он заменен синонимом «цистаденома».
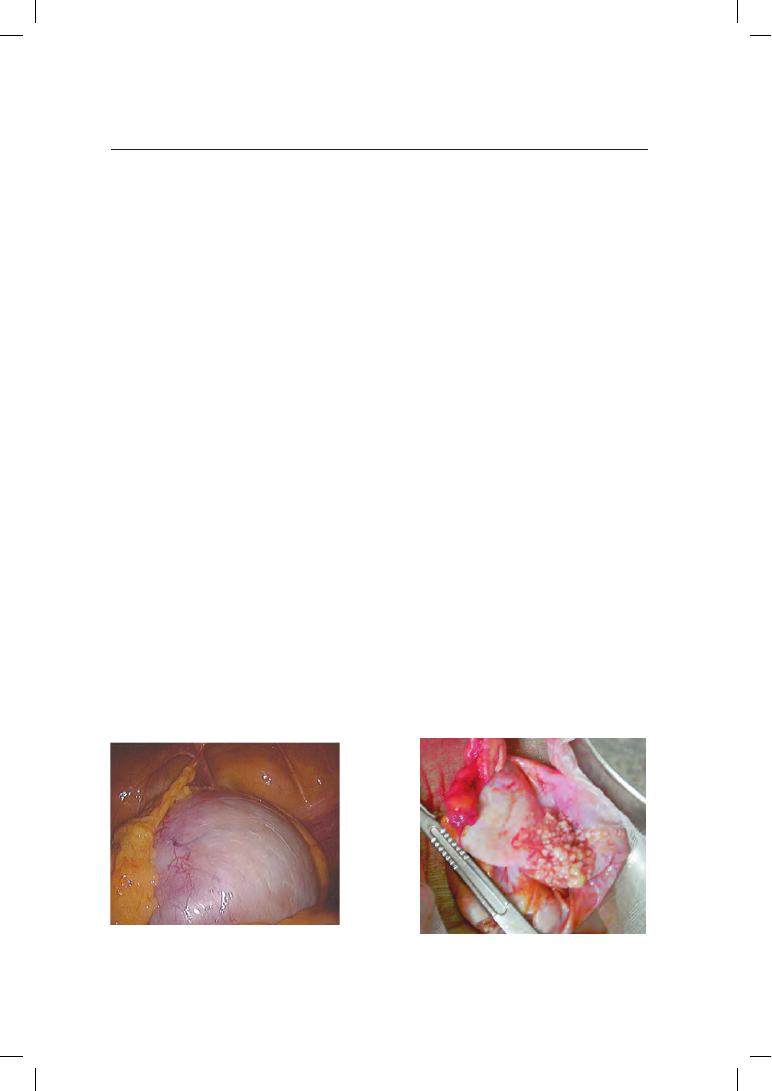
Макроскопическое строение
серозных опухолей различно. Цистаденома может
быть «на ножке» или без нее, интимно прилегая к яичнику. Они бывают одно-
камерными и многокамерными. Полости, чаще всего содержащие прозрачную
жидкость, иногда достигают больших размеров. При обследовании внутренних
стенок камер прогностически важно не пропустить сосочковые зоны — при-
знак усиленной пролиферативной активности клеток. Эти зоны могут быть
представлены участками почти незаметной шероховатости. Толщина стенок
кист варьирует (рис. 9.1).
Активно пролиферирующая серозная кистома называется папиллярной
цистаденомой
(от лат. papilla — сосок), ее устаревшие названия — «погранич-
ная опухоль», «опухоль низкой степени злокачественности». Реснитчатый
эпителий, выстилающий внутреннюю поверхность стенки папиллярной
цистаденомы, склонен к пролиферации и образованию мягких крошащихся
сосочков. Эти разрастания напоминают цветную капусту. Иногда множе-
ственные сосочки заполняют всю полость, прорастают через капсулу на ее
поверхность. В полости находится серозное содержимое.
Папиллярная цистаденома обычно располагается сбоку от матки (неред-
ко межсвязочно), чаще двусторонняя, овальной формы, эластической кон-
Рис. 9.1.
Простая серозная цистаде-
нома. Лапароскопия
Рис. 9.2.
Серозная папиллярная
цист аденома (вид после вскрытия
капсулы)
Chapter 9. Benign Tumors and Precancerous Conditions
444
систенции с гладкой поверхностью, обычно небольших размеров, подвижная,
безболезненная, может сопровождаться асцитом. Так как клетки этой опухоли
обладают большой пролиферативной активностью, она относительно часто
перерождается в рак. Опухоль легко распространяется по брюшине (рис. 9.2).
Клиническая картина (clinical presentation)
Появление серозных цистаденом возможно в любом возрасте, в основном
они возникают в периоде перименопаузы (см. гл. 18). Из клинических сим-
птомов довольно часто отмечаются боли тянущего характера внизу живота
и пояснице. Приступы острых болей, сопровождающие перекручивание ножки
кисты, свидетельствуют об острой ишемии и требуют немедленного хирурги-
ческого вмешательства. Содержимое подобных кист может быть кровянистым.
Гормональной активностью эти опухоли обычно не обладают. Нарушения
менструального цикла при серозных цистаденомах бывают относительно редко.
Могут встречаться нарушения функций кишечника и мочеиспускания.
Лечение (treatment)
Лечение оперативное. Объем хирургического вмешательства зависит
от возраста больной и характера поражения. При серозной цистаденоме
удаляют придатки матки на стороне пораженного яичника. Папиллярная
цистаденома вследствие выраженности пролиферативных процессов требу-
ет более радикальной операции.
9.2.1.2. Муцинозные опухоли
Mucinous Tumors
Синонимы (convertible terms)
Псевдомуцинозная киста, псевдомуцинозная кистома — устаревшие
термины; муцинозная цистаденома.
Общие сведения (general information)
Среди эпителиальных новообразований яичников муцинозные опу-
холи занимают второе-третье место (по данным разных авторов), уступая
эндометриоидным новообразовани-
ям. В среднем частота муцинозных
опухолей составляет 15–20 %.
Микроскопически
в эпителиаль-
ном компоненте этих опухолей выяв-
ляется значительное число напол-
ненных муцином клеток. Эпителий
может напоминать эндоцервикальный
или кишечный. В настоящее время
термины «псевдомуцинозная киста»
и «псевдомуцинозная кистома» не упо-
требляются. Они заменены синонимом
«муцинозная цистаденома».
Рис. 9.3.
Муцинозная цистаденома
445
Глава
9. Доброкачественные опухоли и предраковые заболевания...
Макроскопическое
строение муцинозной цистаденомы: многокамерное
образование круглой или овальной формы, нередко бугристое, со стенка-
ми различной толщины (рис. 9.3). В просвете камер имеется характерное
содержимое, напоминающее цервикальную слизь.
Размеры муцинозных кистозных опухолей различны, описаны опухоли
массой до 36 кг. Они, так же как и серозные новообразования, могут быть
на ножках и перекручиваться. Двусторонние муцинозные цистаденомы
выявляют в 1 / 3 наблюдений.
Клиническая картина (clinical presentation)
Выявляют у женщин всех возрастов, однако средний возраст больных
муцинознымн опухолями несколько выше, чем больных серозными ново-
образованиями (муцинозных — 50 лет, серозных — 45 лет).
Неосложненные муцинозные цистаденомы обычно имеют скудную симптома-
тику. Они гормонально-неактивны, нарушений менструального цикла не вызы-
вают. Характерным симптомом могут быть тянущие боли внизу живота.
Муциноматоз брюшины
является специфическим осложнением муциноз-
ных опухолей яичников, которое не совсем точно именуют «псевдомиксомой»
брюшины. Это тяжелое, трудно распознаваемое заболевание, всегда являю-
щееся результатом попадания слизи из первичной опухоли на брюшину.
Различают две формы муциноматоза брюшины — ограниченную и диф-
фузную. Выделяют два типа диссеминации по брюшине. При одном варианте
в брюшную полость изливается лишь содержимое кистом. Дальнейшее увеличе-
ние количества этой жидкости определяется поступлением новых порций муци-
номатозных масс из лопнувшей цистаденомы. В других, более тяжелых случаях,
наряду с излитием содержимого цистаденомы, брюшная полость обсеменяется
покровными клетками кистозной опухоли, продолжающими продуцировать
слизь повсюду, где они прижились. Развиваются истинные дочерние кисты
брюшины и большого сальника, которые, в отличие от ложных, организован-
ных кист, способны сами непрерывно продуцировать коллоид. Таким образом,
в брюшной полости может накапливаться более 30 кг слизистых масс.
Наряду с тщательным клинико-рентгенологическим исследованием под-
спорьем для диагностики служат сканирование печени, пункция брюшной
полости и лапаротомия. Клинически дифференцировать муциноматоз брю-
шины необходимо прежде всего от опухолей органов пищеварения, яич-
ников, забрюшинного пространства, памятуя, конечно, о циррозе печени
и хроническом аппендиците.
Лечение (treatment)
Лечение оперативное, состоит в удалении придатков со стороны пора-
женного яичника, желательно со срочным гистологическим исследованием.
У женщин до 40 лет удаляют придатки матки с одной стороны, у пациен-
ток старше 40 лет необходимо удалить придатки и осмотреть внутреннюю
поверхность опухоли. Выполняют также ревизию органов брюшной полости
(аппендикса, желудка, кишечника, печени), осмотр и пальпацию сальника,
парааортальных лимфатических узлов.
Chapter 9. Benign Tumors and Precancerous Conditions
446
9.2.1.3. Опухоли Бреннера
Brenner Tumors
Встречаются довольно редко, составляя около 0,5 % всех первичных опу-
холей яичников. Преобладают доброкачественные варианты, но встречают-
ся и злокачественные формы.
Микроскопическая картина
очень разнообразна. В общем, это фибро-
эпителиальные опухоли, состоящие из стромы яичника и включений эпи-
телиальных клеток эндоцервикального или уротелиального типа («пестрая
опухоль»). Соотношение клеток различного происхождения в структуре
опухоли может быть разнообразным. Наиболее распространенный вариант
опухоли Бреннера — крупноклеточный солидный, сопровождающийся
фиброзной стромой, гормонально-неактивный. Все остальные варианты
опухоли Бреннера гормонально-активны.
Макроскопически
опухоль Бреннера тоже весьма разнообразна. Она
имеет размеры от 2 до 20 см и форму плотных бугристых узлов округлой
или овальной формы, напоминающих фиброму. На разрезе опухоль мелко-
или крупнопористого вида с полостями диаметром 0,2–1,0 см, в которых
находится слизеподобное содержимое.
Средний возраст больных с опухолью Бреннера составляет 62 года.
Клинические симптомы не характерны. Опухоль может выдать себя толь-
ко лишь в момент пальпации своей резкой плотностью. Иногда опухоль
Бреннера может быть двусторонней, сопровождаться асцитом и синдромом
Мейгса. Гормонально-активные варианты опухоли сопровождаются появ-
лением у пожилых женщин гиперплазии эндометрия, дисгормональных
пролифератов в матке и молочных железах. Прогноз при опухолях Бреннера
чаще всего благоприятный. Метастазирование опухоли, хоть и возможно,
встречается крайне редко.
9.2.1.4. Светлоклеточные (мезонефроидные) опухоли
Clear Cell (Mesonephroid) Tumors
Встречаются сравнительно редко и не превышают 3 % всех случаев эпи-
телиальных новообразований.
Микроскопическая картина.
Эти опухоли состоят из светлых клеток,
содержащих гликоген и сходных с элементами почечно-клеточного рака,
и клеток, имеющих форму «обойного гвоздя» с небольшим количеством
цитоплазмы и большими ядрами.
Макроскопически
поверхность опухоли гладкая, на разрезе она имеет
фиброзное строение, белый или серовато-желтый цвет, солидный либо
мелкокистозный вид. Размеры светлоклеточной опухоли разнообразны,
нередко очень крупные. В злокачественных вариантах видны зоны рас-
пада. Содержимое камер чаще светлое или прозрачное, иногда коричневое
(гистогенетически образование тесно связано с эндометриозом яичника).
Светлоклеточные опухоли в подавляющем большинстве случаев встреча-
ются у женщин старше 40 лет, гормонально-неактивны.
Диагноз устанавливают только при гистологическом исследовании.
447
Глава
9. Доброкачественные опухоли и предраковые заболевания...
9.2.2. Опухоли стромы полового тяжа
Sex Cord Stromal Tumors
К опухолям стромы полового тяжа относятся гранулезостромальные
клеточные опухоли (гранулезоклеточная опухоль и группа теком-фибром)
и андробластомы.
NB!
NB!
Опухоли
стромы полового тяжа гормонально-активны.
По клиническому течению выделяют феминизирующие (гранулезоклеточ-
ная опухоль и текома) и маскулинизирующие (андробластома) опухоли.
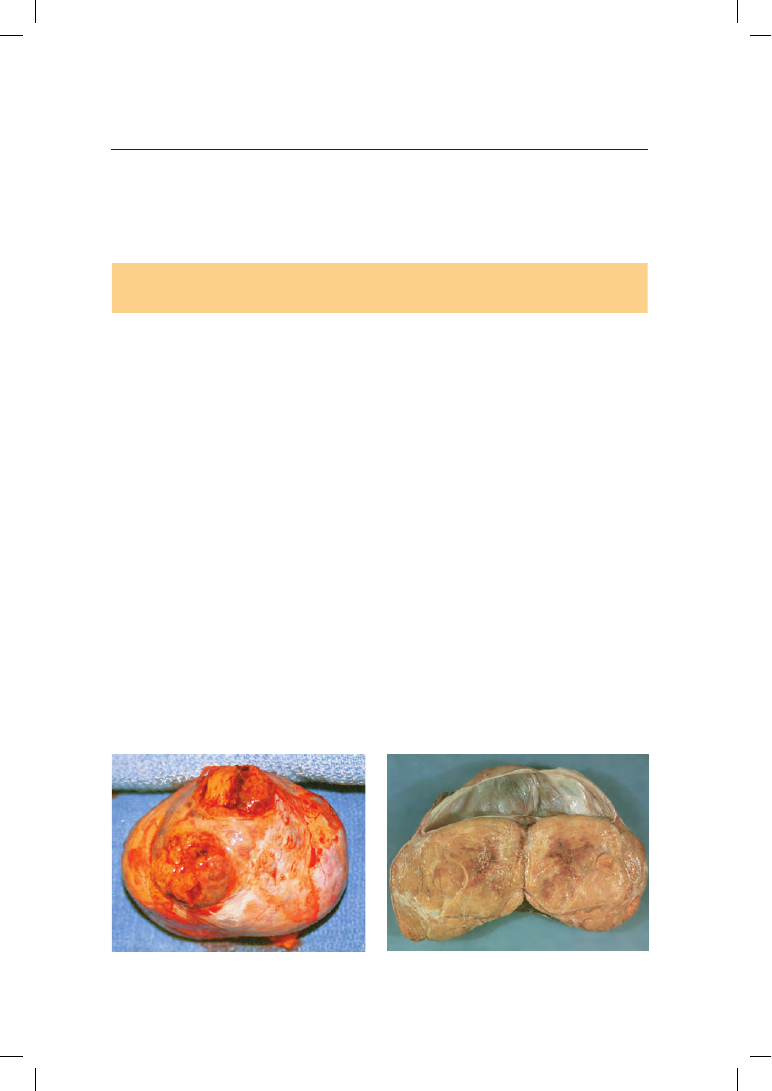
9.2.2.1. Гранулезоклеточные опухоли, текомы
Granulosa Cell Tumours, Theca Cell Tumors
Феминизирующие опухоли встречаются в любом возрасте: грануле-
зоклеточная (гранулема) — чаще у детей и в молодом возрасте, текома —
чаще в пре- или постменопаузе. Гранулема развивается из гранулезной
ткани, сходной по строению с зернистым эпителием зреющего фолликула
(рис. 9.4). Текома состоит из клеток, похожих на текаклетки зреющих и атре-
зирующих фолликулов (рис. 9.5).
Клиническая картина (clinical presentation)
Клинические проявления связаны с гормональной активностью этих
опухолей — они секретируют эстрогены.
При возникновении феминизирующих опухолей у девочек развивается
преждевременное половое развитие, появляются нерегулярные кровяни-
стые выделения из половых путей при незначительном развитии вторичных
половых признаков; возникают черты эстрогенного влияния — циано-
тичность вульвы, складчатость влагалища, увеличение матки, появление
симптома «зрачка». Однако при этом ускорения соматического развития
не происходит: костный возраст, масса тела и рост соответствуют кален-
дарному (см. раздел 15.2.1.3).
Рис. 9.4.
Гранулезоклеточная опухоль
яичника
Рис. 9.5.
Текома яичника на разрезе