Файл: Билет 1 Предмет и задачи патофизиологии, ее место в системе высшего ме.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 06.11.2023
Просмотров: 2096
Скачиваний: 16
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
, а также катехоламиновых образований. Результатом являются возникновение влечения к алкоголю, изменение реакций на его введение, а также развитие синдрома лишения (абстиненции).
Поражение внутренних органов и нервной системы при алкоголизме связано с токсическим влиянием ацетальдегида (производного этилового спирта), дефицитом витаминов (особенно группы В), изменением функциональных возможностей ферментных и окислительных систем, нарушением синтеза белка, снижением иммунобиологической реактивности организма.
7. У ребенка, который родился в позднем браке, небольшой рост, отставание в умственном развитии, толстый «географический» язык, узкие глазные щели, плоское лицо с широкими скулами. Как называется это состояние? Какова наиболее вероятная причина развития описанного синдрома? К какой группе заболеваний оно относится?
Наблюдается хромосомная патология, в частности аномалия соматической хромосомы. Это синдром Дауна (трисомия по 21 хромосоме)
Возраст матери влияет на шансы зачатия ребенка с синдромом Дауна. Если матери от 20 до 24, вероятность этого 1 к 1562, если матери от 35 до 39, то 1 к 214, а в возрасте старше 45, вероятность 1 к 19. Хоть вероятность и увеличивается с возрастом матери, 80% детей с данным синдромом рождаются у женщин в возрасте до 35 лет. Это объясняется более высокой плодородностью этой возрастной группы. По последним данным отцовский возраст, особенно если старше 42 лет, также увеличивает риск.
8. Внешними признаками воспаления являются: краснота, припухлость, жар, боль, нарушение функции. Дайте их латинское название и объясните, какие факторы и процессы при воспалительной реакции обусловливают их.
9. При микроскопии препарата брыжейки лягушки обнаружено, что в ряде капилляров имеет место остановка кровотока. В других сосудах кровь очень медленно продвигается только во время систолы, а во время диастолы она останавливается. В ряде сосудов наблюдается попеременное движение крови то в одну, то в другую сторону. Отмечается агрегация эритроцитов в сосудистом русле. Какая стадия сосудистой реакции имеет место в момент наблюдения и чем объясняются описанные явления?
Наблюдается стадия престаза и стаза нарушения кровообращения во время воспаления.
Факторами, приводящими к повреждению стенки сосуда в тканях в очаге воспаления, бывают токсины, кинины, гистамин. Последние деформируют эндотелий, базальную мембрану, увеличивают межэндотелиальное пространство. Аллергические реакции и гипоксия также сопровождаются ультраструктурными изменениями эндотелия. В результате повышения проницаемости сосудов наблюдается усиленное выпотевание альбуминов, в связи с чем относительно увеличивается в крови содержание глобулинов и фибриногена. Это влечет за собой повышение вязкости и концентрации крови; следствием является замедление тока крови и образование агрегатов эритроцитов. Процесс этот может доходить до стадии сладжа. Сладж – крайнее проявление агрегации эритроцитов, естественно, еще более ухудшает текучесть крови. Часто попутно наблюдается и агрегация тромбоцитов. Все это может создать условия для затруднения оттока крови из данной области, что при неизменном притоке еще более увеличивает выпотевание альбуминов. Одновременно увеличивается сопротивление внутри микрососудов, следствием является открытие артериоло-венозных анастомозов и шунтирование крови, однако и это не может компенсировать затрудненного кровотока. Оно все более замедляется. Одним из ранних проявлений воспаления, которое описал еще Р. Вирхов, является прилипание лейкоцитов и тромбоцитов к внутренней стенке микрососуда. Во время увеличенного кровотока в венулах можно наблюдать центральный или осевой ток, состоящий из красных и белых телец, и периферическую зону плазмы. Через некоторое время кровоток замедляется, хотя сосуды остаются расширенными и заполняются кровью (престаз). В это время лейкоциты появляются в краевой плазматической зоне (маргинация). Лейкоциты, эмигрировавшие в краевую зону, имеют тенденцию прикрепляться к клеткам эндотелия.
10. В результате травматического повреждения больной в возрасте 36 лет массой 72 кг потерял примерно 2,7 л крови. Обнаружена резкая бледность кожных покровов, сознание отсутствует, пульс 130 ударов в мин., АД – 75/40 мм рт. ст. Свидетели происшествия отметили, что потеря сознания возникла быстро, без признаков возбуждения. Как называется подобное состояние? Какова причина его возникновения? Каков механизм описанных проявлений?
11. Подопытной крысе введен парентерально 0,1% раствор адреналина в дозе 1 мг/100г. Через 30 минут вначале появилось учащенное дыхание, затем редкое и судорожное, пенистая жидкость из носовых ходов, животное погибло. На вскрытии легкие полнокровны, при надавливании пинцетом остается вмятина, на разрезе видна пенящаяся жидкость. Легочный коэффициент равен 17,0. Какое состояние наблюдалось у животного и каков патогенез возникающих нарушения?
12. У больного со спонтанным переломом бедренной кости при анализе крови выявлена гиперкальциемия и гипофосфатемия. Была диагностирована болезнь Реклингаузена (фиброзная остеодистрофия). Каков механизм возникающих при этом нарушении фосфорно – кальциевого обмена?
Гиперпаратиреоидная остеодистрофия
Гиперпаратиреоидная остеодистрофия (болезнь Реклингхаузена) характеризуется системным остеопорозом и множественным поражением костей кистозными образованиями.
Ее называют также генерализованной кистозной кистовидной остеодистрофией.
Генерализованная фиброзная остеодистрофия не болезнь, а только синдром весьма сложной болезни – гиперпаратиреоза, в основе которого лежит повышенная функциональная активность паращитовидных желез, вызывающая нарушение фосфорно-кальциевого обмена с вторичной костной перестройкой и усиленным выделением кальция и фосфора. Всегда имеется увеличение околощитовидных желез.
В большинстве случаев это доброкачественная аденома одной из околощитовидных желез. Очень редко определяется диффузная гиперплазия всех телец.
Патофизиологически и биохимически усиленная секреция паращитовидного гормона вызывает в сыворотке крови повышение уровня кальция и из-за низкого почечного порога – понижение содержания фосфора.
Повышенное количество кальция и фосфора выводится из организма почками и в меньшей степени – через эпителий слизистой оболочки толстой кишки. Отмечаются гиперкальциурия и гиперфосфатурия.
В 1/3 случаев гиперпаратиреоза развивается почечнокаменная болезнь. Почечные явления выражают интенсивность основной болезни, а патологические костные изменения – длительность гиперпаратиреоза.
Морфологическую основу генерализованной фиброзной остеодистрофии составляет лакунарное рассасывание костной ткани при продолжающемся процессе костеобразования, что ведет к общему остеопорозу.
Гистологические изменения – превращение костного мозга в фиброзную ткань с разрушением костной ткани, кровоизлияниями, кистами, «бурыми опухолями» и т. д.
Клиника. Заболевание развивается в возрасте от 30 до 40 лет, чаще у женщин.
В ранней стадии заболевания появляются общая мышечная слабость, чувство усталости, обычны потеря аппетита, тошнота, иногда рвота. Постоянный симптом – жажда и связанная с ней полиурия. Иногда на первый план выступают симптомы почечнокаменной болезни. Нередко больные предъявляют жалобы на боли в животе, различные нарушения функции толстой кишки (запоры, поносы).
Характерные изменения со стороны костей. Отмечаются повышенная чувствительность или глухие боли в костях, иногда в суставах. Боли локализуются главным образом в диафизах длинных костей, костях таза, позвоночнике. Появляются утолщения и деформации костей, ведущие к укорочению конечности и хромоте. Первым проявлением болезни Реклингхаузена могут быть патологические переломы.
Характерно появление бугристых опухолей в черепе, расположенных асимметрично. Иногда болезнь начинается с эпифиза нижней или верхней челюсти.
Постепенно прогрессирующее ухудшение состояния, множественные патологические переломы приковывают больного к постели, и он становится инвалидом. Развиваются вторичная анемия, истощение.
Диагностика основывается на совокупности клинических, биохимических и рентгенологических данных. При обследовании увеличенную паращитовидную железу прощупать не удается. Определяются утолщения разных участков длинных костей, их искривления, деформации и укорочения сегментов конечностей после патологических переломов.
Повторное контрольное взвешивание больных показывает заметное падение веса, причем на внешнем виде больных это падение веса не отражается.
При лабораторных исследованиях определяется анемия. Содержание кальция в сыворотке крови обычно выше нормы в 2 раза, а фосфора – понижено, увеличено количество щелочной фосфатазы, повышается содержание кальция в суточном количестве мочи до 300 мг (норма – до 200 мг).
Ранние стадии болезни проявляются системным остеопорозом. Рентгенологическим признаком является своеобразная картина коркового слоя ногтевых фаланг и характерный петлистый кружевной рисунок губчатого вещества.
Пораженные длинные трубчатые кости равномерно цилиндрически утолщены. Суставы изменений не претерпевают. Кисты отличаются большим разнообразием – могут быть единичны, множественны и беспорядочно разбросаны в разных отделах скелета.
Характерным и важным признаком болезни Реклингхаузена служит продольное расслоение и затем значительное истончение коркового слоя, которое объясняется экспансивным ростом центрально расположенных кист и их давлением на внутреннюю поверхность корки.
Длинные кости нижних конечностей постепенно дугообразно искривляются, появляется метафизарная варусная деформация бедра, чаще односторонняя или асимметричная. Кость приобретает сходство с пастушьим посохом.
Изменения со стороны позвоночника приводят к развитию «рыбьих позвонков», диски в процесс не вовлекаются, изгибы позвоночника значительно усиливаются. Таз деформируется в виде карточного сердца.
13. У больного туберкулезом обнаружено поражение коры надпочечников. Как при этом изменится энергетический и основной обмен? Каков механизм этих изменений?
При болезни Аддисона наблюдается дефицит минералокортикоидов и глюкокортикоидов.
Д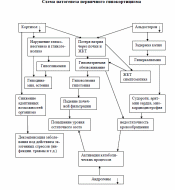 ефицит минералокортикоидов приводит к повышенной экскреции Na и снижению экскреции К, в основном с мочой, но также и с потом, слюной и из желудочно-кишечного тракта. В результате наблюдается низкая концентрация Na и высокая концентрация К в плазме. Невозможность концентрации мочи в сочетании с электролитным дисбалансом приводит к тяжелой дегидратации, гипертоничности плазмы, ацидозу, снижению объема циркулирующей крови, гипотензии и в конечном счете к циркуляторному коллапсу. Однако в случае надпочечниковой недостаточности, вызванной нарушением продукции АКТГ, уровень электролитов часто остается в пределах нормы или умеренно изменен.
ефицит минералокортикоидов приводит к повышенной экскреции Na и снижению экскреции К, в основном с мочой, но также и с потом, слюной и из желудочно-кишечного тракта. В результате наблюдается низкая концентрация Na и высокая концентрация К в плазме. Невозможность концентрации мочи в сочетании с электролитным дисбалансом приводит к тяжелой дегидратации, гипертоничности плазмы, ацидозу, снижению объема циркулирующей крови, гипотензии и в конечном счете к циркуляторному коллапсу. Однако в случае надпочечниковой недостаточности, вызванной нарушением продукции АКТГ, уровень электролитов часто остается в пределах нормы или умеренно изменен.
Дефицит глюкокортикоидов способствует гипотензии и вызывает изменение чувствительности к инсулину и нарушения углеводного, жирового и белкового обмена. При отсутствии кортизола необходимые углеводы синтезируются из белков; в результате наблюдаются гипогликемия и снижение запасов гликогена в печени. Развивается слабость, частично вследствие недостаточности нервно-мышечных функций. Также снижается сопротивляемость к инфекции, травме и другим видам стресса. Миокардиальная слабость и дегидратация снижают сердечный выброс, может развиваться циркуляторная недостаточность. Снижение уровня кортизола в плазме приводит к повышенной продукции АКТГ и повышению уровня бета-липотропина крови, который обладает меланоцитостимулирующей активностью и вместе с АКТГ вызывает характерную для болезни Аддисона гиперпигментацию кожи и слизистых. Следовательно, вторичная надпочечниковая недостаточность, развивающаяся вследствие гипофункции гипофиза, не вызывает гиперпигментации.
Хроническая надпочечениковая недостаточность: Симптомы надпочечниковой недостаточности развиваются только после разрушения 90% объема ткани надпочечников (поэтому клиническая картина надпочечниковой недостаточности при болезни Аддисона развивается посте-пенно). Прогрессирующий дефицит кортизола и альдостерона приводит к на-рушениям углеводного, белкового, липидного и водно-солевого обменов. Раз-вивается гипонатриемическая дегидратация с гиперкалиемией, гипохлореми-ей, гипогликемией и кетозом. Уменьшение объема циркулирующей плазмы приводит к нарастанию внутриклеточной дегидратации с развитием метабо-лического ацидоза, выраженной артериальной гипотензии (вплоть до коллап-са), снижению сердечного выброса и клубочковой фильтрации (вплоть до анурии).
При первичной ХНН дефицит кортизола приводит к гиперпродукции АКТГ гипофизом (отрицательная обратная связь), что объясняет появление гиперпигментации (см. табл. 4).
14. У больного сахарным диабетом отмечается высокий уровень гипергликемии, кетонурия, глюкозурия, гиперстенурия и полиурия. Каков механизм указанных проявлений? Какая форма нарушения кислотно – основного состояния имеет место в данном случае и каков ее механизм? Каковы возможные компенсаторные механизмы при этом?
Поражение внутренних органов и нервной системы при алкоголизме связано с токсическим влиянием ацетальдегида (производного этилового спирта), дефицитом витаминов (особенно группы В), изменением функциональных возможностей ферментных и окислительных систем, нарушением синтеза белка, снижением иммунобиологической реактивности организма.
7. У ребенка, который родился в позднем браке, небольшой рост, отставание в умственном развитии, толстый «географический» язык, узкие глазные щели, плоское лицо с широкими скулами. Как называется это состояние? Какова наиболее вероятная причина развития описанного синдрома? К какой группе заболеваний оно относится?
Наблюдается хромосомная патология, в частности аномалия соматической хромосомы. Это синдром Дауна (трисомия по 21 хромосоме)
Возраст матери влияет на шансы зачатия ребенка с синдромом Дауна. Если матери от 20 до 24, вероятность этого 1 к 1562, если матери от 35 до 39, то 1 к 214, а в возрасте старше 45, вероятность 1 к 19. Хоть вероятность и увеличивается с возрастом матери, 80% детей с данным синдромом рождаются у женщин в возрасте до 35 лет. Это объясняется более высокой плодородностью этой возрастной группы. По последним данным отцовский возраст, особенно если старше 42 лет, также увеличивает риск.
8. Внешними признаками воспаления являются: краснота, припухлость, жар, боль, нарушение функции. Дайте их латинское название и объясните, какие факторы и процессы при воспалительной реакции обусловливают их.
9. При микроскопии препарата брыжейки лягушки обнаружено, что в ряде капилляров имеет место остановка кровотока. В других сосудах кровь очень медленно продвигается только во время систолы, а во время диастолы она останавливается. В ряде сосудов наблюдается попеременное движение крови то в одну, то в другую сторону. Отмечается агрегация эритроцитов в сосудистом русле. Какая стадия сосудистой реакции имеет место в момент наблюдения и чем объясняются описанные явления?
Наблюдается стадия престаза и стаза нарушения кровообращения во время воспаления.
Факторами, приводящими к повреждению стенки сосуда в тканях в очаге воспаления, бывают токсины, кинины, гистамин. Последние деформируют эндотелий, базальную мембрану, увеличивают межэндотелиальное пространство. Аллергические реакции и гипоксия также сопровождаются ультраструктурными изменениями эндотелия. В результате повышения проницаемости сосудов наблюдается усиленное выпотевание альбуминов, в связи с чем относительно увеличивается в крови содержание глобулинов и фибриногена. Это влечет за собой повышение вязкости и концентрации крови; следствием является замедление тока крови и образование агрегатов эритроцитов. Процесс этот может доходить до стадии сладжа. Сладж – крайнее проявление агрегации эритроцитов, естественно, еще более ухудшает текучесть крови. Часто попутно наблюдается и агрегация тромбоцитов. Все это может создать условия для затруднения оттока крови из данной области, что при неизменном притоке еще более увеличивает выпотевание альбуминов. Одновременно увеличивается сопротивление внутри микрососудов, следствием является открытие артериоло-венозных анастомозов и шунтирование крови, однако и это не может компенсировать затрудненного кровотока. Оно все более замедляется. Одним из ранних проявлений воспаления, которое описал еще Р. Вирхов, является прилипание лейкоцитов и тромбоцитов к внутренней стенке микрососуда. Во время увеличенного кровотока в венулах можно наблюдать центральный или осевой ток, состоящий из красных и белых телец, и периферическую зону плазмы. Через некоторое время кровоток замедляется, хотя сосуды остаются расширенными и заполняются кровью (престаз). В это время лейкоциты появляются в краевой плазматической зоне (маргинация). Лейкоциты, эмигрировавшие в краевую зону, имеют тенденцию прикрепляться к клеткам эндотелия.
10. В результате травматического повреждения больной в возрасте 36 лет массой 72 кг потерял примерно 2,7 л крови. Обнаружена резкая бледность кожных покровов, сознание отсутствует, пульс 130 ударов в мин., АД – 75/40 мм рт. ст. Свидетели происшествия отметили, что потеря сознания возникла быстро, без признаков возбуждения. Как называется подобное состояние? Какова причина его возникновения? Каков механизм описанных проявлений?
11. Подопытной крысе введен парентерально 0,1% раствор адреналина в дозе 1 мг/100г. Через 30 минут вначале появилось учащенное дыхание, затем редкое и судорожное, пенистая жидкость из носовых ходов, животное погибло. На вскрытии легкие полнокровны, при надавливании пинцетом остается вмятина, на разрезе видна пенящаяся жидкость. Легочный коэффициент равен 17,0. Какое состояние наблюдалось у животного и каков патогенез возникающих нарушения?
12. У больного со спонтанным переломом бедренной кости при анализе крови выявлена гиперкальциемия и гипофосфатемия. Была диагностирована болезнь Реклингаузена (фиброзная остеодистрофия). Каков механизм возникающих при этом нарушении фосфорно – кальциевого обмена?
Гиперпаратиреоидная остеодистрофия
Гиперпаратиреоидная остеодистрофия (болезнь Реклингхаузена) характеризуется системным остеопорозом и множественным поражением костей кистозными образованиями.
Ее называют также генерализованной кистозной кистовидной остеодистрофией.
Генерализованная фиброзная остеодистрофия не болезнь, а только синдром весьма сложной болезни – гиперпаратиреоза, в основе которого лежит повышенная функциональная активность паращитовидных желез, вызывающая нарушение фосфорно-кальциевого обмена с вторичной костной перестройкой и усиленным выделением кальция и фосфора. Всегда имеется увеличение околощитовидных желез.
В большинстве случаев это доброкачественная аденома одной из околощитовидных желез. Очень редко определяется диффузная гиперплазия всех телец.
Патофизиологически и биохимически усиленная секреция паращитовидного гормона вызывает в сыворотке крови повышение уровня кальция и из-за низкого почечного порога – понижение содержания фосфора.
Повышенное количество кальция и фосфора выводится из организма почками и в меньшей степени – через эпителий слизистой оболочки толстой кишки. Отмечаются гиперкальциурия и гиперфосфатурия.
В 1/3 случаев гиперпаратиреоза развивается почечнокаменная болезнь. Почечные явления выражают интенсивность основной болезни, а патологические костные изменения – длительность гиперпаратиреоза.
Морфологическую основу генерализованной фиброзной остеодистрофии составляет лакунарное рассасывание костной ткани при продолжающемся процессе костеобразования, что ведет к общему остеопорозу.
Гистологические изменения – превращение костного мозга в фиброзную ткань с разрушением костной ткани, кровоизлияниями, кистами, «бурыми опухолями» и т. д.
Клиника. Заболевание развивается в возрасте от 30 до 40 лет, чаще у женщин.
В ранней стадии заболевания появляются общая мышечная слабость, чувство усталости, обычны потеря аппетита, тошнота, иногда рвота. Постоянный симптом – жажда и связанная с ней полиурия. Иногда на первый план выступают симптомы почечнокаменной болезни. Нередко больные предъявляют жалобы на боли в животе, различные нарушения функции толстой кишки (запоры, поносы).
Характерные изменения со стороны костей. Отмечаются повышенная чувствительность или глухие боли в костях, иногда в суставах. Боли локализуются главным образом в диафизах длинных костей, костях таза, позвоночнике. Появляются утолщения и деформации костей, ведущие к укорочению конечности и хромоте. Первым проявлением болезни Реклингхаузена могут быть патологические переломы.
Характерно появление бугристых опухолей в черепе, расположенных асимметрично. Иногда болезнь начинается с эпифиза нижней или верхней челюсти.
Постепенно прогрессирующее ухудшение состояния, множественные патологические переломы приковывают больного к постели, и он становится инвалидом. Развиваются вторичная анемия, истощение.
Диагностика основывается на совокупности клинических, биохимических и рентгенологических данных. При обследовании увеличенную паращитовидную железу прощупать не удается. Определяются утолщения разных участков длинных костей, их искривления, деформации и укорочения сегментов конечностей после патологических переломов.
Повторное контрольное взвешивание больных показывает заметное падение веса, причем на внешнем виде больных это падение веса не отражается.
При лабораторных исследованиях определяется анемия. Содержание кальция в сыворотке крови обычно выше нормы в 2 раза, а фосфора – понижено, увеличено количество щелочной фосфатазы, повышается содержание кальция в суточном количестве мочи до 300 мг (норма – до 200 мг).
Ранние стадии болезни проявляются системным остеопорозом. Рентгенологическим признаком является своеобразная картина коркового слоя ногтевых фаланг и характерный петлистый кружевной рисунок губчатого вещества.
Пораженные длинные трубчатые кости равномерно цилиндрически утолщены. Суставы изменений не претерпевают. Кисты отличаются большим разнообразием – могут быть единичны, множественны и беспорядочно разбросаны в разных отделах скелета.
Характерным и важным признаком болезни Реклингхаузена служит продольное расслоение и затем значительное истончение коркового слоя, которое объясняется экспансивным ростом центрально расположенных кист и их давлением на внутреннюю поверхность корки.
Длинные кости нижних конечностей постепенно дугообразно искривляются, появляется метафизарная варусная деформация бедра, чаще односторонняя или асимметричная. Кость приобретает сходство с пастушьим посохом.
Изменения со стороны позвоночника приводят к развитию «рыбьих позвонков», диски в процесс не вовлекаются, изгибы позвоночника значительно усиливаются. Таз деформируется в виде карточного сердца.
13. У больного туберкулезом обнаружено поражение коры надпочечников. Как при этом изменится энергетический и основной обмен? Каков механизм этих изменений?
При болезни Аддисона наблюдается дефицит минералокортикоидов и глюкокортикоидов.
Д
 ефицит минералокортикоидов приводит к повышенной экскреции Na и снижению экскреции К, в основном с мочой, но также и с потом, слюной и из желудочно-кишечного тракта. В результате наблюдается низкая концентрация Na и высокая концентрация К в плазме. Невозможность концентрации мочи в сочетании с электролитным дисбалансом приводит к тяжелой дегидратации, гипертоничности плазмы, ацидозу, снижению объема циркулирующей крови, гипотензии и в конечном счете к циркуляторному коллапсу. Однако в случае надпочечниковой недостаточности, вызванной нарушением продукции АКТГ, уровень электролитов часто остается в пределах нормы или умеренно изменен.
ефицит минералокортикоидов приводит к повышенной экскреции Na и снижению экскреции К, в основном с мочой, но также и с потом, слюной и из желудочно-кишечного тракта. В результате наблюдается низкая концентрация Na и высокая концентрация К в плазме. Невозможность концентрации мочи в сочетании с электролитным дисбалансом приводит к тяжелой дегидратации, гипертоничности плазмы, ацидозу, снижению объема циркулирующей крови, гипотензии и в конечном счете к циркуляторному коллапсу. Однако в случае надпочечниковой недостаточности, вызванной нарушением продукции АКТГ, уровень электролитов часто остается в пределах нормы или умеренно изменен.
Дефицит глюкокортикоидов способствует гипотензии и вызывает изменение чувствительности к инсулину и нарушения углеводного, жирового и белкового обмена. При отсутствии кортизола необходимые углеводы синтезируются из белков; в результате наблюдаются гипогликемия и снижение запасов гликогена в печени. Развивается слабость, частично вследствие недостаточности нервно-мышечных функций. Также снижается сопротивляемость к инфекции, травме и другим видам стресса. Миокардиальная слабость и дегидратация снижают сердечный выброс, может развиваться циркуляторная недостаточность. Снижение уровня кортизола в плазме приводит к повышенной продукции АКТГ и повышению уровня бета-липотропина крови, который обладает меланоцитостимулирующей активностью и вместе с АКТГ вызывает характерную для болезни Аддисона гиперпигментацию кожи и слизистых. Следовательно, вторичная надпочечниковая недостаточность, развивающаяся вследствие гипофункции гипофиза, не вызывает гиперпигментации.
Хроническая надпочечениковая недостаточность: Симптомы надпочечниковой недостаточности развиваются только после разрушения 90% объема ткани надпочечников (поэтому клиническая картина надпочечниковой недостаточности при болезни Аддисона развивается посте-пенно). Прогрессирующий дефицит кортизола и альдостерона приводит к на-рушениям углеводного, белкового, липидного и водно-солевого обменов. Раз-вивается гипонатриемическая дегидратация с гиперкалиемией, гипохлореми-ей, гипогликемией и кетозом. Уменьшение объема циркулирующей плазмы приводит к нарастанию внутриклеточной дегидратации с развитием метабо-лического ацидоза, выраженной артериальной гипотензии (вплоть до коллап-са), снижению сердечного выброса и клубочковой фильтрации (вплоть до анурии).
При первичной ХНН дефицит кортизола приводит к гиперпродукции АКТГ гипофизом (отрицательная обратная связь), что объясняет появление гиперпигментации (см. табл. 4).
14. У больного сахарным диабетом отмечается высокий уровень гипергликемии, кетонурия, глюкозурия, гиперстенурия и полиурия. Каков механизм указанных проявлений? Какая форма нарушения кислотно – основного состояния имеет место в данном случае и каков ее механизм? Каковы возможные компенсаторные механизмы при этом?