ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 08.11.2023
Просмотров: 130
Скачиваний: 2
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
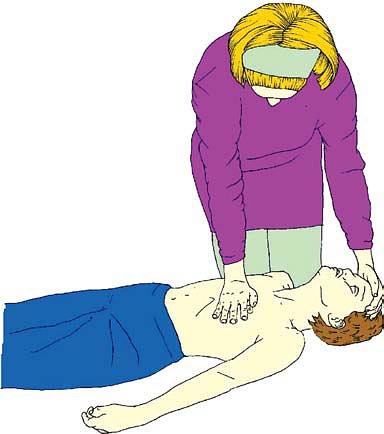
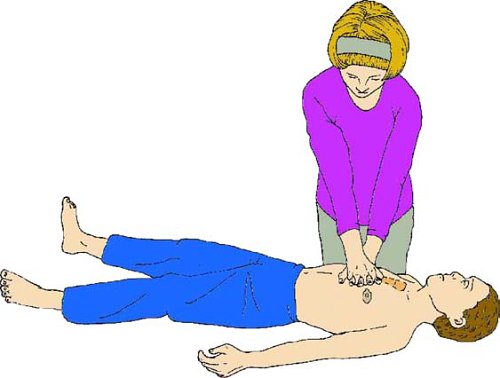
Для проведения компрессии грудной клетки у ребенка старше года положите основание ладони на нижнюю треть его грудины. Поднимите пальцы, чтобы не было давления на ребра ребенка. Встаньте вертикально над грудной клеткой ребенка и, выпрямив руки, проводите компрессию нижней трети грудины на глубину приблизительно трети толщины грудной клетки. У взрослых детей или при небольшой массе спасателя это легче сделать, переплетая пальцы рук.
-
Продолжайте реанимацию пока
-
У ребенка сохраняются признаки жизни (спонтанное дыхание, пульс, движение) -
Пока не прибудет квалифицированная помощь -
Пока на наступит полное утомление
Глава 3. Протокол проведения первичной реанимации новорожденных
1. Алгоритм принятия решения о начале первичных реанимационных мероприятий:
-
Зафиксировать время рождения ребенка -
Оценить необходимость перемещения ребенка на реанимационный столик, ответив на 4 вопроса:
-
Ребенок доношенный? -
Околоплодные воды чистые, явные признаки инфекции отсутствуют? -
Новорожденный дышит и кричит? -
У ребенка хороший мышечный тонус?
-
Если на все 4 вопроса медицинский работник, оказывающий помощь новорожденному, может ответить «ДА», следует накрыть ребенка сухой теплой пеленкой и выложить на грудь матери. Однако следует помнить, что в течение всего периода пребывания в родильном зале ребенок должен оставаться под тщательным наблюдением медицинского персонала. Если хотя бы на один из вышеприведенных вопросов специалист отвечает «НЕТ», он должен перенести ребенка на подогреваемый столик (в открытую реанимационную систему) для углубленной оценки состояния ребенка и при необходимости для проведения первичных реанимационных мероприятий. -
Первичные реанимационные мероприятия осуществляются при наличии у ребенка показаний, при условии хотя бы одного признака живорождения:
А) самостоятельное дыхание
Б) сердцебиение (частота сердечных сокращений)
В) пульсация пуповины
Г) произвольные движения мышц
В случае отсутствия всех признаков живорождения, ребенок считается мертворожденным.
Последовательность основных реанимационных мероприятий представлена в виде схемы в Приложении № 1 и состоит из следующих этапов:
-
начальные мероприятия (восстановление проходимости дыхательных путей, тактильная стимуляция и др.) -
искусственная вентиляция легких -
непрямой массаж сердца -
введение медикаментов
Детализированный алгоритм проведения реанимационных мероприятий у детей, родившихся после завершения 32 недели беременности, представлен в Приложении № 2. Объем и характер лечения в родильном зале определяется состоянием ребенка и его реакцией на проводимые реанимационные мероприятия. Поэтому каждые 30 секунд должна производиться оценка состояния ребенка и, в зависимости от результатов этой оценки, принимается решение о переходе на следующий этап реанимационных мероприятий. Оценка состояния ребенка в первые минуты жизни производится по трем основным признакам:
-
наличие и характер самостоятельного дыхания -
ЧСС -
цвет кожных покровов
Критериями эффективности проводимых реанимационных мероприятий являются следующие признаки:
1. регулярное и эффективное самостоятельное дыхание
2. ЧСС более 100 уд/мин
2. Начальные мероприятия
Начальные мероприятия занимают 20-30 секунд и включают в себя:
- поддержание нормальной температуры тела новорожденного;
- обеспечение проходимости дыхательных путей;
- тактильная стимуляция.
2.1. Поддержание температуры тела
С целью профилактики гипотермии сразу после рождения ребенок должен быть уложен на реанимационный столик под источник лучистого тепла и обсушен теплой пеленкой. Обсушивание детей, родившихся в сроке более 28 недель беременности, следует проводить промокая, не вытирая ребенка, после чего влажная пеленка должна быть сброшена с поверхности стола. В то же время следует избегать гипертермии, особенно у доношенных с тяжёлой асфиксией, поскольку это увеличивает риск судорог и церебрального паралича в исходе.
2.2. Придание положения
Следует придать ребенку положение со слегка запрокинутой головой на спине.
2.3. Санация ротоглотки
Санация ротоглотки показана только тем новорожденным, у которых в течение первых 10 секунд жизни не появилось адекватное самостоятельное дыхание или при наличии большого количества отделяемого. Во всех остальных случаях рутинная санация не является обязательной процедурой. Санировать следует содержимое ротовой полости с помощью баллончика или специального катетера для санации верхних дыхательных путей, подключенного через тройник к аспиратору. Разряжение не должно быть более 100 мм. рт. ст. (0.1 атм). У доношенного ребенка не следует вводить катетер на глубину более 5 см. Продолжительность санации не должна превышать 5 секунд. Сначала следует санировать рот, затем, при необходимости, носовые ходы. Следует избегать глубокой санации глотки из-за возможного провоцирования брадикардии, ларинго- и бронхоспазма.
2.3.1. При наличии мекония в околоплодных водах
Санация носо- и ротоглотки ребенка должна быть проведена после перемещения ребенка на реанимационный столик. При этом, несмотря на то, что околоплодные воды содержат меконий, если у ребенка сразу после рождения отмечается хороший мышечный тонус, активное самостоятельное дыхание или громкий крик, то санация трахеи не показана. Если околоплодные воды содержат меконий и у ребенка отмечается сниженный мышечный тонус, неэффективное или ослабленное самостоятельное дыхание, сразу после рождения необходимо провести интубацию трахеи с последующей санацией через эндотрахеальную трубку. Санация проводится путем подключения шланга аспиратора через мекониальный аспиратор непосредственно к эндотрахеальной трубке, до полной аспирации содержимого трахеи. Если эндотрахеальная трубка блокирована меконием, следует удалить эту трубку, повторно интубировать трахею ребенка и продолжить санацию. Если на фоне санации отмечается нарастание брадикардии менее 80 уд/мин, санацию следует прекратить и начать ИВЛ до повышения ЧСС более 100 уд/мин. Вопрос о необходимости повторной санации трахеи решается после восстановления сердечной деятельности ребенка в индивидуальном порядке.
2.4. Тактильная стимуляция
Обсушивание ребенка уже само по себе является тактильной стимуляцией. Если после обсушивания и санации самостоятельное дыхание не появилось, следует провести тактильную стимуляцию путем похлопывания новорожденного по стопам или поглаживания по спине. Тактильную стимуляцию не следует проводить более 10-15 секунд. Проведение тактильной стимуляции не обосновано у глубоко недоношенных детей.
3. Искусственная вентиляция легких
Показания к проведению ИВЛ:
- отсутствие дыхания;
- нерегулярное дыхание (судорожное типа «gasping»);
- ЧСС <100 уд/мин.
ИВЛ в родильном зале может проводиться:
- саморасправляющимся мешком;
- поточнорасправляющимся мешком;
- ручным аппаратом ИВЛ с Т-коннектором;
- аппаратом ИВЛ традиционным.
Независимо от типа используемых устройств, ИВЛ может проводиться через маску или эндотрахеальную трубку.
Немедленная интубация трахеи показана:
- детям c подозрением на диафрагмальную грыжу;
- детям, родившимся с примесью мекония в околоплодных водах с угнетенным самостоятельным дыханием, или его отсутствием и сниженным мышечным тонусом;
- детям, родившимся ранее 32 недель беременности, для профилактического или терапевтического введения сурфактанта.
В остальных случаях первичной реанимации новорожденных ИВЛ следует начинать через лицевую маску.
3.1. Использование саморасправляющегося мешка
У новорожденных следует использовать саморасправляющийся мешок объемом не более 240 мл. После сжатия мешок расправляется самостоятельно за счет своих эластических свойств, независимо от источника газовой смеси, что делает использование этого устройства удобным и простым. Однако, для проведения ИВЛ воздушно-кислородной смесью, необходимо подключить мешок к источнику кислорода и установить скорость потока 8 л/мин. Такая скорость позволяет добиться концентрации в дыхательной смеси около 40 %. Для создания более высокой концентрации кислорода (80-90 %) к саморасправляющемуся мешку требуется подключить дополнительно кислородный резервуар. Следует помнить, что при проведении ИВЛ с помощью саморасправляющегося мешка трудно поддерживать одинаковое пиковое давление от вдоха к вдоху. Поэтому целесообразно использовать манометр, подключенный к мешку, особенно при проведении ИВЛ недоношенным новорожденным. Максимальное пиковое давление ограничено клапаном сброса избыточного давления, который срабатывает при превышении около 40 см Н2O. Для создания большего давления на вдохе следует заблокировать пальцем клапан сброса давления. Иногда это может потребоваться при неэффективности первых принудительных вдохов в процессе масочной ИВЛ у крупных доношенных новорожденных.
При использовании саморасправляющегося мешка невозможно создать положительное давление в конце выдоха, не подключив дополнительно клапан. Его необходимо подключать при проведении ИВЛ у недоношенных детей. Рекомендуется использовать при проведении реанимации устройства, способные поддерживать РЕЕР в дыхательных путях.
3.2. ИВЛ через лицевую маску
3.2.1. Техника ИВЛ через лицевую маску
Начальный этап ИВЛ маской проводится в течение 30 секунд.
В процессе первых вдохов (самостоятельных или искусственных) у новорожденных формируется функциональная остаточная емкость легких. В дальнейшем, после раскрытия легких, механические свойства последних значительно улучшаются. В этой связи начальный этап вентиляции принципиально отличается от последующего. Если родившийся ребенок совсем не дышит, но при этом у него нет признаков недоношенности, первые два-три вдоха целесообразно осуществлять с пиковым давлением 30-40 см Н2О. В очень редких случаях, если при таком давлении у крупных детей не появляется заметной экскурсии грудной клетки, может потребоваться увеличение давления на вдохе до 45-50см Н2O. В тоже время, если новорожденный делает попытки вдоха, но его дыхание неэффективно, при начале ИВЛ требуется гораздо меньшее пиковое давление - 20-25 см Н2O. Частоте дыханий должна составлять 40-60 в минуту. В дальнейшем ИВЛ у доношенных следует проводить с пиковым давлением, достаточным для поддержания видимой экскурсии грудной клетки, которая, однако, не должна быть избыточной. Обычно требуется 18-22 см Н2O (максимально 30 см Н2О). Соотношение вдоха к выдоху 1:2. Использование в конце выдоха давления в 4-5 см Н2O позволяет более эффективно поддерживать функциональную остаточную емкость легких у недоношенных детей.
У некоторых новорожденных для повышения эффективности масочной ИВЛ может потребоваться ротовой воздуховод. Показанием к его использованию являются:
- двусторонняя атрезия хоан;
- синдром Пьера-Робена.
При введении воздуховод должен свободно помещаться над языком и доставать до задней стенки глотки, манжета при этом должна остаться на губах ребенка. Если масочная ИВЛ затягивается более чем на 3-5 минут, следует установить желудочный зонд. Зонд диаметром, соответствующим 4-5 Fr, вводится на глубину, равную расстоянию от угла рта до козелка уха и далее до нижнего края мечевидного отростка грудины. После его установки проводится аспирация содержимого желудка, зонд фиксируется лейкопластырем к верхней губе или щеке и ИВЛ возобновляется.