ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 30.11.2023
Просмотров: 294
Скачиваний: 1
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
, головки поджелудочной железы, фатерова соска, двенадцатипёрстной кишки. На первом этапе лечения следует провести декомпрессию желчных протоков. Методами декомпрессии являются чрескожная чреспеченочная гепатохолангиостомия, эндоскопическое ретроградное транспапиллярное дренирование, лапароскопическая холецистотомия. Вторым этапом для уточнения распространенности опухолевого процесса нужно провести УЗИ брюшной полости, КТ или МРТ с внутривенным контрастированием брюшной полости, обзорную рентгенографию органов грудной клетки, провести верификацию опухолевого процесса. В дальнейшем нужно решать вопрос о радикальной операции в объёме гастропанкреатодуоденальной резекции.
Задача № 2
Основной причиной данного патологического процесса является опухолевое поражение. Больному с целью уточнения диагноза следует провести УЗИ брюшной полости, КТ или МРТ с внутривенным контрастированием брюшной полости, обзорную рентгенографию органов грудной клетки, провести верификацию опухолевого процесса (пункционная биопсия). В дальнейшем нужно решать вопрос о радикальной операции в объёме дистальной субтотальной резекции поджелудочной железы.
Задача № 3
Основной причиной данного патологического процесса является опухолевое поражение поджелудочной железы с синхронным мета- стазом в печени. Больному с целью уточнения диагноза и распро- странённости процесса следует провести УЗИ брюшной полости, КТ или МРТ с внутривенным контрастированием брюшной полости, обзорную рентгенографию органов грудной клетки, провести верификацию опухолевого процесса (пункционная биопсия). Если диагностирована нейроэндокринная опухоль поджелудочной железы с метастазом в печень, то следует провести одномоментное хирургическое вмешательство на поджелудочной железе и печени, а если верифицирована аденокарцинома поджелудочной железы с метастазом в печени, то больному показана химиотерапия.
5.4. РАК ТОЛСТОЙ КИШКИ
Общая цель практического занятия
На основе знаний клинических проявлений рака интерпретировать полученные результаты обследования, построить клинический диагноз, провести дифференциальную диагностику, выбрать и обосновать методы лечения.
МЕТОДИЧЕСКИЕ РЕКОМЕНДАЦИИ
Эпидемиология
Колоректальный рак занимает второе место среди злокачественных опухолей органов пищеварительного тракта. Статистика последних лет свидетельствует об увеличении числа больных раком этой локализации во всем мире. По данным ВОЗ, в мире ежегодно фиксируют более 500 тыс. случаев колоректального рака. Заболеваемость раком ободочной и прямой кишки в 2004 году составила 12,3 и 11,6 у мужчин и 10,3 и 7,7 у женщин на 100 тыс. населения. На долю больных старше 55 лет приходится 84,5% заболеваний данной локализации. Прирост заболеваемости отмечают во всех экономически развитых странах Северной Америки и Европы, в то же время менее выражен в Азии и сельских общинах Африки (разница до 10-20 раз). Частота поражения различных отделов ободочной и прямой кишки не одинаковы. В слепой и восходящей ободочной кишке опухоли встречают в 24,5%, в поперечно-ободочной кишке 9%, в сигмовидной - 21 %, ректосигмоидный переход - 7%, в прямой кишке - 38% случаев. В ряде стран, например в США, отмечают значительную заболеваемость колоректальным раком - 34,1 на 100 тыс. населения.
Факторы риска и предраковые заболевания
Наблюдают значительно более высокий уровень заболеваемости в тех группах населения, пища которых насыщена животными жирами, белками, легко усваиваемыми углеводами и есть недостаток волокнистой клетчатки. Считают, что возникновение колоректального рака связано также с изменением секреции желчи, состава желчных кислот и кишечной флоры под влиянием отдельных компонентов пищи. Одной из причин возникновения колоректального рака выступают некоторые химические соединения (асбест, афлотоксины).
К предраковым заболеваниям ободочной кишки относят:
• диффузный семейный полипоз (риск озлокачествления 75-100%);
• наследственный не связанный с полипозом колоректальный рак;
• неспецифический язвенный колит (5-50%);
• больные с синдромами Пейтца-Егерса, Гарднера (5-50%);
• болезнь Крона (5-50%);
• одиночные и групповые полипы, частота малигнизации зависит от размеров и локализации (1-42%);
• больные, ранее оперированные по поводу рака толстой кишки
(15-20%);
• лица в возрасте старше 50 лет. Профилактика
Профилактика рака ободочной кишки сводится к своевременному выявлению и лечению предраковых заболеваний, что делает необходимым знание их клинических проявлений. Раннее выявление колорек- тального рака затруднено, и в этом плане существенную помощь могут оказать мероприятия, направленные на формирование «групп риска», охватывающих больных с предопухолевыми заболеваниями и доброкачественными опухолями ободочной кишки, и организация тщательного наблюдения за ними с использованием современных диагностических средств (рентгенологический, эндоскопический контроль).
Анатомия и физиология
Толстая кишка состоит из отделов, отличающихся функциональными особенностями и строением: слепая кишка, восходящая, печёночный угол, поперечноободочная кишка, селезёночный угол, нисходящая и сигмовидная кишка. Наиболее уязвимыми местами ободочной кишки выступают места её физиологического сужения, где, как известно, чаще всего возникает рак. Продольный мышечный слой ободочной кишки распределяется неравномерно и концентрируется в виде трёх параллельных друг другу полос шириной до 1 см. Циркулярный мышечный слой представлен также неравномерно, вследствие чего на всём протяжении ободочной кишки образуется ряд выпячиваний.
Кровоснабжение ободочной кишки обеспечивает верхняя и нижняя брыжеечные артерии. Верхнеампулярный отдел прямой
кишки кровоснабжается из бассейна нижней брыжеечной артерии, остальные отделы из бассейна внутренних подвздошных артерий. Лимфатическая система начинается капиллярами, расположенными по криптам слизистой оболочки кишки в мышечном и серозном слое, образуя выносящие лимфатические сосуды брыжеечного края кишки, где они впадают в лимфатические узлы. Околокишечные лимфоузлы расположены вдоль артериальных аркад, промежуточ- ные между корнем брыжейки и кишечной стенкой, забрюшинные в забрюшинной клетчатке.
Патологическая анатомия
Из злокачественных опухолей, локализующихся в ободочной, кишке, рак составляет 98-99%, саркомы (в основном лимфосаркомы) - 1-2%. По форме роста опухоли различают экзофитную, характерную для правых отделов, и эндофитную (инфильтрирующую, язвенную), которую чаще встречают в левых отделах ободочной кишки.
По гистологическому строению различают аденокарциному (60- 70%), солидный рак (10-12%) и слизистый рак (12-15%).
Отдалённые метастазы наиболее вероятно обнаружить в печени, лёгких, надпочечниках, яичнике, канцероматоз брюшины. При раке толстой кишки встречают первично множественные опухоли, которые располагаются на разных участках кишки.
Классификация по Международной системе TNM
• При оценке Т, N и М категорий используют следующие методы: физический осмотр;
- методы визуализации;
- эндоскопию;
- хирургическое исследование.
• Классификация TNM применима только для рака, при этом необходимо гистологическое подтверждение диагноза. T - первичная опухоль.
- Tx - недостаточно данных для оценки первичной опухоли.
- T0 - первичная опухоль не определяется.
- Tis - интраэпителиальная или с инвазией слизистой оболочки. Tis включает раковые клетки до базальной мембраны (интраэпителиальное распространение) или в слизистом слое без распространения в подслизистый слой.
- T1 - опухоль инфильтрирует стенку кишки до подслизистой оболочкой.
- Т2 - опухоль инфильтрирует мышечный слой стенки кишки.
- Т3 - опухоль инфильтрирует субсерозную оболочку или ткань ободочной и прямой кишки.
- Т4 - опухоль прорастает висцеральную брюшину или непосредственно распространяется на соседние органы и структуры путём прорастания серозной оболочки, например, врастание опухоли слепой кишки в сигмовидную. Прорастание опухоли в другие органы или структуры, определяемое макроскопически, классифицируется Т4. Однако если нет микроскопического подтверждения, то Т3.
• N - регионарные лимфатические узлы.
- Nx - недостаточно данных для оценки регионарных лимфатических узлов.
- N0 - нет признаков метастатического поражения регионарных лимфатических узлов.
- N1 - метастазы в 1-3 регионарных лимфатических узлах.
- N2 - метастазы в4и более регионарных лимфатических узлах.
• М - отдалённые метастазы.
- Mx - недостаточно данных для оценки отдалённых метастазов.
• - M0 - нет признаков отдалённых метастазов. M1 - наличие отдалённых метастазов.
Таблица 5-5. Стадии рака согласно Международной классификации по системе TNM
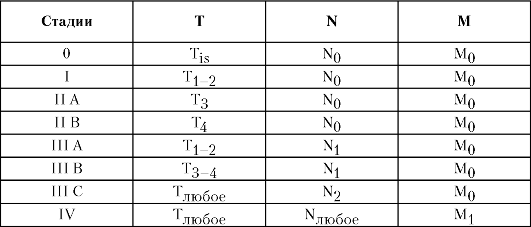
Рак ободочной и прямой кишки можно сгруппировать по стадиям согласно Международной классификации по системе TNM (табл. 5-5).
Клиническая картина
Характерных признаков, на основании которых можно в начальном периоде выявить рак ободочной кишки, не существует. Жалобы возникают лишь с того времени, когда появились нарушения деятельности кишечника или общие симптомы заболевания. Уже при развитом раке следующие клинические признаки отмечаются в разных сочетаниях: потеря аппетита, тошнота, отрыжка, неприятные ощущения во рту, вздутие и чувство тяжести, боли в животе, неустойчивый стул, нарушение кишечной проходимости (более характерное для рака левой половины), патологические выделения из заднего прохода (кровь, слизь, гной). Иногда происходит нарушение общего состояния при отсутствии заметных симптомов со стороны кишки, что выражено анемией, слабостью и повышением температуры. Пальпаторно определение опухоли хотя и не выступает ранним симптомом, но нередко служит основным поводом для постановки диагноза. Осложнения рака ободочной кишки - кишечная непроходимость, кровотечение, абсцесс, флегмона и перфорация кишечной стенки.
Особенности течения рака ободочной кишки и его осложнения позволили выделить токсикоанемическую, энтероколитическую, диспепсическую, обтурационную, псевдовоспалительную и опухолевую клинические формы.
• Токсикоанемическая форма характерна для поражения правой половины ободочной кишки. На первое место выступают симптомы общих расстройств: недомогание, слабость, быстрая утомляемость, потеря трудоспособности, повышение температуры, бледность кожных покровов и прогрессирующая анемия.
• Энтероколитической форме присущи неустойчивый стул, чувство распирания и вздутия кишечника, урчание в животе, различные расстройства акта дефекации, наличие патологических выделений, болевые ощущения в животе.
• Диспепсическая форма отличается более частыми болями в животе, потерей аппетита, неприятными ощущениями во рту, отрыжкой, тошнотой, эпизодической рвотой, чувством вздутия и тяжести в эпигастральной области.
• Обтурационная форма характеризуется ранними проявлениями кишечной непроходимости, которой предшествует боль по типу кишечной колики.
• Псевдовоспалительная форма проявляется повышенной температурой, может симулировать различные воспалительные заболевания брюшной полости (аппендицит, холецистит).
• Опухолевой форме свойственна пальпаторно определяемая опухоль при отсутствии других проявлений заболевания.
Диагностика
Клиническое обследование больного сводится к общему осмотру, пальпации живота, анализам на скрытое кровотечение и тщатель- ному рентгенологическому обследованию ЖКТ. Особую ценность представляет исследование толстой кишки с помощью бариевой клизмы с одновременной инсуфляцией воздухом (двойное контрастирование) и колонофиброскопией. Обследование необходимо начинать с ректороманоскопии. В настоящее время с появлением и совершенствованием эндоскопических методов обязательным считают морфологическую оценку опухоли.
В качестве уточняющих распространённость опухолевого процесса методов используют УЗИ органов брюшной полости, экскреторную урографию, КТ, МРТ, лапароскопию. Также в качестве допол- нительных методов диагностики применяют определение уровня экспрессии в сыворотке крови РЭА, СА 19-9.
Дифференциальная диагностика
Дифференциальную диагностику рака ободочной и прямой кишки проводят с полипозом, туберкулёзом, инвагинацией кишки, актиномикозом, неспецифическим язвенным колитом и заболеваниями желчного пузыря и правой почки (табл. 5-6).
| |
Задача № 2
Основной причиной данного патологического процесса является опухолевое поражение. Больному с целью уточнения диагноза следует провести УЗИ брюшной полости, КТ или МРТ с внутривенным контрастированием брюшной полости, обзорную рентгенографию органов грудной клетки, провести верификацию опухолевого процесса (пункционная биопсия). В дальнейшем нужно решать вопрос о радикальной операции в объёме дистальной субтотальной резекции поджелудочной железы.
Задача № 3
Основной причиной данного патологического процесса является опухолевое поражение поджелудочной железы с синхронным мета- стазом в печени. Больному с целью уточнения диагноза и распро- странённости процесса следует провести УЗИ брюшной полости, КТ или МРТ с внутривенным контрастированием брюшной полости, обзорную рентгенографию органов грудной клетки, провести верификацию опухолевого процесса (пункционная биопсия). Если диагностирована нейроэндокринная опухоль поджелудочной железы с метастазом в печень, то следует провести одномоментное хирургическое вмешательство на поджелудочной железе и печени, а если верифицирована аденокарцинома поджелудочной железы с метастазом в печени, то больному показана химиотерапия.
5.4. РАК ТОЛСТОЙ КИШКИ
Общая цель практического занятия
На основе знаний клинических проявлений рака интерпретировать полученные результаты обследования, построить клинический диагноз, провести дифференциальную диагностику, выбрать и обосновать методы лечения.
МЕТОДИЧЕСКИЕ РЕКОМЕНДАЦИИ
Эпидемиология
Колоректальный рак занимает второе место среди злокачественных опухолей органов пищеварительного тракта. Статистика последних лет свидетельствует об увеличении числа больных раком этой локализации во всем мире. По данным ВОЗ, в мире ежегодно фиксируют более 500 тыс. случаев колоректального рака. Заболеваемость раком ободочной и прямой кишки в 2004 году составила 12,3 и 11,6 у мужчин и 10,3 и 7,7 у женщин на 100 тыс. населения. На долю больных старше 55 лет приходится 84,5% заболеваний данной локализации. Прирост заболеваемости отмечают во всех экономически развитых странах Северной Америки и Европы, в то же время менее выражен в Азии и сельских общинах Африки (разница до 10-20 раз). Частота поражения различных отделов ободочной и прямой кишки не одинаковы. В слепой и восходящей ободочной кишке опухоли встречают в 24,5%, в поперечно-ободочной кишке 9%, в сигмовидной - 21 %, ректосигмоидный переход - 7%, в прямой кишке - 38% случаев. В ряде стран, например в США, отмечают значительную заболеваемость колоректальным раком - 34,1 на 100 тыс. населения.
| |
Факторы риска и предраковые заболевания
Наблюдают значительно более высокий уровень заболеваемости в тех группах населения, пища которых насыщена животными жирами, белками, легко усваиваемыми углеводами и есть недостаток волокнистой клетчатки. Считают, что возникновение колоректального рака связано также с изменением секреции желчи, состава желчных кислот и кишечной флоры под влиянием отдельных компонентов пищи. Одной из причин возникновения колоректального рака выступают некоторые химические соединения (асбест, афлотоксины).
К предраковым заболеваниям ободочной кишки относят:
• диффузный семейный полипоз (риск озлокачествления 75-100%);
• наследственный не связанный с полипозом колоректальный рак;
• неспецифический язвенный колит (5-50%);
• больные с синдромами Пейтца-Егерса, Гарднера (5-50%);
• болезнь Крона (5-50%);
• одиночные и групповые полипы, частота малигнизации зависит от размеров и локализации (1-42%);
• больные, ранее оперированные по поводу рака толстой кишки
(15-20%);
• лица в возрасте старше 50 лет. Профилактика
Профилактика рака ободочной кишки сводится к своевременному выявлению и лечению предраковых заболеваний, что делает необходимым знание их клинических проявлений. Раннее выявление колорек- тального рака затруднено, и в этом плане существенную помощь могут оказать мероприятия, направленные на формирование «групп риска», охватывающих больных с предопухолевыми заболеваниями и доброкачественными опухолями ободочной кишки, и организация тщательного наблюдения за ними с использованием современных диагностических средств (рентгенологический, эндоскопический контроль).
Анатомия и физиология
Толстая кишка состоит из отделов, отличающихся функциональными особенностями и строением: слепая кишка, восходящая, печёночный угол, поперечноободочная кишка, селезёночный угол, нисходящая и сигмовидная кишка. Наиболее уязвимыми местами ободочной кишки выступают места её физиологического сужения, где, как известно, чаще всего возникает рак. Продольный мышечный слой ободочной кишки распределяется неравномерно и концентрируется в виде трёх параллельных друг другу полос шириной до 1 см. Циркулярный мышечный слой представлен также неравномерно, вследствие чего на всём протяжении ободочной кишки образуется ряд выпячиваний.
| |
Кровоснабжение ободочной кишки обеспечивает верхняя и нижняя брыжеечные артерии. Верхнеампулярный отдел прямой
кишки кровоснабжается из бассейна нижней брыжеечной артерии, остальные отделы из бассейна внутренних подвздошных артерий. Лимфатическая система начинается капиллярами, расположенными по криптам слизистой оболочки кишки в мышечном и серозном слое, образуя выносящие лимфатические сосуды брыжеечного края кишки, где они впадают в лимфатические узлы. Околокишечные лимфоузлы расположены вдоль артериальных аркад, промежуточ- ные между корнем брыжейки и кишечной стенкой, забрюшинные в забрюшинной клетчатке.
Патологическая анатомия
Из злокачественных опухолей, локализующихся в ободочной, кишке, рак составляет 98-99%, саркомы (в основном лимфосаркомы) - 1-2%. По форме роста опухоли различают экзофитную, характерную для правых отделов, и эндофитную (инфильтрирующую, язвенную), которую чаще встречают в левых отделах ободочной кишки.
По гистологическому строению различают аденокарциному (60- 70%), солидный рак (10-12%) и слизистый рак (12-15%).
Отдалённые метастазы наиболее вероятно обнаружить в печени, лёгких, надпочечниках, яичнике, канцероматоз брюшины. При раке толстой кишки встречают первично множественные опухоли, которые располагаются на разных участках кишки.
Классификация по Международной системе TNM
• При оценке Т, N и М категорий используют следующие методы: физический осмотр;
- методы визуализации;
- эндоскопию;
- хирургическое исследование.
• Классификация TNM применима только для рака, при этом необходимо гистологическое подтверждение диагноза. T - первичная опухоль.
- Tx - недостаточно данных для оценки первичной опухоли.
- T0 - первичная опухоль не определяется.
- Tis - интраэпителиальная или с инвазией слизистой оболочки. Tis включает раковые клетки до базальной мембраны (интраэпителиальное распространение) или в слизистом слое без распространения в подслизистый слой.
| |
- T1 - опухоль инфильтрирует стенку кишки до подслизистой оболочкой.
- Т2 - опухоль инфильтрирует мышечный слой стенки кишки.
- Т3 - опухоль инфильтрирует субсерозную оболочку или ткань ободочной и прямой кишки.
- Т4 - опухоль прорастает висцеральную брюшину или непосредственно распространяется на соседние органы и структуры путём прорастания серозной оболочки, например, врастание опухоли слепой кишки в сигмовидную. Прорастание опухоли в другие органы или структуры, определяемое макроскопически, классифицируется Т4. Однако если нет микроскопического подтверждения, то Т3.
• N - регионарные лимфатические узлы.
- Nx - недостаточно данных для оценки регионарных лимфатических узлов.
- N0 - нет признаков метастатического поражения регионарных лимфатических узлов.
- N1 - метастазы в 1-3 регионарных лимфатических узлах.
- N2 - метастазы в4и более регионарных лимфатических узлах.
• М - отдалённые метастазы.
- Mx - недостаточно данных для оценки отдалённых метастазов.
• - M0 - нет признаков отдалённых метастазов. M1 - наличие отдалённых метастазов.
Таблица 5-5. Стадии рака согласно Международной классификации по системе TNM

Рак ободочной и прямой кишки можно сгруппировать по стадиям согласно Международной классификации по системе TNM (табл. 5-5).
Клиническая картина
Характерных признаков, на основании которых можно в начальном периоде выявить рак ободочной кишки, не существует. Жалобы возникают лишь с того времени, когда появились нарушения деятельности кишечника или общие симптомы заболевания. Уже при развитом раке следующие клинические признаки отмечаются в разных сочетаниях: потеря аппетита, тошнота, отрыжка, неприятные ощущения во рту, вздутие и чувство тяжести, боли в животе, неустойчивый стул, нарушение кишечной проходимости (более характерное для рака левой половины), патологические выделения из заднего прохода (кровь, слизь, гной). Иногда происходит нарушение общего состояния при отсутствии заметных симптомов со стороны кишки, что выражено анемией, слабостью и повышением температуры. Пальпаторно определение опухоли хотя и не выступает ранним симптомом, но нередко служит основным поводом для постановки диагноза. Осложнения рака ободочной кишки - кишечная непроходимость, кровотечение, абсцесс, флегмона и перфорация кишечной стенки.
| |
Особенности течения рака ободочной кишки и его осложнения позволили выделить токсикоанемическую, энтероколитическую, диспепсическую, обтурационную, псевдовоспалительную и опухолевую клинические формы.
• Токсикоанемическая форма характерна для поражения правой половины ободочной кишки. На первое место выступают симптомы общих расстройств: недомогание, слабость, быстрая утомляемость, потеря трудоспособности, повышение температуры, бледность кожных покровов и прогрессирующая анемия.
• Энтероколитической форме присущи неустойчивый стул, чувство распирания и вздутия кишечника, урчание в животе, различные расстройства акта дефекации, наличие патологических выделений, болевые ощущения в животе.
• Диспепсическая форма отличается более частыми болями в животе, потерей аппетита, неприятными ощущениями во рту, отрыжкой, тошнотой, эпизодической рвотой, чувством вздутия и тяжести в эпигастральной области.
• Обтурационная форма характеризуется ранними проявлениями кишечной непроходимости, которой предшествует боль по типу кишечной колики.
• Псевдовоспалительная форма проявляется повышенной температурой, может симулировать различные воспалительные заболевания брюшной полости (аппендицит, холецистит).
• Опухолевой форме свойственна пальпаторно определяемая опухоль при отсутствии других проявлений заболевания.
Диагностика
Клиническое обследование больного сводится к общему осмотру, пальпации живота, анализам на скрытое кровотечение и тщатель- ному рентгенологическому обследованию ЖКТ. Особую ценность представляет исследование толстой кишки с помощью бариевой клизмы с одновременной инсуфляцией воздухом (двойное контрастирование) и колонофиброскопией. Обследование необходимо начинать с ректороманоскопии. В настоящее время с появлением и совершенствованием эндоскопических методов обязательным считают морфологическую оценку опухоли.
| |
В качестве уточняющих распространённость опухолевого процесса методов используют УЗИ органов брюшной полости, экскреторную урографию, КТ, МРТ, лапароскопию. Также в качестве допол- нительных методов диагностики применяют определение уровня экспрессии в сыворотке крови РЭА, СА 19-9.
Дифференциальная диагностика
Дифференциальную диагностику рака ободочной и прямой кишки проводят с полипозом, туберкулёзом, инвагинацией кишки, актиномикозом, неспецифическим язвенным колитом и заболеваниями желчного пузыря и правой почки (табл. 5-6).