Файл: 1. Анатомия сосудов головного мозга. Виллизиев круг. Кровоснабжение и отток. Бассейны. Анатомия кровоснабжения головного мозга.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 30.11.2023
Просмотров: 147
Скачиваний: 1
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
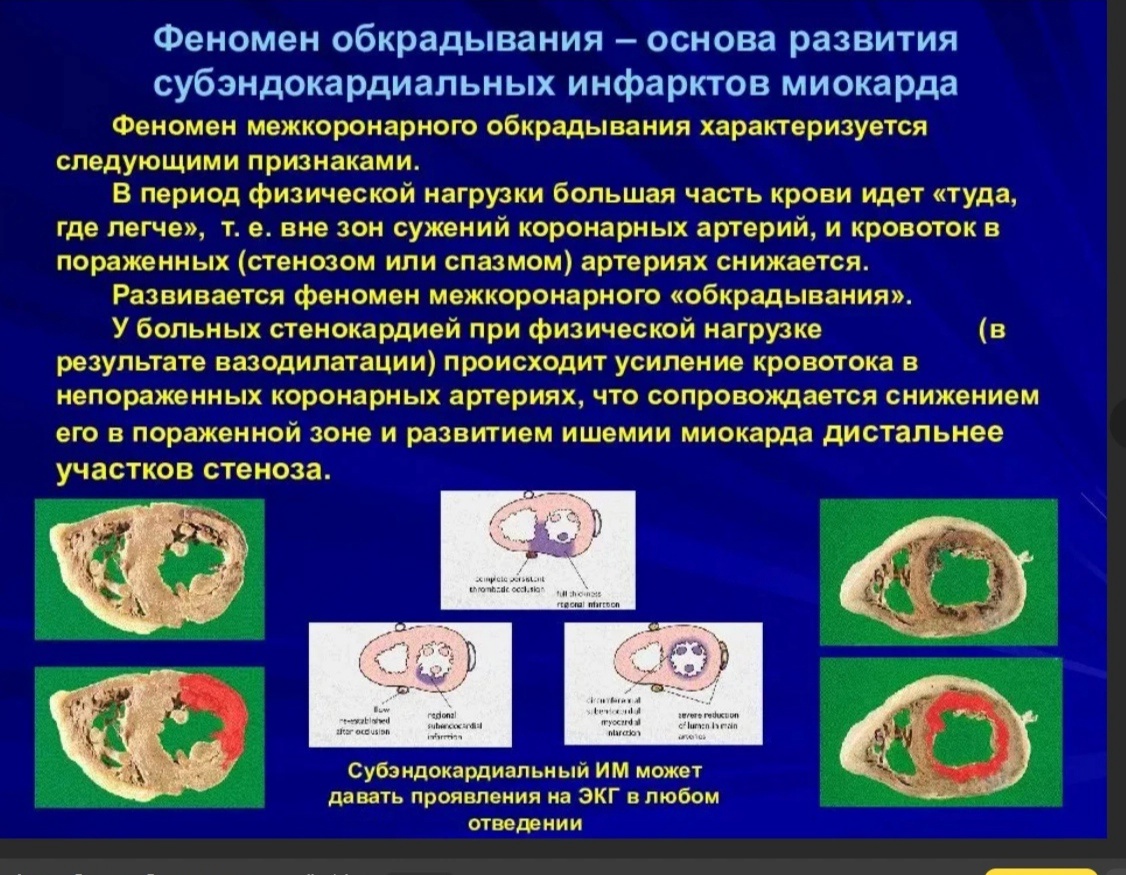
Феномен обкрадывания
9. Отток крови (венозная система). Механизм. Причины нарушения оттока крови.
Венозная система ГМ служит не только для оттока венозной крови, но и для всасывания ликвора. Резорбция ликвора осуществляется через пахионовы грануляции в венозные синусы ГМ, а значит, от нормального состояния и функционирования венозной системы напрямую зависят внутричерепное давление и вероятность развития отека ГМ. В венозной системе ГМ выделяют несколько уровней: поверхностные и глубокие вены; синусы твердой мозговой оболочки; вены-выпускники; сплетения основания черепа. Благодаря сильно развитой системе анастомозов к ней относятся также вены свода черепа и лица, вены позвоночника.Через поверхностные мозговые вены кровь отводится от коры и тех отделов белого вещества, которые расположены на небольшом расстоянии от нее. Большая часть этих вен проходит через мягкую и твердую мозговые оболочки и впадает в крупные вены или синусы: поперечные, пещеристые, сфенопариетальные, каменистые, верхний сагиттальный, базальное сплетение. Большое значение имеют межвенозные и межсинусные анастомозы на поверхности полушарий мозга. По системе глубоких мозговых вен осуществляется отток крови от глубокорасположенных структур ГМ. С анатомической точки зрения в этой системе различают короткие и длинные вены. По коротким венам кровь оттекает от ядерных образований мозга и узких прослоек белого вещества (внутренней капсулы), по длинным – от глубокорасположенных участков белого вещества истриатума.
Главным коллектором вен данной системы является большая мозговая вена Галена. По ней венозная кровь оттекает в прямой синус. Некоторые глубокие вены топографоанатомически соотносятся с мозговыми артериями. На основании черепа вены образуют круг Розенталя, аналогичный артериальному кругу Виллизия. Глубокая средняя мозговая вена соотносится со средней мозговой артерией. Глубокие мозговые вены связаны анастомозами с другими отделами интракраниального венозного русла. Это имеет большое значение для компенсации венозного оттока при развитии патологических процессов, приводящих к нарушению проходимости вен.
Синусы твердой мозговой оболочки представляют собой коллекторы для венозной крови мозга и его оболочек. В них впадают вены мозга и диплоические вены черепа. В устье вен располагаются полулунные створки, выполняющие функцию клапанов. Они могут изменять направление тока крови, закрывая венозные устья, и предохраняют синусы от переполнения кровью. Ту же функцию осуществляют трабекулы – эластические перекладины, перекинутые от одной стенки синуса к другой. Диплоические вены находятся во внутренних каналах свода черепа. Они обеспечивают дренаж крови из костной ткани, и в них отсутствуют клапаны. Эти вены сообщаются с венами мягких тканей черепа, мозговыми венозными синусами, менингеальными венами. Отток крови направлен к основанию черепа, в синусы и среднюю оболочечную вену. Венывыпускники (венозные эмиссарии) проходят внутри костей свода и основания черепа, соединяя диплоические вены с венозными синусами и венами мягких тканей головы. Вены свода черепа и лица также участвуют в обеспечении интракраниального венозного оттока. Выявлены анастомозы этих вен с диплоическими венами и выпускниками. Большая часть этих анастомозов находится в области сосцевидно-теменного костного шва основания сосцевидного отростка височной кости и в парасагиттальной зоне.
избыточное кровенаполнение сосудов головного мозга устраняется путем ослабления притока крови в его сосудистую систему вследствие констрикции всей системы магистральных артерий. В таких случаях регуляция происходит также рефлекторно. Рефлексы посылаются с механорецепторов венозной системы, мелких артерий и оболочек мозга (вено-вазальный рефлекс).
Причины в физиологических условиях: при натуживании, во время затяжного кашля, при физическом напряжении, пении, игре на духовых инструментах, родах, крике, нахмуривании бровей, нагибании головы (например, во время физкультурных упражнений – при положении тела вверх ногами), в положении лежа без подушки под головой, при сдавлении шеи тесным воротничком и т.д.
Затруднение венозного оттока из полости черепа наблюдается также при целом ряде соматических заболеваний [сердечная и сердечно-легочная недостаточность; сдавление внечерепных вен; опухоли головного мозга, его оболочек, черепа, арахноидиты; черепно-мозговая травма; тромбозы вен и синусов; инфекционно-токсические поражения вен; церебральные тромбофлебиты; сдавление вен при краниостенозе, водянке мозга; асфиксия новорожденных и взрослых, повешение; венозная и артериовенозная гипертония; затруднение/ прекращение носового дыхания. Венозная энцефалопатия может быть также обусловлена классическими причинами цереброваскулярной патологии: артериальной гипертензией (АГ), атеросклерозом, курением, сахарным диабетом, употреблением гормональных препаратов (эстрогенов), злоупотреблением алкоголем и наркотическими веществами, синдромом апноэ, использованием нитратов и некоторых вазодилататоров.
10)Гемодинамические кризы (1-8). Причины, к какому варианту инсульта это приводит.
Гемодинамические кризы могут быть вызваны стрессом, изменениями климатических факторов, нарушениями режима или характера питания и другими факторами дестабилизации. Клинические данные, анамнез и современные методы исследования дают возможность выделять и идентифицировать:
восемь вариантов гемодинамических кризов: гипертонический, гипотонический, аритмический, коронарный, ангиодистонический, гемореологический, нейроэндокринный, обтурационный.
Гипертонический криз может быть спровоцирован стрессом, употреблением алкоголя, отменой приема лекарств. В зависимости от сократительной функции сердца и состояния сосудов мозга гипертонический криз может привести к развитию лакунарного, гемодинамического ишемического инсульта (ИИ) [7-9]. Снижение сократительной способности миокарда (фракции выброса и минутного объема крови) у пациентов с артериальной гипертензией позволяет предполагать развитие лакунарного или крупноочагового гемодинамического инфаркта мозга.
Коронарный криз – Коронарный криз – одна из частых, но не всегда диагностируемых причин декомпенсации мозгового кровообращения. Не только стенокардия, но и безболевая ишемия миокарда способны привести к снижению эффективной работы сердца. Кроме того, коронарная недостаточность часто сопровождается кратковременными нарушениями ритма сердца (желудочковой экстрасистолией, фибрилляцией предсердий). Коронарный атеросклероз, проявляющийся стенокардией или безболевой ишемией миокарда, как правило, сочетается со стенозами брахиоцефальных артерий. Кратковременное снижение ударного объема крови не может быть компенсировано патологически измененной артериальной системой мозга.одна из частых, но не всегда диагностируемых причин декомпенсации мозгового кровообращения. Не только стенокардия, но и безболевая ишемия миокарда способны привести к снижению эффективной работы сердца.
Коронарный криз обычно приводит к развитию гемодинамического или кардиоэмболического инсульта
Гипотонический криз развивается на фоне абсолютной и относительной гипотонии,
-
атеросклеротические изменения в брахиоцефальных артериях -
Паркинсонизм -
неадекватное применение антигипертензивных средств (21%). -
Интоксикации -
инфекции
Приводит к: Гипотонические кризы приводят к гемодинамическим инсультам с мультифокальными мелкоочаговыми повреждениями мозга.
Аритмический криз (пароксизмальные формы нарушений ритма сердца) – одна из самых частых причин ОНМК. Пароксизм мерцательной аритмии снижает минутный объем крови на 20 – 25%, что составляет патофизиологическую основу для ишемии мозга. Фибрилляция предсердий создает условия для образования тромбов в полостях сердца. Известно, что синдром слабости синусового узла встречается значительно чаще у пациентов с инсультами не установленной этиологии. Аритмический криз является основной причиной кардиоэмболического инсульта.
Ангиодистонический криз обычно сопутствует вертеброгенным нарушениям сосудистого тонуса (синдром позвоночной артерии).
-
Эпизоды недостаточности кровообращения в вертебрально-базилярной системе. -
Приступ мигрени-тяжелые формы мигрени предполагают возможность очаговых повреждений мозга (мигренозный инсульт).
приводит к преходящим нарушениям мозгового кровообращения, реже – к развитию гемодинамического ишемического инсульта с мелкоочаговыми повреждениями мозга.
Нейроэндокринный криз – всегда следствие гормональной дисфункции или нарушений нейрогенной регуляции. Нейроэндокринные кризы можно наблюдать у женщин в период климакса, у больных с тиреотоксикозом. Наиболее демонстративны их проявления у больных с нейроэндокринными опухолями. В этом случае патофизиологической основой повреждения сердечно-сосудистой системы является массивный выброс в кровь катехоламинов, который помимо выраженных гемодинамических эффектов и приводит к повреждению миокарда и сосудистой стенки. Нейроэндокринные кризы приводят к развитию гемодинамических и атеротромботических ИИ
Гемореологический криз – одна из наиболее частых причин декомпенсации мозгового кровообращения. Гиперкоагуляция, гипервискозность крови служат основой для системных нарушений микроциркуляции. При определенных условиях (гипертермия, обезвоживание, интоксикация, стресс) системные расстройства регионального кровообращения могут привести к блокаде микроциркуляции. Микроциркуляторный блок создает условия для ишемии стандартных органов-мишеней: мозг, сердце, почки. Артериальная гипертензия в таких случаях носит симптоматический характер и лишь увеличивает нагрузку на миокард. Гемореологический криз осложняется ОНМК по типу гемореологической микроокклюзии (гемореологический инсульт), гемодинамическим или атеротромботическим инсультом..
Обтурационный криз предполагает острую закупорку артерии среднего или крупного калибра тромбом или фрагментом распадающейся атеросклеротической бляшки. Расслаивание стенки артериального ствола также может стать причиной обтурации. Закупорка крупной артерии обычно возникает в местах наиболее выраженных артеросклеротических изменений вследствие «активации» бляшек или тромботических осложнений. В результате обтурационного криза развиваются тяжелые крупноочаговые ишемические повреждения мозга, протекающие по типу атеротромботического инсульта.
11. Ишемическая «полутень» - развитие ишемического очага. Схема с пояснением.
Ишемический инсульт - ключевым моментом патогенеза является локальная ишемия мозга (местное малокровие мозговой ткани), развивающаяся при снижении церебральной перфузии ниже 18 - 22 мл на 100г/мин (при норме в 50-60 мл на 100г/мин), что является функциональным порогом (в частности, при показателях ниже которого, ЭЭГ в соответственной зоне мозга становится плоской). Уровень перфузии менее 8 -10 мл на 100 г мозговой ткани в минуту является порогом развития необратимых изменений - порогом инфаркта. Также необходимо осветить следующие моменты патогенеза инфаркта мозга:
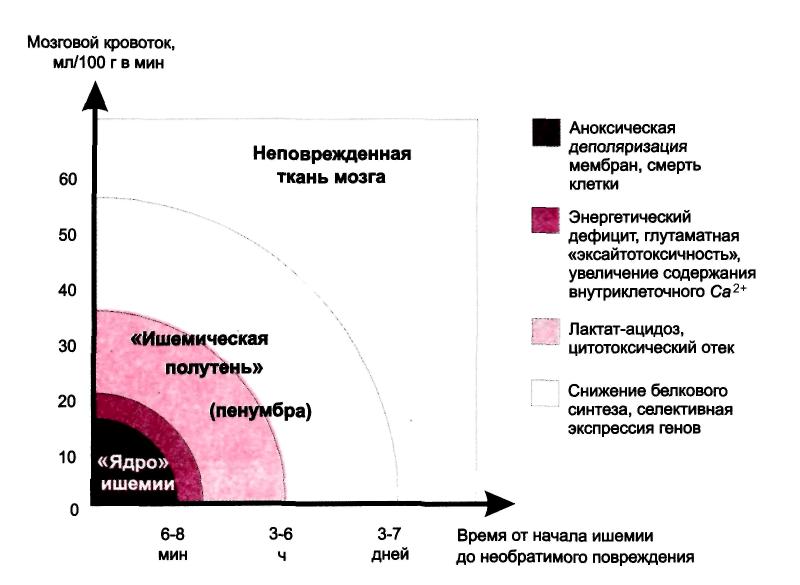
Рис. 5. Формирование инфаркта мозга на фоне снижения церебрального кровотока.
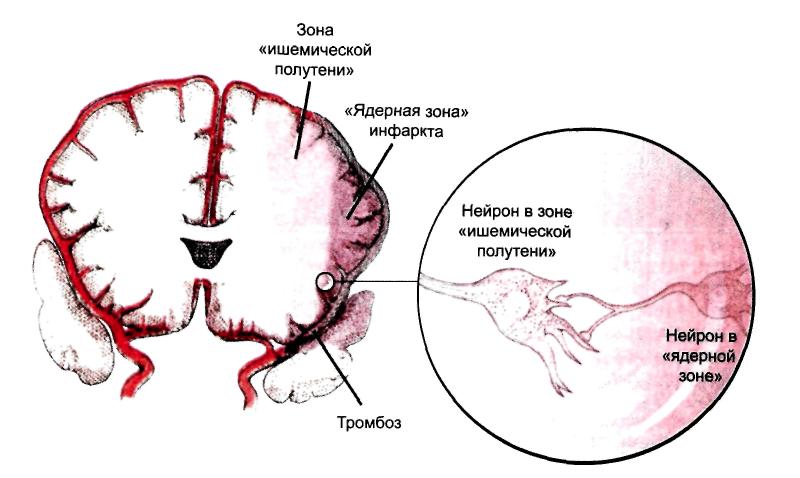
Рис. 6. Ишемизированная область головного мозга.
Пенумбра. Терапевтическое окно - при длительности гипоперфузии более 6 – 8 мин в зоне порога инфаркта образуется некроз мозговой ткани - инфаркт мозга, а в области функционального порога формируется зона «ишемической полутени» (или ишемической пенумбры), кровоснабжение в которой выше критического порога необратимых изменений (8 - 10 мл на 100г/мин), но ниже функционального порога, и нервные клетки в которых в течение определенного срока сохраняют жизнеспособность. Эта зона может трансформироваться в инфаркт (зону некроза ткани мозга) в результате вторичных нейрональных повреждений или остаться неповрежденной в случае восстановления кровотока (реперфузии). В основном формирование инфаркта мозга в области пенумбры происходит в течение 3-6 часов. Этот промежуток времени получил название «терапевтического окна», т.е. 3-6 часов от начала инсульта являются промежутком времени, в течение которого можно оказать лечебное воздействие на клетки зоны «ишемической полутени» и предотвратить развитие некроза.
12. Развитие геморрагического инсульта (разрыв (причины)), геморрагическое пропитывание.
Геморрагический инсульт - вследствие хронической артериальной гипертензии происходит развитие липогиалиноза, фибриноидного некроза в стенках мелких перфорирующих артерий мозга (корково-медуллярные, лентикулостриарные ветви) с формированием так называемых микроаневризм Шарко-Бушара. (Шарко–Бушара аневризмы чаще всего располагаются в лентикулостриарных сосудах базальных ганглиев, связанных с хронической гипертонией. Шарко–Бушара аневризм являются частой причиной кровоизлияния в мозг.)
Далее, как правило, на фоне и в результате резкого повышения АД, наблюдается разрыв измененной артерии или микроаневризмы с последующим формированием тромба и развитием кровоизлияния непосредственно в паренхиму головного мозга по типу гематомы (85% случаев) или геморрагического пропитывания вещества мозга. Средний объем гематом в полушариях большого мозга 60 - 80 мл, полушариях мозжечка 30 - 50 мл. Далее происходит расслоение мозговой ткани гематомой, окруженной узкой зоной некроза мозга в месте кровоизлияния. Развивается цитотоксический и вазогенный отек головного мозга (