ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 16.03.2019
Просмотров: 53549
Скачиваний: 1953
450
Рис. 156. Гнойный плеврит, эмпиема плевры (а, б), пункция плевры, возможные
ошибки (в): 1-3 - поверхностные абсцессы лёгкого с плевральными сращениями; 4 -
осумкованная эмпиема; 5 - междолевая эмпиема; 6 - диафрагмальная эмпиема; 7 -
пиопневмоторакс; 8 - empiema necessitatis.
Инфицирование плевральной полости может произойти лимфогенным или
гематогенным путём из внелёгочных очагов гнойной инфекции (гнойный аппендицит,
гнойный холецистит, панкреатит, забрюшинные флегмоны, сепсис и др.). Подобное
инфицирование возникает реже, оно начинается с образования серозного выпота, который
затем переходит в серозно-гнойный и гнойный.
Реакция плевры на внедрившуюся микрофлору различна. При слабовирулентной
инфекции образуется небольшой фибринозный выпот, склеивающий висцеральный и
париетальный листки плевры, что способствует образованию спаек, сращений вокруг
очага инфекции, - это сухой плеврит. Более вирулентные микробы вызывают образование
обильного количества экссудата (экссудативный плеврит), который при переходе
процесса в гнойное воспаление приобретает гнойный характер.
Воспалительный процесс в плевре начинается с гиперемии, отёка, экссудации,
появления точечных кровоизлияний, на поверхности плевры откладывается слой фибрина.
Гиперемия нарастает, плевра подвергается инфильтрации лейкоцитами, гибель которых
приводит к образованию гноя, скапливающегося в плевральной полости. На дне полости
гной густой, содержит крошковидные массы, в более поверхностных слоях - жидкий. В
самом верхнем слое может находиться прозрачный экссудат. Это следует учитывать при
диагностической пункции. Отложение фибрина обусловливает склеивание листков
плевры, что приводит к отграничению (осумкованию) эмпиемы. Скопление экссудата в
плевральной полости при тотальном поражении плевры может быть значительным и
вызывать сдавление лёгкого, смещение органов средостения в здоровую сторону, что
ведёт к нарушению дыхания и кровообращения. Всасывание из гнойного очага в кровь
бактериальных токсинов, продуктов распада тканей вызывает интоксикацию, тяжесть
которой зависит от распространённости воспалительного процесса.
Переход воспаления в продуктивную фазу приводит к образованию соединительной
ткани и прорастанию её сосудами с формированием спаек, шварт. Образовавшимися
451
плевральными спайками гнойный экссудат отграничивается от непоражённой части
плевральной полости с формированием одной или нескольких камер - осумкованный
гнойный плеврит. Воспалительный процесс в плевре при прогрессировании может
привести к её расплавлению и прорыву гноя в окружающую клетчатку, мышцы. Через
отверстия в фасции гной выходит в мышечные ложа и подкожную клетчатку грудной
клетки (empiema necessitatis - эмпиема «по необходимости»). Точно так же воспаление
висцеральной плевры ведёт к распространению процесса на лёгочную ткань с
образованием воспалительного процесса в лёгком и лимфатических узлах корня лёгкого,
расплавление стенки бронха способствует образованию бронхоплеврального свища.
Развившийся воспалительный процесс в лёгком может вызвать фиброз лёгочной ткани -
необратимые склеротические изменения (пневмосклероз).
Лечение приводит к облитерации плевральной полости, но если полость остаётся
(остаточная полость), это служит показателем развития хронического гнойного плеврита.
Клинические проявления
Клинические проявления заболевания включают:
1) симптомы основного заболевания, послужившего причиной плеврита;
2) признаки гнойной интоксикации;
3) симптомы, обусловленные накоплением жидкости в плевральной полости.
Больные гнойным плевритом жалуются на боль в боку, кашель, ощущение тяжести
или распирания в боку, затруднённое дыхание, невозможность глубоко вдохнуть, одышку,
повышение температуры тела, слабость. Боль в грудной клетке больше выражена в начале
заболевания, носит колющий характер, а по мере распространения воспаления и
накопления экссудата ослабевает, присоединяется ощущение тяжести или распирания в
боку. Постепенно нарастает одышка. Кашель, как правило, сухой, а при вторичном
плеврите на почве пневмонии или абсцесса лёгкого - с мокротой слизистого или гнойного
характера, иногда с большим количеством гнойной мокроты. При присоединении
плеврита к основному заболеванию изменяется характер кашля, он становится более
упорным, мучительным, больше беспокоит по ночам, может быть приступообразным,
усиливается в положении на больном боку.
Одышка может быть выраженной, усиливается, как и боль, при положении больного
на здоровом боку. Поэтому больные вынуждены лежать на больном боку, что облегчает
дыхание и уменьшает боль в груди.
Температура тела высокая (39-40 °С), постоянного или гектического характера. Пульс
достигает 120-130 в минуту, что обусловливается как гнойной интоксикацией, так и
смещением сердца и сосудов средостения в здоровую сторону вследствие накопления
экссудата.
Прорыв абсцесса лёгкого, расположенного под плеврой, с поступлением гноя и
воздуха в плевральную полость сопровождается плевральным шоком. Прорыву гноя
предшествует сильный мучительный непрекращающийся кашель, который завершается
появлением резкой, как «удар кинжалом», боли в боку. Больной не может глубоко
вздохнуть, лицо становится бледным, кожа покрывается холодным потом. Пульс частый,
слабого наполнения, АД понижается. Из-за выраженной боли дыхание становится
452
поверхностным, частым, появляется акроцианоз, нарастает одышка. Тяжёлая картина
заболевания определяется раздражением плевры, вызывающим болевую реакцию,
сдавлением лёгкого гноем и воздухом, смещением органов средостения в здоровую
сторону с нарушением деятельности сердца. После стихания острых явлений, выведения
больного из шока развивается состояние интоксикации, более тяжёлой, чем при мета- и
парапневмонических эмпиемах плевры.
Учитывая вторичный характер гнойного плеврита, при сборе анамнеза следует
выяснить нарушения в течении основного заболевания: появление болей в боку,
изменение характера кашля, появление затруднения при вдохе, повышение температуры
тела, нарастание слабости, недомогания или появление резкой («кинжальной») боли в
боку.
При общем осмотре больного отмечаются бледность кожных покровов, одышка,
вынужденное положение в постели - полусидячее или на больном боку. Иногда больной
сдавливает бок рукой, что уменьшает боль при вдохе. Число дыханий увеличивается до
20-25, в тяжёлых случаях - до 30-40 в минуту.
При осмотре грудной клетки определяется ограничение её дыхательных движений,
больная сторона отстаёт при дыхании от здоровой или не участвует в дыхании. При
скоплении большого количества экссудата в плевральной полости обнаруживают
выбухание грудной клетки в задненижних отделах, межрёберные промежутки сглажены.
При пальпации грудной клетки, межрёберных промежутков возможна умеренная
болезненность. Голосовое дрожание на стороне поражения ослаблено или вовсе не
определяется.
При перкуссии грудной клетки отмечается укорочение перкуторного звука над
экссудатом, при тотальном плеврите тупой звук регистрируют над всей половиной
грудной клетки, при значительном скоплении экссудата (но не тотальном плеврите)
верхняя граница тупости располагается по косой линии Демуазо. При этом определяются
треугольники Гарленда и Грокко-Раухфуса. При перкуссии выявляют смещение
срединной тупости в здоровую сторону, что обусловлено смещением средостения
экссудатом, накапливающимся в плевральной полости.
Аускультация грудной клетки выявляет значительное ослабление или полное
отсутствие дыхательных шумов над местом определяемой тупости.
В крови - лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ.
Температура тела повышена до 38-40 °C, постоянная или перемежающегося гектического
характера.
Рентгенологическое исследование (рентгеноскопия, рентгенография грудной клетки)
показывает скопление жидкости в плевральной полости. Рентгенологическая картина
определяется количеством жидкости и её расположением. В начале заболевания жидкость
скапливается в задненижних отделах плевральной полости (в рёберно-диафрагмальном
синусе), по мере накопления экссудата затемнение лёгочного поля нарастает. В отличие от
гидроторакса скопление жидкости при экссудативном плеврите никогда не имеет
горизонтального уровня. При пиопневмотораксе над горизонтальным уровнем жидкости в
плевральной полости находят слой свободного воздуха.
Данные физикального и рентгенологического исследования позволяют поставить
диагноз экссудативного плеврита. Высокая температура тела, тяжёлая интоксикация,
453
изменения в крови (лейкоцитоз, увеличение СОЭ) указывают на наличие гнойного
плеврита. Для уточнения диагноза, определения возбудителя и проведения рациональной
антибактериальной терапии выполняют диагностическую пункцию плевральной полости.
Точку для пункции выбирают по месту наибольшей тупости, типичная точка
расположена в восьмом или девятом межреберье между лопаточной и задней
подмышечной линиями. При ограниченном и осумкованном плеврите, небольшом
скоплении жидкости точку для пункции намечают совместно с рентгенологом при
рентгеноскопии грудной клетки.
Для пункции необходимы шприц вместимостью 20 мл, иглы диаметром 0,5, 1 и 2 мм,
трёхходовой кран, 0,5% раствор прокаина. К пункции готовятся, как к операции:
обрабатывают руки, надевают стерильные перчатки. Больного усаживают на стол,
туловище его слегка согнуто, спина выгнута. Спереди стоит медицинская сестра и
поддерживает больного в таком положении. Раствором йода, йод+калия йодидом широко
смазывают кожу в области спины, в шприц с тонкой иглой набирают раствор прокаина и
анестезируют кожу и глубжележащие ткани. Иглой большего диаметра (1-2 мм)
прокалывают кожу и смещают её несколько в сторону, а затем продвигают иглу вперёд по
верхнему краю нижележащего ребра, всё время предпосылая её продвижению раствор
прокаина. Признак проникновения иглы в плевральную полость - ощущение её провала
после сопротивления проколу париетальной плевры. При потягивании поршня шприца на
себя получают экссудат. Гнойный характер его свидетельствует об эмпиеме плевры. В
шприц набирают гной, трёхходовым краном перекрывают иглу, шприц отсоединяют и
экссудат помещают в пробирки для лабораторного и бактериологического исследования,
затем продолжают удалять гной до появления отрицательного давления в шприце.
Лечение
Терапия гнойного плеврита включает удаление гноя, борьбу с инфекцией,
дезинтоксикационную терапию, восстановление нарушенных функций органов.
Быстрой ликвидацией очага гнойного воспаления в плевре и расправлением лёгкого
достигается основная цель лечения - соприкосновение париетального и висцерального
листков плевры и их сращение. Наступающая облитерация гнойной полости приводит к
излечению больного. Чем раньше начато лечение эмпиемы плевры, тем лучше исход,
поскольку в спавшемся лёгком ещё не успевают произойти необратимые изменения, а в
воспалённой плевре не образовалась плотная фиброзная ткань (шварты). При наличии
шварт полного расправления лёгкого может не произойти, между листками плевры
образуется остаточная полость с плотными стенками, вследствие чего острый процесс
может перейти в хронический.
Основной метод лечения эмпиемы - закрытый, при котором не производят вскрытия
плевральной полости. При открытом методе выполняют разрез грудной стенки для
удаления гноя, фибрина и шварт.
К закрытым методам лечения гнойного плеврита относятся лечебные пункции
плевральной полости и дренирование её путём прокола грудной стенки. Дренажную
трубку можно вывести также через ложе резецированного ребра, зашив вокруг неё мягкие
ткани для создания герметичности (рис. 157, 158).
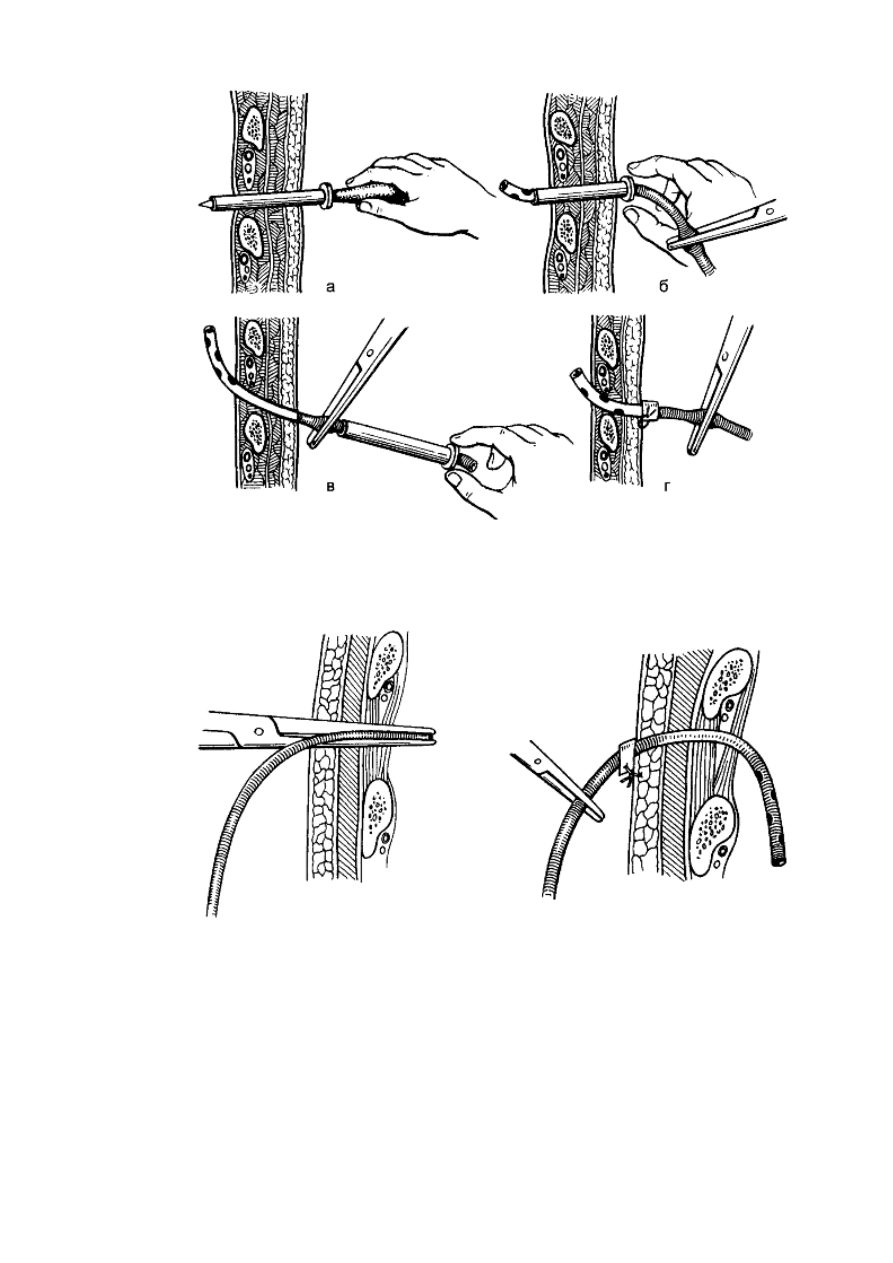
454
Рис. 157. Дренирование плевральной полости с помощью троакара: а - пункция
плевральной полости; б - проведение дренажа через канюлю троакара; в - удаление
канюли троакара; г - фиксация дренажа.
Рис. 158. Вариант закрытого дренирования плевральной полости при гнойном
плеврите: а - проведение дренажа с помощью кровоостанавливающего зажима; б -
фиксация дренажа.
Начинают лечение гнойного плеврита с пункций плевральной полости. Обязательно
проводят местную анестезию. Пункцию осуществляют иглой с широким просветом (1-1,5
мм), обязательно используя трёхходовой кран или резиновую трубку с зажимом,
которыми перекрывают иглу при отсоединении шприца. Это позволяет избежать
пиопневмоторакса вследствие попадания атмосферного воздуха в плевральную полость.
Удалять гной при большом его скоплении в плевральной полости следует медленно,