ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 16.03.2019
Просмотров: 53546
Скачиваний: 1953
455
чтобы не вызвать вследствие быстрого опорожнения полости гиперемию ex vacue и
резкого смещения средостения. Это чревато опасностью развития шока.
Пункцию продолжают до полного удаления гноя и появления в шприце
отрицательного давления (при оттягивании поршня через иглу содержимое не поступает,
а при отпускании поршень возвращается в исходное положение). Заканчивают пункцию
введением в плевральную полость раствора протеолитических ферментов и антибиотиков.
Пункции производят ежедневно.
Если первые пункции не дали эффекта, прибегают к активной постоянной аспирации
гноя из плевральной полости. В плевральную полость вводят постоянный дренаж. Для
этого широким троакаром после надреза кожи скальпелем пунктируют через
межрёберный промежуток плевральную полость, стилет удаляют, а через трубку троакара
в плевральную полость вводят дренажную трубку, после чего трубку троакара также
удаляют. Дренажную трубку фиксируют к коже швом или полоской лейкопластыря и
подсоединяют к вакуумной системе с постоянным разрежением 50-100 мм вод.ст. за счёт
водоструйного или электрического отсоса. Гной из плевральной полости удаляется
постоянно, благодаря отрицательному давлению листки плевры соприкасаются между
собой, склеиваются, и гнойная полость ликвидируется (рис. 159).
Если обеспечить постоянную аспирацию невозможно, на конец дренажной трубки
надевают клапан из перчаточной резины и помещают его в банку с антисептическим
раствором (дренирование по Бюлау). Клапан пропускает из плевральной полости гной,
воздух (при пиопневмотораксе), закрывается при отрицательном давлении в ней и
предупреждает поступление воздуха или жидкости обратно в плевральную полость при
вдохе.
В редких случаях при неэффективности закрытых методов лечения применяют
открытый метод - торакостомию для удаления густого гноя, фибрина, секвестров
лёгочной ткани, которые не удаётся вывести через иглу или дренаж (рис. 160).
Рис. 159. Вакуумное дренирование плевральной полости при гнойном плеврите: 1 -
раствор для промывания; 2 - дроссельный зажим; 3 - промывной дренаж; 4 -
аспирационный дренаж; 5 - сборник экссудата; 6 - водный вакуум- метр; 7 - место
соединения с компрессором ВК-1.
456
Гнойный перикардит
Гнойный перикардит (pericarditis purulenta) - гнойное воспаление перикарда
(сердечной сорочки).
Этиология и патогенез
Возбудителями гнойного перикардита являются стафилококки, энтеробактерии,
гонококки, туберкулёзная палочка и др. Заболевание в основном вторичное - развивается
как осложнение гнойного медиастинита, абсцесса печени, гнойного плеврита, перитонита,
рожи, остеомиелита, флегмон различной локализации и др. Основной путь
распространения инфекции лимфогенный, реже - гематогенный. Возможен и контактный
путь - распространение воспаления с соседних органов на перикард. Гнойный перикардит
может встречаться как осложнение внутригрудных операций. Перикардит, возникающий
после ранений сердца, перикарда, называют первичным.
Воспаление перикарда развивается по общим правилам и начинается с гиперемии,
отёка, образования внутриперикардиального экссудата, который вначале бывает
серозным, а затем становится гнойным. Выпот в перикарде может быть геморрагического
характера - вследствие микротравмы расширенных сосудов при работе сердца.
Количество экссудата может достигать 0,5-1,5 л. В воспалительный процесс вовлекаются
эпикард, миокард (вторичный миокардит). Отложение фибрина на эпи- и перикарде
приводит к склеиванию их между собой с последующим образованием в этих местах
сращений - внутриперикардиальных спаек, массивное развитие которых приводит к
облитерации полости перикарда.
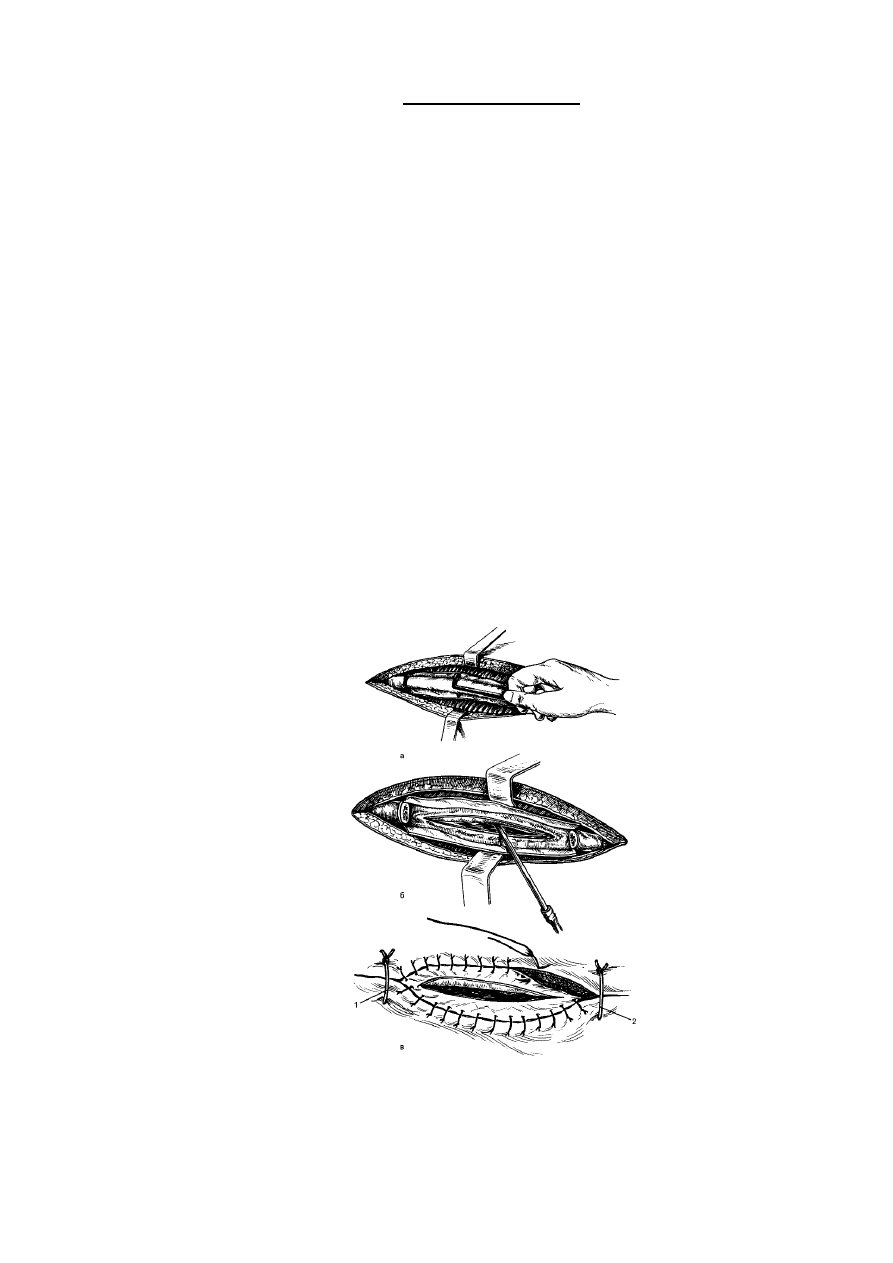
Рис. 160. Торакостомия: а - поднадкостничная резекция ребра; б - рассечение ложа
резецированного ребра, вскрытие плевральной полости и удаление гноя путём аспирации;
в - формирование торакостомы, подшивание надкостницы к краям кожной раны. Концы
рёбер укрыты надкостницей и мягкими тканями, прошитыми съёмными швами через все
слои раны (1, 2).
457
Клинические проявления и диагностика
Клинические проявления заболевания определяются двумя моментами: затруднением
работы сердца, обусловленным скоплением экссудата в сердечной сорочке, и гнойной
интоксикацией.
При небольшом количестве воспалительного экссудата в сердечной сорочке обычно
почти не бывает сдавления сердца, скопление же большого количества экссудата
приводит к развитию субъективных и объективных изменений. При этом отмечаются
приступы сердцебиения, боли в области сердца, появляются ощущение сдавления сердца,
страх. Боли часто иррадиируют в левую руку и очень похожи на боли при стенокардии.
Пульс становится мягким, неравномерным, с перебоями. Появляются одышка, цианоз и
набухание вен шеи. При дальнейшем скоплении жидкости в перикарде отмечают кашель,
затруднение глотания, что связано со сдавлением трахеи и пищевода. Мучительная
одышка заставляет больного искать положение, облегчающее дыхание, и он обычно
полусидит, используя при вдохе вспомогательные дыхательные мышцы. В связи с резким
затруднением венозного кровообращения возникает не только цианоз, но и похолодание
верхней части туловища, шеи, головы.
Перкуторно при перикардите выявляют расширение границ сердечной тупости,
которая принимает характерную треугольную форму, что связано с заполнением
экссудатом сердечной сорочки и обоих наддиафрагмальных и передневерхнего её
заворотов.
Аускультативно в ранних фазах развития перикардита выявляют шум трения
перикарда, который исчезает после накопления экссудата в перикарде. К этому времени
нарастает и становится выраженной глухость сердечных тонов. Сердечный толчок не
определяется или отмечается кнутри от левой границы сердечной тупости.
Кроме перечисленных признаков, связанных с накоплением экссудата в сердечной
сорочке, развиваются симптомы, вызванные гнойной интоксикацией: высокая
температура тела, нередко с ознобом, лейкоцитоз с преобладанием нейтрофилов,
слабость, отсутствие аппетита и т.д.
При рентгенологическом исследовании определяется интенсивная треугольная
расширенная тень в области сердца, подтверждающая скопление жидкости в сердечной
сумке. Используют специальные методы исследования - электрокардиографию и
электрокимографию. Важным методом, подтверждающим диагноз экссудативного
перикардита и позволяющим определить характер экссудата, произвести
бактериологическое исследование, является пункция перикарда. Больному, находящемуся
в положении сидя, производят местную инфильтрационную анестезию тканей основания
мечевидного отростка, больше слева. После этого в области угла между соединением
хряща VII ребра слева с основанием мечевидного отростка иглой или тонким троакаром
прокалывают кожу и подкожную клетчатку. Иглу осторожно продвигают за грудину по
направлению вверх до получения жидкости при аспирации. Следует помнить о том, что
глубокое продвижение иглы может привести к повреждению сердца. Пункция позволяет
получить экссудат для макроскопического, микроскопического и бактериологического
исследования и в случае необходимости полностью удалить жидкость из сердечной сумки
(рис. 161).
458
При пункции перикарда следует помнить, что основное количество жидкости при
перикардите накапливается позади сердца, в нижних отделах сердечной сумки, а сердце
всегда прилежит к задней поверхности грудины.
Рис. 161. Пункция полости перикарда: а - у основания мечевидного отростка; б -
через пятое межреберье по парастернальной линии.
Дифференцировать гнойный перикардит необходимо с левосторонним экссудативным
плевритом, смещающим сердце вправо, и с расширением сердца. Рентгенологическое
исследование, а в необходимых случаях плевральная пункция позволяют уточнить
диагноз.
Для дифференциации перикардита и расширения сердца необходимо тщательно
собрать анамнез, при этом обычно удаётся выявить длительно существующее сердечное
заболевание, приведшее к расширению сердца. Имеют значение также данные
аускультации (глухие тоны при перикардите) и рентгенологического исследования.
Большую роль в дифференциации расширения сердца и гнойного перикардита играют
также симптомы гнойной интоксикации, наблюдаемые при последнем.
Лечение
Лечение гнойного перикардита в связи с применением антибиотиков стало более
успешным. Используют повторные пункции перикарда для удаления гноя и введения
антибиотиков или перикардиотомию. Больным обычно придают полусидячее положение,
обеспечивают полный покой, по показаниям назначают сердечные средства.
Диагностическая пункция перикарда в случае получения гноя сразу же превращается в
лечебную, т.е. из перикарда полностью отсасывают гной, через ту же иглу вводят
антибиотики в растворе прокаина (500 000 ЕД канамицина и 25-30 мл 0,25% раствора
прокаина) и затем, учитывая данные антибиотикограммы, подбирают соответствующие
антибиотики. Пункции перикарда повторяют через 3-5 дней в зависимости от состояния
459
больного и быстроты накопления гноя. При отсутствии успеха после трёх-четырёх
лечебных пункций перикарда прибегают к перикардиотомии.
Следует помнить, что эта операция наряду с возможностью полного опорожнения
перикарда от гноя чревата опасностью вторичной инфекции. Поэтому перикардиотомия
показана лишь при отсутствии эффекта от закрытого (пункционного) лечения. Задачей
перикардиотомии является обеспечение постоянного оттока гноя через самую нижнюю
точку сердечной сумки. Операцию выполняют под наркозом или местной анестезией.
Разрез проводят вдоль мечевидного отростка, который пересекают у основания и
откидывают вверх. Обнажают верхнюю поверхность диафрагмы и перикарда, который
вскрывают над диафрагмой. После эвакуации гноя для предупреждения слипания краёв
раны вводят дренаж, который не должен проникать глубоко (во избежание травмирования
сердца). Операционный метод лечения является частью комплексной терапии -
антибактериальной, дезинтоксикационной, включающей лечение первичного заболевания,
ставшего причиной гнойного перикардита.
Прогноз
Прогноз при гнойном перикардите всегда серьёзен. Несмотря на значительные успехи
лечения, позволившие резко снизить непосредственную летальность, нередко у больных
впоследствии в связи с рубцами в перикарде развивается тяжёлая сердечно-сосудистая
недостаточность.
Сепсис
Сепсис (sepsis) - общая гнойная инфекция - тяжёлое вторичное инфекционное
заболевание полимикробной природы с особой реакцией организма и клинической
картиной болезни.
Классификация сепсиса
I. По этиологии: а) стафилококковый; б) стрептококковый; в) пневмококковый; г)
гонококковый; д) колибациллярный; е) анаэробный; ж) смешанный; з) грибковый.
II. По локализации первичного очага: 1) раневой; 2) абдоминальный; 3)
ангиогенный; 4) гинекологический; 5) урологический; 6) отогенный; 7) одонтогенный; 8)
катетерный; 9) криптогенный и др.
III. По времени развития: а) ранний (развившийся до 10-14 дней с начала болезни
или момента повреждения); б) поздний (развившийся позже 2 нед).
IV. По клинической картине: а) молниеносный; б) острый; в) подострый; г)
рецидивирующий; д) хронический.
V. По характеру реакции организма больного: а) гиперергическая форма; б)
нормергическая форма; в) гипергическая форма.
Сепсис - вторичное заболевание, осложняющее течение различных гнойных процессов
(абсцесса, флегмоны, карбункула, гнойного плеврита, остеомиелита и др.). Для сепсиса не
характерен определённый инкубационный период, но имеется первичный гнойный очаг
или входные ворота инфекции (травматические повреждения, ожоги). После развития