ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 16.03.2019
Просмотров: 53506
Скачиваний: 1953
530
Большое значение в диагностике амёбного абсцесса печени имеют специальные методы
исследования: рентгенологическое, радиоизотопное сканирование, УЗИ, компьютерная
томография.
Для уточнения диагноза проводят диагностическую пункцию под контролем УЗИ или
компьютерной томографии. Характер гноя, обнаружение в нём амёб не оставляют
сомнений в диагнозе.
Абсцесс печени может вскрыться в брюшную или плевральную полость, забрюшинную
клетчатку, жёлчные протоки и даже наружу.
Лечение абсцесса печени должно включать комплексную антиамёбную,
антибактериальную, дезинтоксикационную терапию.
При мелких абсцессах, даже множественных, удаётся добиться излечения больного
консервативными средствами. Основной метод лечения - пункционный. Пунктируют
абсцесс толстой иглой под контролем УЗИ или компьютерной томографии, аспирируют
его содержимое, в полость вводят антибактериальные и антиамёбные препараты.
При неэффективности пункционного метода лечения выполняют вскрытие и
дренирование абсцесса.
Хирургическое вмешательство показано при осложнённом абсцессе - его прорыве в
брюшную полость.
Абсцесс лёгких. Метастазирование амёб в лёгкие приводит к развитию пневмонии или
абсцесса лёгкого. Клинические, рентгенологические признаки амёбной пневмонии и
абсцесса не отличаются от таковых при неспецифической природе заболевания.
При абсцессе используют бронхологическую санацию. Если антибактериальная терапия
неэффективна, пунктируют гнойник с аспирацией гноя и введением специфических
лекарственных препаратов.
Амебный абсцесс мозга встречают редко. Чаще выявляют множественные абсцессы
диаметром от нескольких миллиметров до нескольких сантиметров. Кроме клинических,
используют специальные методы диагностики: УЗИ, компьютерную томографию.
Для лечения абсцессов применяют антиамёбные и антибактериальные препараты, при
сформировавшихся абсцессах - хирургический метод (удаление абсцесса вместе с
капсулой).
При всех видах хирургических осложнений амебиаза проводят комплексное лечение с
обязательным применением антиамёбных препаратов: эметина, метронидазола, хлорохина
по определённым схемам, изложенным в курсе инфекционных болезней.
Профилактика хирургических осложнений амебиаза состоит из общих
эпидемиологических мероприятий и активного лечения больных амебиазом кишечника.
ФИЛЯРИАТОЗ
Филяриатоз (filariatosis) - общее название гельминтозов, вызываемых филяриями.
Наибольшее значение в хирургии имеют вухерериоз и бругиоз, характеризующиеся
531
поражением лимфатической системы. Распространены филяриатозы среди населения
жарких стран Африки, Южной Америки и Южной Азии. Гельминты паразитируют в
лимфатических сосудах и узлах, их личинки находятся в лимфе и крови. Источники
инвазии - люди, обезьяны, собаки, кошки. Личинки переносятся комарами рода Anopheles,
Culex и др. Развитие микрофилярий в них продолжается 8-35 дней.
Клиническая картина
Рост и развитие гельминтов в лимфатических сосудах вызывают нарушение или полное
прекращение тока лимфы в сосудах, даже в грудном лимфатическом протоке. Длительный
лимфостаз приводит к слоновости. Заболевание сопровождается лихорадкой, головной
болью, общей слабостью. Лимфатические узлы плотные, болезненные, лимфатические
сосуды - в виде плотных шнуров красного цвета, болезненных при пальпации.
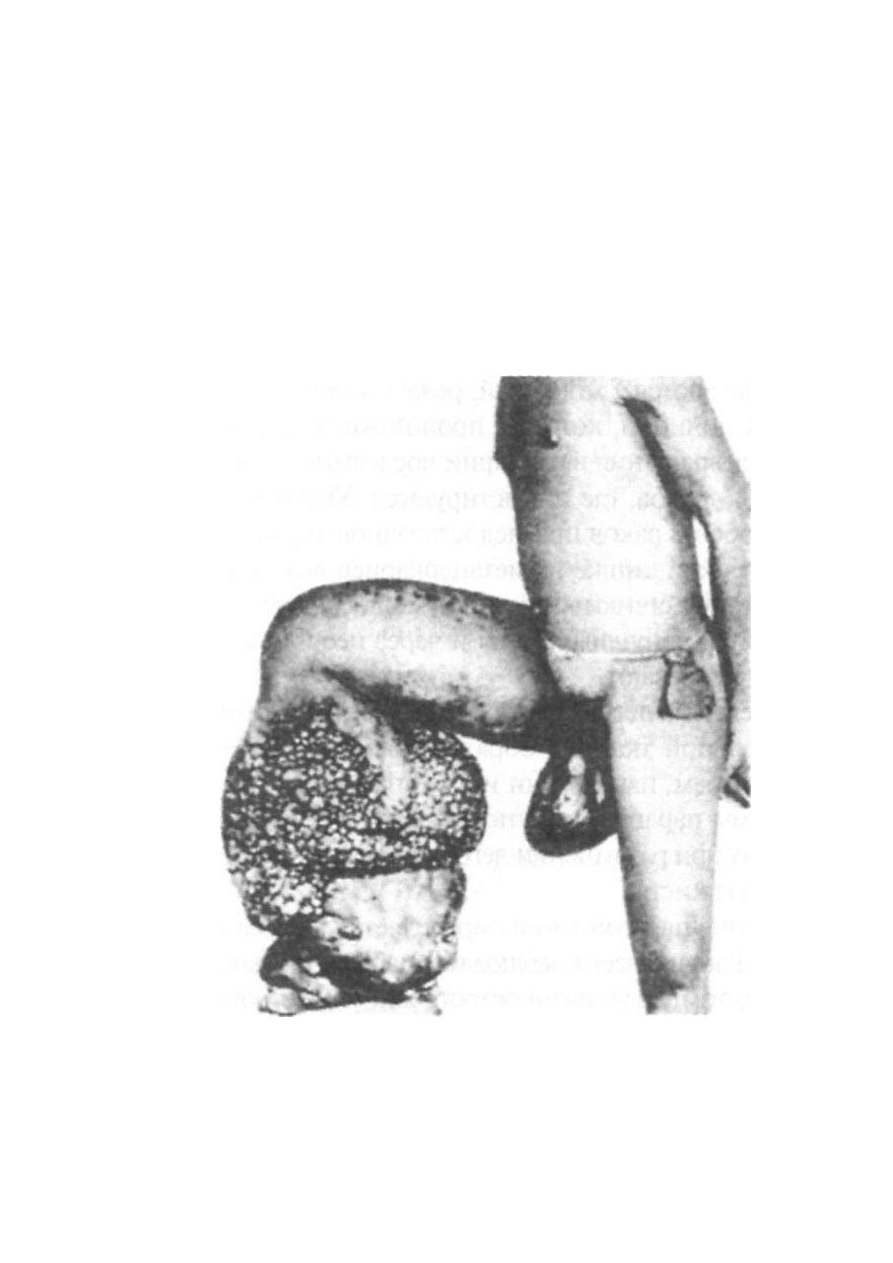
Рис. 173. Слоновость голени при филяриатозе.
Лимфангиит распространяется от проксимальных отделов конечностей к дистальным.
При этом отсутствуют первичный очаг воспаления и входные ворота инфекции.
Лимфангииту предшествует увеличение паховых и подмышечных лимфатических узлов.
Одновременно в различных участках тела возникает зудящая сыпь, напоминающая
532
крапивницу. Постепенно воспалительные явления стихают, а через несколько месяцев или
лет возобновляются. Через 2-7 лет от начала заболевания начинается вторая стадия
заболевания: развиваются варикозное расширение лимфатических сосудов, лимфостаз,
разрывы сосудов, лимфорея в виде хилёзной диареи. Лимфатические узлы резко
увеличены. Присоединение гноеродной инфекции приводит к развитию флегмоны,
абсцессов. В третьей стадии болезни характерны развитие слоновости, чаще нижних
конечностей, мошонки, реже - верхних конечностей, молочных желёз, вульвы (рис. 173).
Диагностика
Диагноз устанавливают по клинической картине заболевания и обнаружению в крови
микрофилярий.
Лечение
В начальных стадиях проводят противопаразитарную терапию диэтилкарбамазином по
0,1 г 3 раза в день в течение 7-10 дней. Контроль лечения осуществляют по обнаружению
в крови микрофилярий. При необходимости курсы повторяют. В случае вторичной
инфекции показана антибактериальная терапия.
Хирургическому лечению подлежат абсцессы, эмпиемы плевры, перитонит. Лечение
слоновости хирургическое: иссекают полностью изменённые ткани - кожу, подкожную
клетчатку, фасции. Для закрытия дефекта кожи используют дерматомные лоскуты из
здоровых участков иссечённой кожи или с других участков тела.
При слоновости мошонки удаляют оболочки яичка, кожу, подкожную клетчатку в
пределах здоровых тканей. Оперативное лечение выполняют при отсутствии паразитов в
крови (по данным повторных лабораторных исследований). При обнаружении паразитов в
крови перед операцией проводят дегельминтизацию.
Парагонимоз
Парагонимоз (paragonimosis) - заболевание, вызываемое гельминтом, поражающим в
основном лёгкие и мозг человека.
Парагонимоз встречают на Дальнем Востоке, в основном он распро- странён в Китае,
Японии, Корее, на Филиппинах, в странах Индокитайского полуострова, Африки, Южной
Америки.
Возбудитель парагонимоза - трематода Paragonimus westermanii. Основные хозяева -
человек, кошки, свиньи, собаки, тигры, мангусты, дополнительные хозяева -
пресноводные крабы и раки.
Яйца паразита выделяются с мокротой, реже с калом, попадают в воду, где через 4 нед
из яиц выходят личинки, которые проникают в тело моллюска (промежуточного хозяина).
После превращения в церкарии паразиты покидают моллюск и проникают в тело крабов
или раков, где инцистируются. Употребление человеком в пищу заражённого мяса крабов
и раков при недостаточной термической обработке приводит к заражению. В тонкой
кишке из метацеркариев выходят незрелые парагонимусы, перфорируют стенки кишки и
выходят в свободную брюшную полость. Там они мигрируют в сторону диафрагмы и
через неё или средостение проникают в лёгкие, где оседают и созревают.
533
Вокруг внедрившегося в лёгочную ткань паразита развивается воспаление с
разрастанием соединительной ткани и образованием через 2-3 мес парагонимозной кисты,
заполненной гноем, паразитами и их яйцами.
Внелёгочные формы парагонимоза появляются в результате гематогенного
метастазирования из лёгких при разрушении лёгочной ткани и сосудов. В мозге чаще
встречают множественные кисты.
Клиническая картина
Клиническая картина парагонимоза определяется периодом внедрения миграции и
развития паразита. Раньше всего возникает абдоминальный синдром, проявляющийся
стойким энтеритом, явлениями острого живота, острого гепатита. Внедрение и развитие
паразита в лёгких характеризуется клинической симптоматикой бронхопневмонии,
острого бронхита, геморрагического плеврита.
При клиническом обследовании больного выявляют постоянные симптомы - боли в
груди, приступообразный кашель по утрам с гнойной мокротой, кровохарканье,
повышение температуры тела. При аускультации определяют хрипы, чаще влажные. В
половине случаев возникают лёгочное кровотечение и одышка. Интоксикация при
лёгочном парагонимозе проявляется тахикардией, дистрофическими изменениями
миокарда, довольно часто неврологическими симптомами (головной болью,
головокружением, раздражительностью, быстрой утомляемостью).
Острый мозговой парагонимоз проявляется клинической картиной менингита или
менингоэнцефалита, развивающегося на фоне лёгочного парагонимоза. Наиболее
характерные мозговые симптомы: сильная головная боль, судорожные припадки по типу
эпилептических с полной или неполной потерей сознания, головокружение, сужение
полей и снижение остроты зрения.
Диагностика
В брюшной полости при лапароскопии или лапаротомии выявляют геморрагический,
фибринозный и фибринозно-гнойный выпот, при микроскопическом исследовании
выпота обнаруживают незрелые формы гельминта. Следует учитывать данные анамнеза -
употребление мяса крабов, раков, пребывание в эндемическом очаге парагонимоза.
Мокрота имеет характерный вид: шоколадного, красно-коричневого или ярко-красного
цвета, вязкая, при микроскопии в ней находят яйца паразитов в виде скоплений. В крови
выявляют эозинофилию, часто лимфоцитоз, гипохромную анемию.
Внутрикожная проба со специальным антигеном положительная, характеризуется
возникновением инфильтрата диаметром более 1 см, эритемы - 3-4 см, сильного зуда,
часто лимфангиита.
При рентгенологическом исследовании в лёгком, чаще в средней доле, определяют
мелкоили крупноочаговые кольцевидные диффузные затенения.
При мозговом парагонимозе клиническая картина заболевания, мозговые симптомы,
лабораторные исследования, включая исследование цереброспинальной жидкости,
эпидемиологические данные позволяют поставить правильный диагноз. Для определения
локализации кисты применяют рентгенологические и ангиографические исследования.
534
Лечение
Для консервативного лечения применяют битиноль внутрь в течение 10 дней - по 30-40
мг/кг в сутки в 2-3 приёма.
Показаниями к операции (резекции лёгкого) считают безуспешность консервативной
терапии, повторяющиеся лёгочные кровотечения, прогрессирующее истощение,
постоянное кровохарканье.
При парагонимозе головного мозга показания к операции (удалению кист) - нарастание
психических и неврологических симптомов, безрезультатность консервативной терапии.
ФАСЦИОЛЁЗ
Фасциолёз (fasciolosis) - гельминтоз, протекающий с поражением гепатобилиарной
системы. Встречают во Франции, на Кубе; в нашей стране - очень редко. Возбудитель
фасциолёза - Fasciola hepatica (печёночная двуустка). Постоянные хозяева паразита -
человек, крупный и мелкий рогатый скот, свиньи, лошади; промежуточный хозяин -
моллюск малый прудовик. Из яиц гельминта, попавших в воду, выходят личинки и
проникают в моллюск. Развившаяся в теле моллюска личинка выходит в воду, где
инкапсулируется. При питье воды из водоёмов личинки попадают в организм основного
хозяина и локализуются в жёлчных протоках, жёлчном пузыре, очень редко в других
органах.
Паразитируя в жёлчных протоках, двуустка повреждает эпителий, что создаёт входные
ворота для гноеродной микрофлоры и приводит к развитию гнойного холецистита,
абсцесса печени, холангита, механической желтухи, т.е. к необходимости хирургического
лечения.
У больных с установленным ранее фасциолёзом появление признаков гнойно-
воспалительного заболевания жёлчного пузыря, жёлчных протоков при исключении
других причин даёт основание для установления диагноза осложнённого фасциолёза.
Деструктивные процессы в печени, жёлчных путях любой природы требуют срочного
оперативного вмешательства, во время которого в протоках, в полости абсцесса могут
быть обнаружены двуустки.
Хирургические операции при всех локализациях фасциол выполняют по общим
правилам. Противопаразитарную терапию проводят эметином.