ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 16.03.2019
Просмотров: 53417
Скачиваний: 1953
190
Выбор средств и методов профилактики зависят от обоснованной оценки вероятности
развития послеоперационной инфекции и возможного возбудителя (или возбудителей).
Выделяют четыре типа хирургических вмешательств, различающихся по степени риска
возникновения послеоперационных воспалительных осложнений.
I. «Чистые» операции. Нетравматические плановые операции, которые не
затрагивают ротоглотку, дыхательные пути, желудочно-кишечный тракт или
мочеполовую систему, а также ортопедические и такие операции, как мастэктомия,
струмэктомия, грыжесечение, флебэктомия, протезирование суставов, артропластика. При
этом в области операционной раны нет признаков воспаления. Риск послеоперационных
инфекционных осложнений при указанных операциях составляет менее 5%.
II. «Условно чистые» операции. «Чистые» операции с риском инфекционных
осложнений: плановые операции на ротоглотке, пищеварительном тракте, женских
половых органах, урологические и пульмонологические (без признаков сопутствующей
инфекции), повторное вмешательство через «чистую» рану в течение 7 дней, экстренные и
неотложные операции, операции при закрытых травмах. Риск послеоперационных
инфекционных осложнений в этой группе - около 10%.
III. «Загрязнённые» (контаминированные) операции. Операционные раны имеют
признаки негнойного воспаления. Это операции, сопровождающиеся вскрытием
желудочно-кишечного тракта, вмешательства на мочеполовой системе или жёлчных путях
при наличии инфицированной мочи или жёлчи соответственно; наличие гранулирующих
ран перед наложением вторичных швов, операции при открытых травматических
повреждениях, проникающих ранениях, обработанных в течение суток (ранняя первичная
хирургическая обработка). Риск послеоперационных инфекционных осложнений
достигает 20%.
IV. «Грязные» операции. Оперативные вмешательства на заведомо инфицированных
органах и тканях при наличии сопутствующей или предшествующей инфекции, при
перфорации желудка, кишечника, операции в области ротоглотки, при гнойных
заболеваниях желчевыводящих или дыхательных путей, вмешательства при проникающих
ранениях и травматических ранах в случае отсроченной и поздней хирургической
обработки (через 24-48 ч). Риск послеоперационных инфекционных осложнений в
подобных ситуациях достигает 30-40%.
Многие факторы риска развития инфекции после хирургического вмешательства
связаны с состоянием самого пациента. Развитие инфекции в ране начинается при
определённых условиях, индивидуальных для каждого больного и заключающихся в
снижении местной и общей реактивности организма. Последнее особенно присуще
больным пожилого возраста или с сопутствующими заболеваниями (анемией, сахарным
диабетом и пр.). Это может быть связано и с основным заболеванием: злокачественное
новообразование, кишечная непроходимость, перитонит. Местная реактивность может
снижаться в результате длительной операции, чрезмерной травматизации раны, при
излишне развитой подкожной жировой клетчатке, вследствие грубой оперативной
техники, из-за технических трудностей во время операции, нарушения правил асептики и
антисептики. Местные и общие факторы снижения реактивности тесно взаимосвязаны.
Наличие предшествующей или скрыто протекающей инфекции также создаёт риск
развития гнойных осложнений у больных. У пациентов, которым имплантированы
протезы из инородного материала, может произойти инфицирование имплантата даже в
191
том случае, если оперативное вмешательство проводят в другой анатомической области,
особенно на нестерильных участках (например, операции на толстой кишке).
Возраст больного находится в прямой корреляции с частотой инфекционных
осложнений. Это можно объяснить тем, что у людей пожилого возраста высока
предрасположенность к возникновению инфекционных осложнений вследствие
сопутствующих заболеваний. Влияют также снижение защитных сил организма,
особенности строения кожи брюшной стенки (дряблость, сухость), часто чрезмерное
развитие подкожной жировой клетчатки, а также менее строгое соблюдение санитарно-
гигиенического режима, что приобретает особое значение при экстренных операциях.
Факторы риска, обусловленные патогенностью микроорганизмов, имеют
существенное значение для проведения антибактериальной профилактики и терапии.
Инфекция предполагает наличие значительного количества микроорганизмов, способных
оказывать патогенное действие. Точное их число определить фактически невозможно; по-
видимому, оно зависит от вида микроорганизма, а также от факторов риска,
обусловленных состоянием больного. Факторы риска, связанные с патогенными
микроорганизмами, в частности такие, как вирулентность, исследовать сложно, как и их
роль в многофакторной этиологии раневой инфекции. Однако факторы риска, связанные с
состоянием больного, особенностями оперативного вмешательства, характером
патологического процесса, послужившего основанием для хирургической операции,
подлежат объективной оценке и должны учитываться при выполнении профилактических
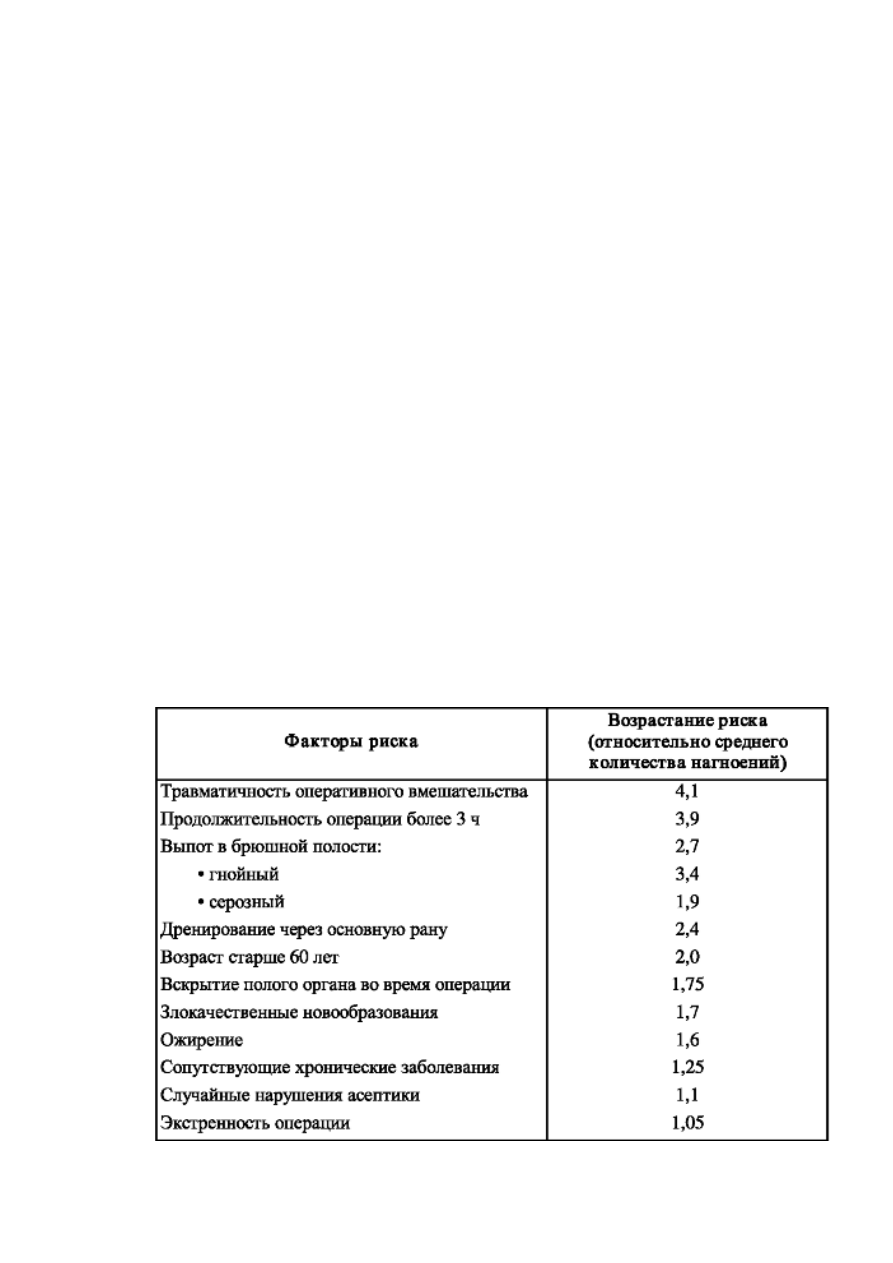
мероприятий (табл. 4).
Меры воздействия на очаг оперативного вмешательства, направленные на
предупреждение инфекционных осложнений, можно разделить на две группы:
специфические и неспецифические.
Таблица 4. Факторы риска нагноения операционных ран
192
К неспецифическим мерам относятся средства и методы, направленные на
повышение общей реактивности организма, его устойчивости к любым неблагоприятным
воздействиям, увеличивающим восприимчивость организма к инфекции, на улучшение
операционных условий, техники оперативного вмешательства и т.п. Задачи
неспецифической профилактики решаются в период предоперационной подготовки
больных. К ним относятся:
• нормализация гомеостаза и обмена веществ;
• восполнение кровопотери;
• противошоковые мероприятия;
• нормализация белкового, электролитного баланса;
• совершенствование техники операции, бережное обращение с тканями;
• тщательный гемостаз, сокращение времени операции.
На частоту раневых инфекций влияют такие факторы, как возраст больного,
истощение, ожирение, облучение места операции, квалификация хирурга, проводящего
вмешательство, а также сопутствующие состояния (сахарный диабет, иммуносупрессия,
хроническое воспаление). Однако строгого соблюдения правил асептики и антисептики
при проведении хирургических операций в ряде случаев оказывается недостаточно.
Под специфическими мерами следует понимать различные виды и формы
воздействия на вероятных возбудителей бактериальных осложнений, т.е. применение
средств и методов воздействия на микробную флору, и прежде всего - назначение
антибиотиков.
1. Формы воздействия на возбудителя:
• санация очагов инфекции;
• применение антибактериальных средств на путях передачи инфекции (внутривенное,
внутримышечное, эндолимфатическое введение антибиотиков);
• поддержание минимальной подавляющей концентрации (МПК) антибактериальных
препаратов в зоне операции - месте повреждения тканей (антисептический шовный
материал, иммобилизованные антибактериальные препараты на имплантатах, подведение
антисептиков через микроирригаторы).
2. Иммунокоррекция и иммуностимуляция.
Послеоперационные инфекционные осложнения могут быть различной локализации и
характера, но основные из них следующие:
• нагноение раны;
• пневмония;
• внутриполостные осложнения (абдоминальные, плевральные абсцессы, эмпиема);
193
• воспалительные заболевания мочевых путей (пиелит, пиелонефрит, цистит, уретрит);
• сепсис.
Наиболее часто встречающийся тип внутрибольничной инфекции - раневая.
При высокой вероятности бактериального обсеменения раны специальная
предоперационная подготовка позволяет санировать очаг инфекции или уменьшить
степень бактериальной обсеменённости зоны оперативного вмешательства (толстая
кишка, очаги инфекции в полости рта, глотка и т.д.). Внутривенное вливание
антибиотиков накануне, во время операции и после неё позволяет поддержать
антибактериальную активность крови за счёт циркуляции антибиотиков. Однако добиться
нужной их концентрации в зоне оперативного вмешательства (locus minoris resistentia) не
удаётся из-за нарушения местного кровообращения, расстройства микроциркуляции,
отёка тканей, асептического воспаления.
Создать должную концентрацию можно лишь при использовании депо
антибактериальных средств за счёт иммобилизации антибиотиков и введения их в
структуру шовных, пластических, дренирующих материалов.
Применение хирургических антисептических нитей, пластических материалов на
основе коллагена и клеевых композиций, комбинированных перевязочных и дренажных
материалов, содержащих химические антисептики и антибиотики, обеспечивает
поддержание антимикробного эффекта в зоне оперативного вмешательства в течение
длительного периода, что предупреждает развитие гнойных осложнений.
Использование различных вариантов иммобилизации антибактериальных средств
путём их включения в структуру перевязочных, шовных, пластических материалов, что
обеспечивает медленное их выделение в окружающие ткани и поддержание
терапевтической концентрации, - перспективное направление в профилактике гнойно-
воспалительных осложнений в хирургии. Применение хирургических антисептических
нитей для наложения анастомоза увеличивает его механическую прочность за счёт
уменьшения воспалительной и усиления репаративной фазы заживления раны.
Остеопластические материалы на основе коллагена, содержащие антибиотики или
химические антисептики при хроническом остеомиелите, характеризуются выраженной
антибактериальной активностью и тем самым положительно влияют на репаративные
процессы в костной ткани.
Следует учитывать, что при операциях I типа антибактериальная профилактика
нецелесообразна и осуществляется лишь в случае, когда нельзя исключить возможности
инфицирования тканей во время операции (при проведении протезирования, установке
сосудистого шунта или искусственной молочной железы, наличии у больного
иммунодефицитного состояния и пониженной реактивности). В то же время при
операциях III и IV типа применение антибактериальных средств является обязательным и
может рассматриваться как превентивная терапия неспецифической хирургической
инфекции, причём при IV типе оперативных вмешательств требуются скорее их
терапевтические курсы, чем профилактические.
Исходя из приведённой классификации, основной акцент в антибактериальной
профилактике следует делать на «условно чистых» и некоторых «условно грязных»
послеоперационных ранах. Без дооперационной профилактики при таких операциях
194
отмечается высокая частота инфекционных осложнений, применение антибиотиков
снижает количество гнойных осложнений.
Схема антибиотикопрофилактики определяется не только типом оперативного
вмешательства, но и наличием факторов риска развития послеоперационных
воспалительных осложнений.
Примерами антибиотикопрофилактики при различных оперативных вмешательствах
могут быть следующие.
Операции на сосудах. Частота инфекционных осложнений возрастает при установке
сосудистых протезов. В большинстве случаев (75%) инфекция развивается в паховой
области. Возбудителями обычно являются стафилококки. Инфицирование сосудистого
шунта может привести к необходимости его удаления и потере поражённой конечности,
инфицирование аортокоронарного шунта может стать причиной смерти. В связи с этим,
несмотря на невысокий риск инфекционных осложнений при многих сосудистых
операциях, показано профилактическое применение цефалоспоринов I-II поколения или
(при высоком риске) - III-IV поколения, а также фторхинолонов, особенно при проведении
шунтирования, учитывая возможность тяжёлых инфекционных последствий.
Операции на голове и шее. Профилактическое применение антибиотиков может в 2
раза снизить частоту раневых инфекций при некоторых хирургических вмешательствах в
полости рта, ротоглотке. Применение пенициллинов не всегда оказывается достаточным
ввиду высокого риска развития инфекции, более оправдано назначение цефалоспоринов
поколения. Другие оперативные вмешательства, например удаление щитовидной железы,
не требуют антибиотикопрофилактики, за исключением тех случаев, когда она
обусловлена состоянием больного (наличие факторов риска).
Операции на верхних отделах желудочно-кишечного тракта. Хотя кислотность
содержимого верхних отделов желудочно-кишечного тракта не обеспечивает адекватного
антибактериального эффекта, в случае её снижения на фоне заболевания при приёме
лекарственных препаратов могут наблюдаться пролиферация бактериальной флоры и
повышение частоты раневых инфекций. Большинство операций на указанных отделах
считают «условно чистыми», поэтому при них показано профилактическое применение
антибиотиков. Предпочтение следует отдать цефалоспоринам I-II поколения, при
необходимости - в комбинации с метронидазолом.
Операции на жёлчных путях. Предпочтительно применение антибиотика, который
выводится с жёлчью. Чаще инфекция после операций на жёлчных путях развивается у
больных с предшествовавшим их инфицированием, положительными результатами
бактериологического исследования жёлчи. Раневые инфекции при отрицательном посеве
обычно вызваны золотистым стафилококком. При большинстве вмешательств на жёлчных
путях (таких, как лапароскопическая и открытая холецистэктомия) широко применяют
цефазолин, цефуроксим, цефоперазон, метронидазол. При проведении исследований типа
эндоскопической ретроградной панкреатикохолангиографии (ЭРПХГ) назначают
ципрофлоксацин, способный проникать в жёлчь и при наличии обструкции жёлчных
путей.
Операции на нижних отделах желудочно-кишечного тракта. При аппендиците
оправдано профилактическое, а при тяжёлом состоянии - и терапевтическое применение
антибиотиков. Наиболее часто при аппендиците обнаруживают кишечную палочку и