ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 16.03.2019
Просмотров: 53518
Скачиваний: 1953
355
Этиология и патогенез
Развитие фолликулита обусловлено в основном золотистым стафилококком.
Проникновение микробов в волосяной мешочек при нарушенном оттоке содержимого
вызывает воспаление. Развитию фолликулита способствуют истощение, простуды,
авитаминоз, хронические заболевания, нарушения обмена веществ.
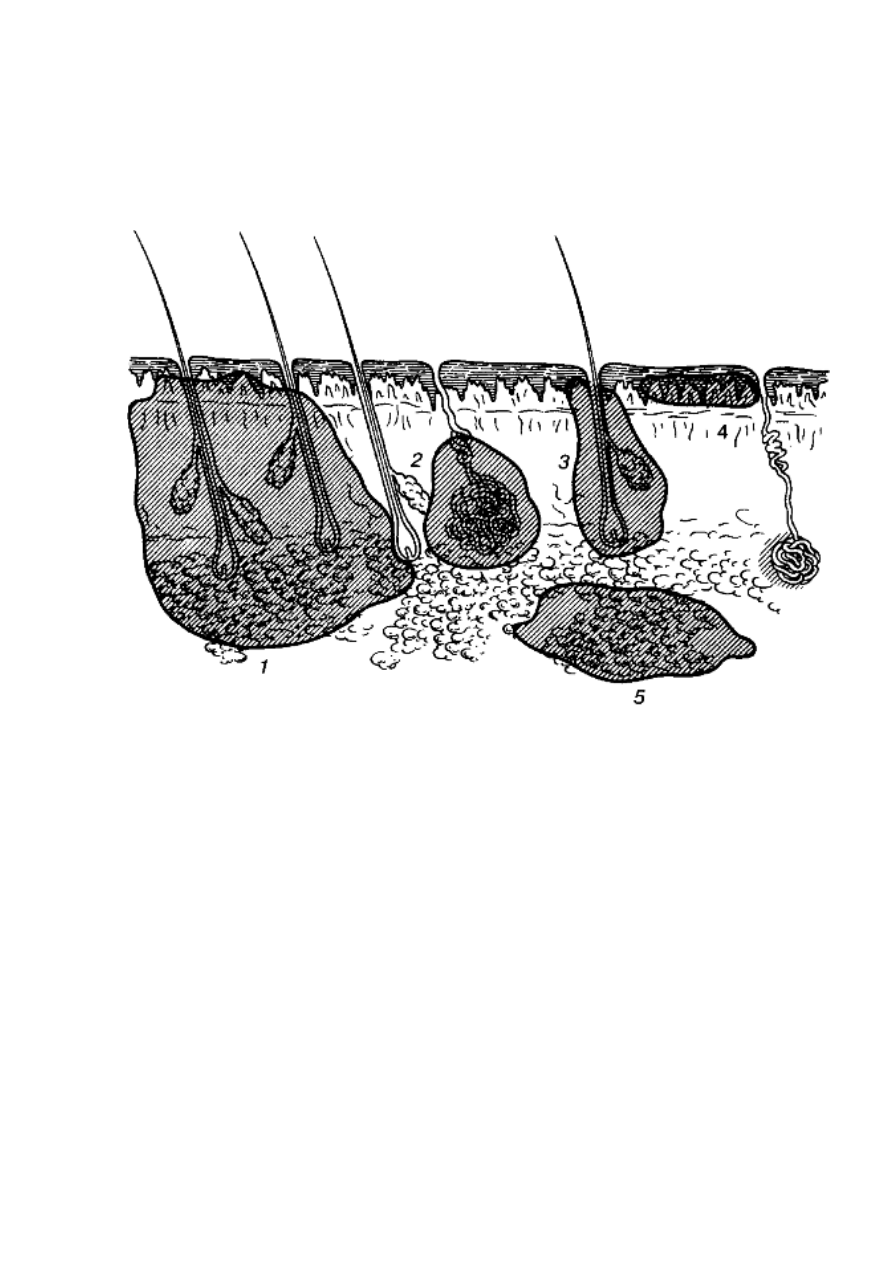
Рис. 96. Локализация гнойных процессов в коже и подкожной клетчатке (схема): 1 -
карбункул; 2 - гидраденит; 3 - фурункул; 4 - рожа; 5 - флегмона подкожной клетчатки.
Клинические проявления и диагностика
Фолликулит проявляется небольшой конусовидной пустулой, выступающей над
кожей, в центре которой выстоит волос. Пустулу окружает узкий ободок гиперемии.
Вокруг пустулы пальпируется небольшой инфильтрат. По стихании воспаления
образуется гнойная корочка, которая, отпадая, оставляет маленькую ранку с красной
лоснящейся поверхностью. После эпителизации остаётся на некоторое время пятно
синюшно-розового цвета. При локализации фолликулов на волосистой части головы
определяются воспалительные узлы, сливающиеся между собой. Размягчаясь,
инфильтраты приводят к образованию глубоких гнойных ходов. После выздоровления на
месте инфильтратов остаются грубые рубцы.
Лечение
Исключают применение ванны и даже увлажнение фолликулов. Рекомендуют
соблюдение гигиенических мероприятий. Кожу вокруг очагов протирают 2%
салициловым спиртом, волосы коротко стригут. Фолликулы вскрывают стерильной иглой
356
и обрабатывают спиртовым раствором йода, бриллиантовым зелёным для образования
корочки.
При хроническом фолликулите проводят лечение сопутствующих заболеваний,
антибактериальную терапию, иммунотерапию, витаминотерапию, коррекцию нарушения
обмена веществ (например, при сахарном диабете). Используют физиотерапевтические
средства - УФ-облучение области очага поражения, электрофорез стафилококкового фага
или антибиотиков на область поражения, диадинамотерапию области поражения и др.
Фурункул
Фурункул (furunculus) - острое гнойно-некротическое воспаление волосяного
фолликула, сальной железы и окружающей подкожной жировой клетчатки. Наиболее
частой локализацией фурункулов являются задняя поверхность шеи, предплечья, тыльная
сторона кисти, лицо, бедро. Появление двух и более фурункулов свидетельствует о
фурункулёзе. В возникновении фурункулов играют роль микротравмы, например расчёсы
кожи при заболеваниях, сопровождающихся зудом.
Этиология и патогенез
Наиболее частым возбудителем фурункулёза является золотистый стафилококк, реже -
другие гноеродные микробы. Предрасполагающими к развитию фурункула моментами
являются ослабление организма, нарушение обмена веществ (чаще сахарный диабет),
авитаминоз, кожные заболевания. Развитие фурункула начинается с образования гнойной
пустулы: после распространения микрофлоры из волосяного мешочка в сосочковый слой
кожи возникает воспалительный инфильтрат. В центре инфильтрата образуется очаг
некроза (некротический стержень), вокруг него скапливается гной. После отторжения
гноя и некротического стержня дефект кожи заполняется грануляциями с последующим
образованием соединительной ткани.
Больные в начале заболевания жалуются на появление гнойничка (пустулы) или
болезненного уплотнения в толще кожи. С нарастанием воспаления присоединяются
жалобы на общее недомогание, повышение температуры тела, боль в области
увеличивающегося уплотнения. Наиболее выраженную болезненность отмечают при
локализации фурункула на участках кожи, плотно прилежащих к подлежащим тканям: на
волосистой части головы, затылке, наружном слуховом проходе, тыльной стороне
пальцев.
Клинические проявления и диагностика
При осмотре больных в начале заболевания в области воспаления отмечают
небольшой гнойничок (пустулу) с гиперемией кожи вокруг. Реже можно определить
уплотнение в толще кожи и гиперемию кожи над уплотнением, гнойничок при этом
отсутствует. По мере развития фурункула, нарастания воспаления образуется конусовидно
возвышающийся над кожей инфильтрат диаметром 0,5-1,5 см, не имеющий чётких границ.
Кожа над ним багрово-красного цвета. В центре инфильтрата появляется покрытый
коркой участок размягчения, из-под корки выделяется небольшое количество гноя. После
отхождения гноя в центре инфильтрата определяется участок ткани зелёного цвета -
верхушка некротического стержня. С образованием некротического стержня количество
гнойного отделяемого увеличивается, с гноем и кровью отделяется и стержень. В центре
инфильтрата после отхождения стержня появляется довольно глубокая, умеренно
357
кровоточащая ранка, которая быстро заполняется грануляциями и заживает через 2-3 дня с
образованием втянутого рубца.
Иногда при осмотре на месте фурункула определяются шаровидная припухлость,
размягчение, незначительное гнойное отделяемое. Это абсцедирующий фурункул,
образовавшийся вследствие полного гнойного расплавления некротического стержня и
нарушения оттока гноя.
Выявленные при осмотре больных на коже красные полосы, идущие от фурункула,
свидетельствуют о присоединении лимфангиита, увеличение и болезненность при
пальпации регионарных лимфатических узлов - о присоединении лимфаденита.
При локализации фурункула на лице (рис. 97) - верхней губе, веках, надбровных дугах
- больные иногда жалуются на сильную головную боль, высокую температуру тела,
которые являются признаками осложнения фурункула гнойным тромбофлебитом лицевых
вен. Последний иногда сопровождается гнойным менингитом вследствие перехода
воспаления по венам лица через глазную вену на кавернозный синус.
Присоединение таких симптомов болезни, как перемежающаяся лихорадка,
потрясающий озноб, проливной пот, бред, помрачение сознания, бледность кожных
покровов, указывает на возникновение сепсиса, а появление гнойников в других органах
(метастатических абсцессов) подтверждает диагноз септикопиемии.
Лечение
Лечение фурункула консервативное. Больных следует предупредить о возможных
серьёзных осложнениях при выдавливании фурункула, срезании пустулы бритвой,
применении согревающих компрессов. В начале заболевания обрабатывают кожу 70%
раствором этанола, 2% салициловым спиртом, проводят УВЧ-терапию. После вскрытия
фурункула делают повязки с протеолитическими ферментами, гипертоническим
раствором хлорида натрия, применяют УФ-облучение. После отхождения стержня
накладывают мазевые повязки с эмульсией хлорамфеникола, мазью
диоксометилтетрагидропиримидина. При осложнении фурункула лимфангиитом и
лимфаденитом показана антибиотикотерапия.
Больные с фурункулом лица подлежат срочной госпитализации в хирургическое
отделение, где проводят местное и общее лечение, включающее антибиотикотерапию.
Больным назначают постельный режим, протёртую пищу.
При абсцедировании фурункула прибегают к хирургическому лечению - вскрытию
абсцесса.
При рецидивирующих одиночных фурункулах и фурункулёзе необходимо
специальное обследование больных, позволяющее выявить нарушения обмена веществ
(сахарный диабет, авитаминоз). С целью повышения устойчивости организма к
стафилококковой инфекции проводят иммунизацию стафилококковым анатоксином.
Карбункул
Карбункул (carbunculus) - острое разлитое гнойно-некротическое воспаление
нескольких волосяных мешочков и сальных желёз, сопровождающееся образованием
358
общего инфильтрата и некрозом кожи и подкожной клетчатки вследствие тромбоза
сосудов.
Этиология и патогенез
Наиболее частый возбудитель карбункула - золотистый стафилококк, реже -
стрептококк, иногда - смешанная инфекция (стафилококк и стрептококк).
Предрасполагающими к развитию карбункула моментами являются ослабление общей
резистентности организма при отягчающих заболеваниях, гипо- и авитаминозах, болезнях
обмена веществ (сахарном диабете).
Основная локализация карбункула - задняя поверхность шеи, затылок, верхняя и
нижняя губа, спина, поясница.
Заболевание начинается с появления инфильтрата, охватывающего несколько
волосяных фолликулов и сальных желёз. Возникает расстройство кровообращения,
обусловленное местным тромбозом сосудов, с образованием некроза кожи, подкожной
клетчатки, иногда и глубжележащих тканей. Наряду с некрозом происходит гнойное
расплавление тканей с выделением гноя через устья волосяных фолликулов. После
отторжения образуется гнойная рана с глубоким дефектом тканей, заживление которой
происходит вторичным натяжением.
Клинические проявления и диагностика
Больные жалуются на сильную боль, наличие болезненного инфильтрата, повышение
температуры тела, озноб, недомогание, слабость, разбитость, потерю аппетита, головную
боль. При сборе анамнеза уточняют возможное наличие сахарного диабета, авитаминоза,
истощения.
При обследовании больных, кроме общих признаков гнойного воспаления (например,
повышение температуры тела, учащение пульса), отмечается сине-багровая припухлость в
области задней поверхности шеи, спины, поясницы, лица, реже - конечностей. В начале
заболевания может быть несколько инфильтратов, которые затем сливаются между собой
с образованием выраженной припухлости, возвышающейся над поверхностью кожи. Кожа
над инфильтратом напряжённая, лоснящаяся, с наиболее интенсивной сине-багровой
окраской в центре, она постепенно бледнеет по направлению к периферии. На
поверхности инфильтрата определяется несколько гнойно-некротических пустул, которые
в центре сливаются между собой с образованием обширного некроза кожи (рис. 98).
Истончённый участок некроза прорывается в нескольких местах с образованием
отверстий (симптом «сита»), из которых выделяется гной. Инфильтрат плотной
консистенции, резко болезнен, вокруг него - выраженный отёк тканей. Регионарные
лимфатические узлы увеличены и болезненны (лимфаденит), реже возникает лимфангит.
При самостоятельном отторжении некротизировавшихся тканей в центре инфильтрата
образуется большая полость, покрытая серо-зелёными некротическими тканями, с
обильным отделением гноя.
Если при наблюдении за больным отмечаются увеличение отёка тканей,
прогрессирование некроза, нарастание симптомов общей интоксикации (тахикардия,
головная боль, слабость), присоединение потрясающего озноба, проливного пота,
лимфангиита, лимфаденита, тромбофлебита, это следует расценивать как
неблагоприятное течение карбункула, развитие флегмоны, сепсиса.

359
Рис. 98. Карбункул лица.
Особую опасность представляет карбункул лица из-за возможного развития
менингита.
Карбункул следует дифференцировать с сибиреязвенным карбункулом, для которого
характерны наличие геморрагического пузырька, отсутствие гнойного отделяемого,
безболезненность инфильтрата, резко выраженный отёк тканей; образующаяся
некротическая ткань чёрного цвета и окружена мелкими пузырьками с геморрагическим
содержимым. В содержимом пузырьков находят сибиреязвенную палочку.
Лечение
Лечение карбункула в начальной стадии консервативное. Оно включает полный покой
для поражённого органа. При карбункулах лица больным необходим постельный режим.
Им запрещают разговаривать, назначают жидкую пищу. После обработки карбункула 70%
раствором этанола накладывают асептическую повязку, назначают УВЧ-терапию.
Парентерально вводят антибиотики, перорально - сульфаниламидные препараты
длительного действия. При карбункулах у больных, страдающих сахарным диабетом,
необходимы коррекция нарушений обмена веществ, тщательное проведение
инсулинотерапии, что уменьшает развитие воспалительного инфильтрата и некроза.
Безуспешность консервативной терапии в течение 2-3 дней, нарастание некроза,
гнойной интоксикации являются показанием для операции, которую выполняют под
наркозом. Крестообразным разрезом рассекают инфильтрат до фасции и иссекают
некротизированные ткани на всём протяжении, отделяя их от фасции, кожи, вскрывают
гнойные затёки (рис. 99). Кровотечение при этом незначительное (сосуды в области
воспалительного инфильтрата тромбированы), оно прекращается при введении в рану
тампонов с гипертоническим раствором натрия хлорида или протеолитическими
ферментами. На лице карбункул вскрывают линейным разрезом после его
абсцедирования. В послеоперационном периоде лечение карбункула проводят по
принципу лечения гнойных ран, для окончательного удаления некротических тканей
применяют протеолитические ферменты.