ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 22.06.2020
Просмотров: 7983
Скачиваний: 109
СЗ_Лечебное дело (ч.3) – 2017
318
Биохимическое исследование крови: билирубин общий - 38,8 мкмоль/л, прямой -
8,2, непрямой - 30,6 мкмоль/л, креатинин - 0,09% ммоль/л, глюкоза - 4,3 ммоль/л, ACT -
10,0 ммоль/л, АЛТ - 19,0 ммоль/л, холестерин - 4,0 ммоль/л, калий - 3,9 ммоль/л, общий
белок - 86 г/л, альбумины - 45%, α1 - 3,5%, α2 – 10,5%, β - 13,6%, γ - 27,4%, фибриноген -
6,2 г/л, СРБ - + + +, серомукоид - 0,32 г/л.
Обнаружены антитела к ДНК, антинуклеарный фактор, 6 LE-клеток на 1000
лейкоцитов.
ЭКГ: ритм синусовый, ЧСС - 64 удара в минуту. Электрическая ось отклонена
влево. Диффузные дистрофические изменения миокарда левого желудочка.
Рентгенография органов грудной клетки: без патологии.
Рентгенография суставов кистей и голеностопных суставов: патологических
изменений не выявлено.
Вопросы:
1. Предположите наиболее вероятный диагноз.
2. Обоснуйте поставленный Вами диагноз.
3. Составьте и обоснуйте план дополнительного обследования пациента.
4. Составьте план лечения данного пациента. Обоснуйте свой выбор.
5. Определите прогноз и трудоспособность пациента.
СЗ_Лечебное дело (ч.3) – 2017
319
Ситуационная задача 257 [K002945]
Инструкция: ОЗНАКОМЬТЕСЬ С СИТУАЦИЕЙ И ДАЙТЕ РАЗВЕРНУТЫЕ
ОТВЕТЫ НА ВОПРОСЫ
Основная часть
Женщина 44 лет, программист, поступила в терапевтическое отделение с жалобами
на нарастающую общую слабость, боль, ограничение движений и онемение,
преимущественно пальцев, в обеих кистях, незначительный сухой кашель, сердцебиение
при физической нагрузке, снижение аппетита, сухость во рту, затруднение жевания и
глотания. Считает себя больной с 32 лет: после сильного переохлаждения впервые стала
отмечать онемение пальцев обеих рук при мытье их холодной водой, постепенно
продолжительность онемения увеличивалась, оно стало возникать при незначительном
понижении температуры воздуха. Одновременно появилась повышенная потливость
обеих ладоней. Постепенно в течение 6 месяцев присоединилась общая слабость,
снижение аппетита, в связи с чем больная обратилась в поликлинику по месту жительства.
Было сделано исследование общего анализа крови, рентгенография органов грудной
клетки, ФГДС, однако причина астенизации не была выявлена. Онемение пальцев рук
сохранялось, постепенно появились ограничение подвижности пальцев и боли в ногтевых
фалангах кистей. При повторном осмотре через год был выставлен диагноз ревматоидного
артрита, и больной назначили Преднизолон по 20 мг/сут, с помощью которого боли были
купированы, но онемение кистей рук сохранялось, и больная самостоятельно прекратила
принимать Преднизолон. В 42 года после инсоляции больная стала отмечать затруднение
глотания, присоединение сухого кашля и сердцебиения при ходьбе. В последние 6
месяцев резко усилились боли в ногтевых фалангах при попытке работы на клавиатуре
компьютера.
При осмотре: внешний вид больной представлен на рисунке. Кожные покровы
равномерно гиперпигментированы. Кожа кистей и пальцев рук холодная, уплотнена,
равномерно утолщена, не берѐтся в складку, морщины над межфаланговыми суставами
отсутствуют. Ногтевые фаланги всех пальцев укорочены. Мышцы плечевого и тазового
пояса атрофичны, предплечий – уплотнены, ригидны. Объѐм пассивных и активных
движений в межфаланговых суставах резко снижен. Дыхание поверхностное, 24 в минуту.
Выявлено уменьшение экскурсии легких и симметричное ослабление везикулярного
дыхания в нижних отделах. АД - 110/70 мм рт. ст. Тоны сердца неритмичные, 88 в минуту,
единичные экстрасистолы; I тон над верхушкой и основанием мечевидного отростка
ослаблен. Живот мягкий, безболезненный как при поверхностной, так и при глубокой
пальпации.
Лабораторно.
Общий анализ крови: эритроциты - 3,1×10
12
/л, гемоглобин - 95 г/л, цветовой
показатель - 0,85; лейкоциты - 15,3×10
9
/л; эозинофилы – 2%, палочкоядерные нейтрофилы
– 8%, сегментоядерные нейтрофилы – 72%, лимфоциты – 17%, моноциты – 1%; СОЭ - 27
мм/ч.
Биохимический анализ крови: общий белок - 75 г/л; альбумины - 40%, глобулины -
60%, 1 - 3,8%, 2 – 12%; – 12%; – 32,2%; фибриноген – 6,6 г/л; СРБ (++).
Повторные исследования LE клеток в крови отрицательны.
ЭКГ:
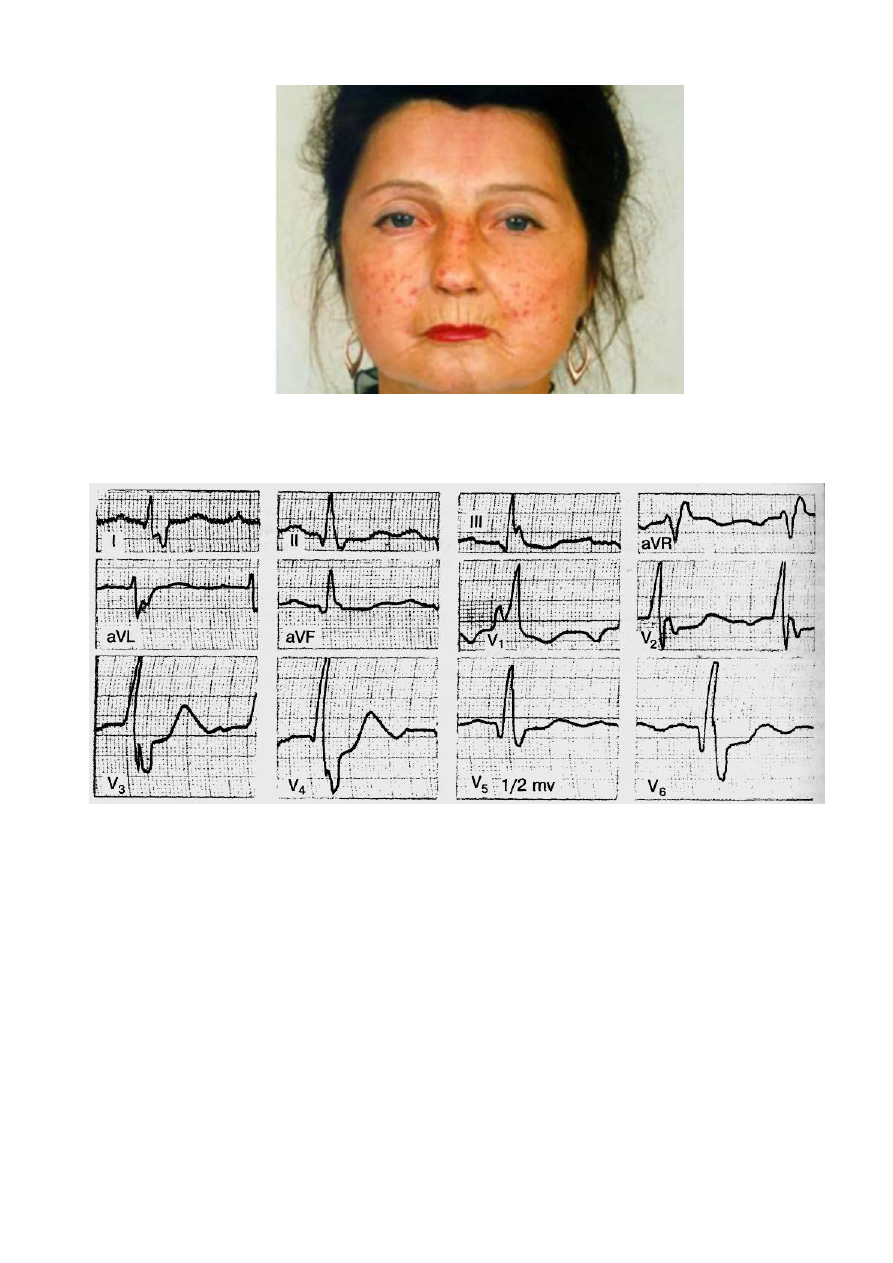
СЗ_Лечебное дело (ч.3) – 2017
320
Рентгенография
органов
грудной
клетки:
«сотовое»
лѐгкое,
явления
пневмосклероза, преимущественно в нижних отделах.
Рентгенография кистей: остеолиз дистальных фаланг, эпифизарный остеопороз.
Приложение: лицо больной.
Вопросы:
1. Предположите наиболее вероятный диагноз.
2. Обоснуйте поставленный Вами диагноз.
3. Составьте и обоснуйте план дополнительного обследования пациента.
4. Определите тактику лечения данного пациента. Обоснуйте свой выбор.
5. Определите прогноз болезни и трудоспособность пациента.
СЗ_Лечебное дело (ч.3) – 2017
321
Ситуационная задача 258 [K003187]
Инструкция: ОЗНАКОМЬТЕСЬ С СИТУАЦИЕЙ И ДАЙТЕ РАЗВЕРНУТЫЕ
ОТВЕТЫ НА ВОПРОСЫ
Основная часть
Больной 42 лет жалуется на выраженную слабость, головокружение, одышку при
малейшей физической нагрузке. Около 2 недель назад 3 дня находился на больничном
листе с диагнозом «острая респираторная вирусная инфекция». 5 дней назад вновь
повысилась температура до субфебрильных цифр, потом появились постоянные боли за
грудиной средней интенсивности, облегчающиеся в вертикальном положении и приѐмом
анальгина. последние 2 дня боли не беспокоят, но появилось ощущение тяжести в правом
подреберье, пастозность стоп и голеней. Сегодня утром по совету тѐщи принял 2 таблетки
Фуросемида, выделил около 1,5 литров мочи. состояние резко ухудшилось, одышка
усилилась, при попытке встать кратковременная потеря сознания. Вызвана бригада скорой
медицинской помощи. При осмотре состояние средней тяжести. В сознании. Лежит низко.
Голени пастозны. В лѐгких везикулярное дыхание, хрипов нет. Частота дыхательных
движений - 22 в минуту, шейные вены набухшие. Верхушечный толчок не определяется.
Тоны сердца глухие, частота сердечных сокращений - 128 в минуту. Ритм правильный, АД
- 110/70 мм рт. ст., при обычных цифрах - 130/80 мм рт. ст. На вдохе величина
систолического давления снижается на 15 мм рт. ст. Печень + 4 см, чувствительна при
пальпации. На ЭКГ синусовая тахикардия. Амплитуда желудочкового комплекса во всех
отведениях снижена, зубец Т во всех отведениях сглажен.
Вопросы:
1. Поставьте наиболее вероятный диагноз.
2. Какие методы исследования необходимы в данном случае?
3. Какое лечение следует назначить данному больному?
4. С какими заболеваниями следует провести дифференциальный диагноз?
5. Какие симптомы являются обязательными для данного заболевания?
СЗ_Лечебное дело (ч.3) – 2017
322
Ситуационная задача 259 [K003188]
Инструкция: ОЗНАКОМЬТЕСЬ С СИТУАЦИЕЙ И ДАЙТЕ РАЗВЕРНУТЫЕ
ОТВЕТЫ НА ВОПРОСЫ
Основная часть
Больного 38 лет беспокоят жажда, снижение аппетита, кожный зуд, резко
выраженная слабость, уменьшение количества мочи до 300 мл/сут, тошнота, однократная
рвота при поступлении. В течение 10 лет повышение цифр артериального давления до
200/110 мм рт. ст. При объективном исследовании кожные покровы бледные с
субиктеричным оттенком, сухие, следы расчѐсов. Отѐков нет. В лѐгких везикулярное
дыхание. Тоны сердца ритмичные, акцент II тона над аортой. Частота сердечных
сокращений - 90 в минуту. Артериальной давление - 220/120 мм рт. ст. Живот мягкий,
безболезненный. Печень и селезѐнка не пальпируются. Анализ крови: гемоглобин - 72 г/л,
лейкоциты - 6,2×10
9
/л. Лейкоцитарная формула не изменена. СОЭ - 22 мм/ч. Общий
анализ мочи: относительная плотность - 1,006, белок – 0,66 г/л, эритроциты - 3-5 в поле
зрения, лейкоциты - 3-4 в поле зрения. Креатинин сыворотки крови - 1160 мкмоль/л.
Калий крови - 7,0 ммоль/л. Размеры почек при УЗИ: правая – 8,0×3,5 см, левая – 8,2×3,8
см, корковый слой почек подчеркнут и истончѐн.
Вопросы:
1. Поставьте наиболее вероятный диагноз.
2. Какие методы исследования необходимы в данном случае?
3. Какое лечение следует назначить данному больному?
4. С какими заболеваниями следует провести дифференциальный диагноз?
5. Какие симптомы являются обязательными для данного заболевания?