ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 22.11.2023
Просмотров: 254
Скачиваний: 2
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
затягивают вокруг него кисетный шов, послойно зашивают рану.
Вентрикулоцистерностомия (операция Торкильдсена)
При окклюзионной гидроцефалии, когда устранить непосредственную причину окклюзии хирургическим путем невозможно, применяют операцию вентрикулоцистерностомии, предложенную Торкильдсеном в 1939 Срединным продольным разрезом в шейно-затылочной области обнажают чешую затылочной кости и заднюю дугу первого шейного позвонка, с помощью кусачек производится резекция заднего края большого затылочного отверстия и задней дуги первого шейного позвонка. В типичном месте с помощью дополнительного разреза накладывают фрезевое отверстие и осуществляют введение силиконового катетера в задний рог бокового желудочка. Дистальный конец катетера погружают в мозжечково-мозговую цистерну под дугу II шейного позвонка и фиксируют. Послойно зашивают рану.
При окклюзии на уровне межжелудочкового отверстия или III желудочка выполняют двустороннее шунтирование, поскольку боковые желудочки могут быть разобщенными.
Надхиазмальная перфорация конечной пластины
Проводится трепанация в лобной области справа, как при типичном подходе к хиазмальной области. Подковообразным разрезом, обращенным основанием к сагиттальному синусу вскрывается твердая мозговая оболочка, лобную долю прикрывают влажными ватными полосками и осторожно отводят кзади. Разрезают хиазмальную цистерну, над перекрестом зрительных нервов обнаруживают утонченную конечную пластинку, выдающуюся наружу. После перфорации конечной пластины происходит истечение ликвора из полости третьего желудочка в хиазмальную цистерну, которая сообщается с другими отделами субарахноидального пространства головного мозга. В дальнейшем проводят герметичное зашивание твердой мозговой оболочки.
ТРАВМА И ОПУХОЛИ ПОЗВОНОЧНИКА И СПИННОГО МОЗГА. ОСТЕОХОНДРОЗ
1. Опухоли спинного мозга и позвоночника
Классификация. Клиника опухолей спинного мозга в зависимости от гистоструктуры, локализации и степени его поражения. Значение вспомогательных методов при диагностике опухолей спинного мозга. Принципы хирургического лечения опухолей спинного мозга. Радикальные и паллиативные операции. Осложнения и их профилактика. Восстановительное лечение в послеоперационном периоде
Опухоли центральной нервной системы составляют около 12% всех новообразований, опухоли спинного мозга - около 3% заболеваний нервной системы и встречаются преимущественно у лиц среднего возраста. У детей и пожилых людей эти опухоли наблюдаются редко. Опухоли спинного мозга обнаруживаются преимущественно у женщин. Чаще всего они развиваются не из мозгового вещества, а из окружающей ткани, и при увеличении в размерах сдавливают спинной мозг.
Для детей наиболее характерны липомы, дермоидные кисты, саркомы, эпидуральныеэпендимомы и ангиомы. У лиц среднего возраста чаще оказываются невриномы, реже - менингиомы. У пожилых людей по частоте на первом месте - менингиомы, реже - невриномы, другие опухоли (кроме метастазов рака) почти не встречаются.
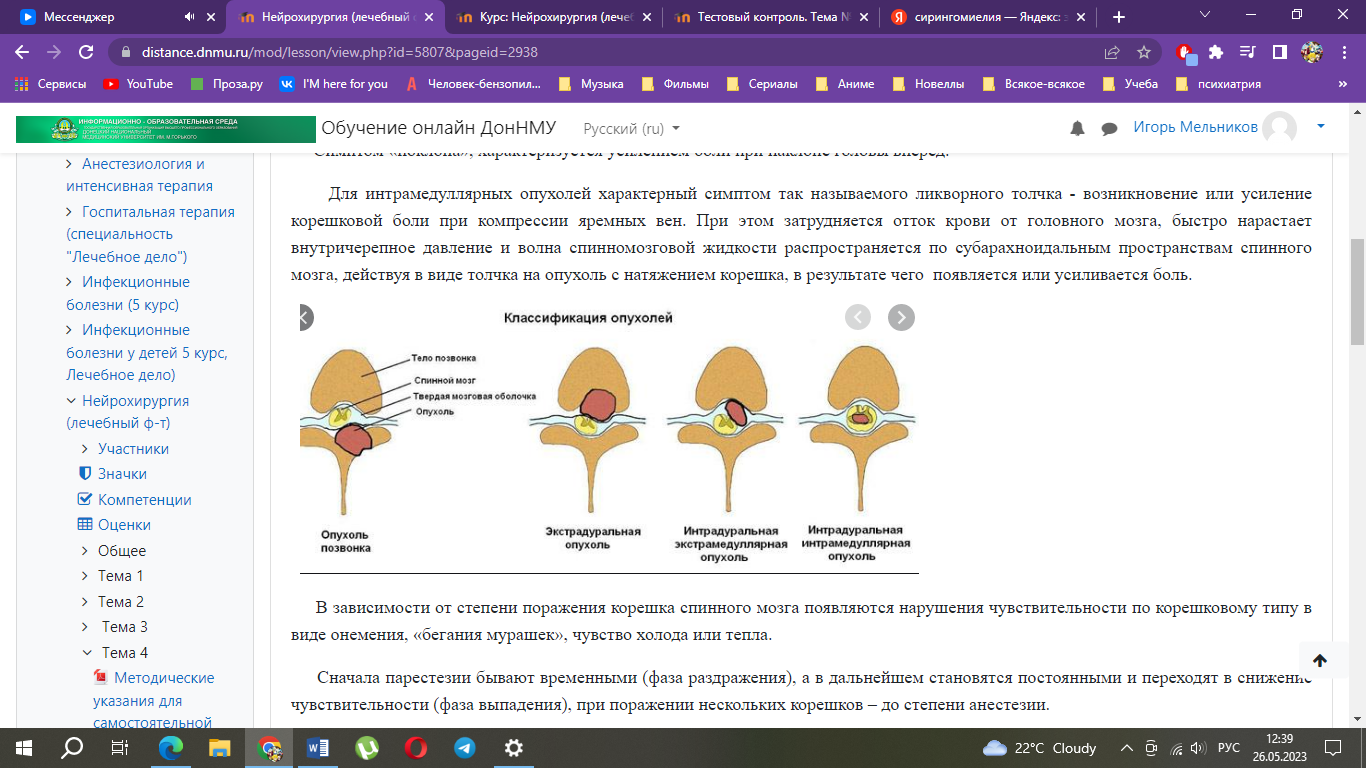
Опухоли спинного мозга в зависимости от их локализации подразделяются:
внемозговые (екстрамедуллярные), которые встречаются в 80% случаев, развиваются из оболочек мозга, его корешков и тканей, окружающих спинной мозг,
внутримозговые (интрамедуллярные), встречающиеся в 20% случаев и возникающие из клеточных элементов мозга (истинные опухоли спинного мозга).
По отношению к позвоночномуканалу и твердой мозговой оболочки опухоли спинного мозга делятся на:
субдуральные,
эпидуральные
екстраинтравертебральные (по типу песочных часов - опухоли Гулике).
По отношению к отделам спинного мозга более чем в половине случаев опухоли встречаются в шейном и поясничном отделах. Опухоли конского хвоста встречаются примерно у 1/5 больных. В шейном отделе опухоли спинного мозга у детей встречаются вдвое чаще, чем в пожилом возрасте, а в грудном отделе позвоночника - у пожилых людей встречабтся в три раза чаще, чем у детей. В области конского хвоста у детей опухоли встречаются в 25 раз чаще, чем у пожилых людей.
Различают также краниоспинальные опухоли: опухоли, распространяющиеся из полости черепа в позвоночный канал или наоборот.
Менингиомы - опухоли оболочек спинного мозга - это доброкачественные опухоли, покрытые оболочкой розовато-серо-коричневого цвета, чаще твердой консистенции. Иногда менингиома обызвествляется (псаммома). Встречаются у 1/3 больных.
Невриномы наблюдаются у 1/3 больных. Это доброкачественные опухоли овальной формы, беловато-серого цвета, твердой консистенции. Они часто бывают в форме песочных часов. Возникают, как правило, из задних корешков спинного мозга. Такие опухоли называют также шванномами. Множественные невриномы, характерные для болезни Реклингхаузена, встречаются редко.
Саркомы составляют 15% всех опухолей спинного мозга. Чаще характерны для детей, проявляются в виде узловатого конгломерата красновато-коричневого цвета плотной консистенции.
Астроцитомы - это доброкачественная форма интрамедуллярных опухолей, чаще характерная для детей 2-5 лет и локализующаяся в шейно-грудном отделе спинного мозга.
Мультиформнаяглиобластома и медуллобластома относятся к злокачественным интрамедуллярных опухолям с инфильтративным ростом.
Эпендимомы встречаются преимущественно у больных 30-40 лет и у детей школьного возраста. Они локализуются преимущественно в шейном отделе и в области конского хвоста. Это опухоли розового цвета, могут распространяться на два, три и более сегмента спинного мозга.
Липомы составляют около 1% всех опухолей и встречаются преимущественно в детском возрасте. Это опухоли мезенхимального происхождения, мягкой консистенции, желтого цвета. Растут инфильтративно в нескольких местах, поражая мозг.
Сосудистые опухоли (гемангиоэндотелиома, гемангиобластома, гемангиоперицитома, ангиолипома, ангиосаркома) составляют 5-6% опуолей спинного мозга и встречаются преимущественно у лиц среднего возраста.
Симпатобластомы развиваются из симпатических узлов, врастая через межпозвонковые отверстия, раздражают их, охватывая корешки спинного мозга, в дальнейшем вызывают компрессию спинного мозга. Развитие этих опухолей сопровождается сильными корешковыми болями и сравнительно быстрым появлением параплегии.
Хондромы, хордомы. хондросаркомы относятся к новообразованиям, которые редко встречаются и локализуются преимущественно в крестцовом отделе.
Опухоли гетеротопической локализации (дермоидные кисты, епидермоиды и тератомы), встречаются преимущественно у детей в первые годы жизни.
Метастатические опухоли встречаются в 1% случаев и, как правило, проникают через венозную систему позвоночника. Такие метастазы распространяются из опухолей костей, почек, молочной железы и простаты. Эти опухоли растут быстро, разрушают костную ткань позвонка, связочный аппарат и мягкие ткани, вызывая сдавление спинного мозга. В твердую мозговую оболочку, как правило, не прорастают.
Для всех опухолей спинного мозга, независимо от их локализации
, происхождения и гистологического строения характерен прогрессирующее волнообразное течение с нарастанием симптомов вследствие постепенной компрессии спинного мозга и поражения его корешков. Для клинической картины опухолей спинного мозга характерны следующие синдромы:
1 Корешковый синдром. Характерный для экстрамедуллярного опухолей. В зависимости от того, какой из корешков поражен, передний или задний, он проявляется преимущественно болями, нарушением чувствительности и движений по периферическому типу. Для корешкового синдрома характерны фаза раздражения и фаза выпадения функции.
Боли - самый ранний, постоянный симптом, который может наблюдаться во всех фазах опухолевого процесса. Чаще болевые ощущения возникают при раздражении задних корешков спинного мозга, но часто боли могут быть следствием воздействия опухоли на чувствительные проводники и оболочки спинного мозга.
Большое значение имеет симптом остистого отростка: болезненность при перкуссии остистых отростков и паравертебральных точек на уровне патологического процесса.
Симптом «поклона», характеризуется усилением боли при наклоне головы вперед.
Для интрамедуллярных опухолей характерный симптом так называемого ликворного толчка - возникновение или усиление корешковой боли при компрессии яремных вен. При этом затрудняется отток крови от головного мозга, быстро нарастает внутричерепное давление и волна спинномозговой жидкости распространяется по субарахноидальным пространствам спинного мозга, действуя в виде толчка на опухоль с натяжением корешка, в результате чего появляется или усиливается боль.
В зависимости от степени поражения корешка спинного мозга появляются нарушения чувствительности по корешковому типу в виде онемения, «бегания мурашек», чувство холода или тепла.
Сначала парестезии бывают временными (фаза раздражения), а в дальнейшем становятся постоянными и переходят в снижение чувствительности (фаза выпадения), при поражении нескольких корешков – до степени анестезии.
2 Синдром поражения поперечника спинного мозга. Появление и развитие этого синдрома обусловлено нарастающей компрессией спинного мозга растущей опухолью. При этом отмечаются следующие симптомы:
Вентрикулоцистерностомия (операция Торкильдсена)
При окклюзионной гидроцефалии, когда устранить непосредственную причину окклюзии хирургическим путем невозможно, применяют операцию вентрикулоцистерностомии, предложенную Торкильдсеном в 1939 Срединным продольным разрезом в шейно-затылочной области обнажают чешую затылочной кости и заднюю дугу первого шейного позвонка, с помощью кусачек производится резекция заднего края большого затылочного отверстия и задней дуги первого шейного позвонка. В типичном месте с помощью дополнительного разреза накладывают фрезевое отверстие и осуществляют введение силиконового катетера в задний рог бокового желудочка. Дистальный конец катетера погружают в мозжечково-мозговую цистерну под дугу II шейного позвонка и фиксируют. Послойно зашивают рану.
При окклюзии на уровне межжелудочкового отверстия или III желудочка выполняют двустороннее шунтирование, поскольку боковые желудочки могут быть разобщенными.
Надхиазмальная перфорация конечной пластины
Проводится трепанация в лобной области справа, как при типичном подходе к хиазмальной области. Подковообразным разрезом, обращенным основанием к сагиттальному синусу вскрывается твердая мозговая оболочка, лобную долю прикрывают влажными ватными полосками и осторожно отводят кзади. Разрезают хиазмальную цистерну, над перекрестом зрительных нервов обнаруживают утонченную конечную пластинку, выдающуюся наружу. После перфорации конечной пластины происходит истечение ликвора из полости третьего желудочка в хиазмальную цистерну, которая сообщается с другими отделами субарахноидального пространства головного мозга. В дальнейшем проводят герметичное зашивание твердой мозговой оболочки.
ТРАВМА И ОПУХОЛИ ПОЗВОНОЧНИКА И СПИННОГО МОЗГА. ОСТЕОХОНДРОЗ
1. Опухоли спинного мозга и позвоночника
Классификация. Клиника опухолей спинного мозга в зависимости от гистоструктуры, локализации и степени его поражения. Значение вспомогательных методов при диагностике опухолей спинного мозга. Принципы хирургического лечения опухолей спинного мозга. Радикальные и паллиативные операции. Осложнения и их профилактика. Восстановительное лечение в послеоперационном периоде
Опухоли центральной нервной системы составляют около 12% всех новообразований, опухоли спинного мозга - около 3% заболеваний нервной системы и встречаются преимущественно у лиц среднего возраста. У детей и пожилых людей эти опухоли наблюдаются редко. Опухоли спинного мозга обнаруживаются преимущественно у женщин. Чаще всего они развиваются не из мозгового вещества, а из окружающей ткани, и при увеличении в размерах сдавливают спинной мозг.
Для детей наиболее характерны липомы, дермоидные кисты, саркомы, эпидуральныеэпендимомы и ангиомы. У лиц среднего возраста чаще оказываются невриномы, реже - менингиомы. У пожилых людей по частоте на первом месте - менингиомы, реже - невриномы, другие опухоли (кроме метастазов рака) почти не встречаются.
Классификация. Гистологическая классификация опухолей спинного мозга
Опухоли спинного мозга в зависимости от их локализации подразделяются:
внемозговые (екстрамедуллярные), которые встречаются в 80% случаев, развиваются из оболочек мозга, его корешков и тканей, окружающих спинной мозг,
внутримозговые (интрамедуллярные), встречающиеся в 20% случаев и возникающие из клеточных элементов мозга (истинные опухоли спинного мозга).
По отношению к позвоночномуканалу и твердой мозговой оболочки опухоли спинного мозга делятся на:
субдуральные,
эпидуральные
екстраинтравертебральные (по типу песочных часов - опухоли Гулике).
По отношению к отделам спинного мозга более чем в половине случаев опухоли встречаются в шейном и поясничном отделах. Опухоли конского хвоста встречаются примерно у 1/5 больных. В шейном отделе опухоли спинного мозга у детей встречаются вдвое чаще, чем в пожилом возрасте, а в грудном отделе позвоночника - у пожилых людей встречабтся в три раза чаще, чем у детей. В области конского хвоста у детей опухоли встречаются в 25 раз чаще, чем у пожилых людей.
Различают также краниоспинальные опухоли: опухоли, распространяющиеся из полости черепа в позвоночный канал или наоборот.
Менингиомы - опухоли оболочек спинного мозга - это доброкачественные опухоли, покрытые оболочкой розовато-серо-коричневого цвета, чаще твердой консистенции. Иногда менингиома обызвествляется (псаммома). Встречаются у 1/3 больных.
Невриномы наблюдаются у 1/3 больных. Это доброкачественные опухоли овальной формы, беловато-серого цвета, твердой консистенции. Они часто бывают в форме песочных часов. Возникают, как правило, из задних корешков спинного мозга. Такие опухоли называют также шванномами. Множественные невриномы, характерные для болезни Реклингхаузена, встречаются редко.
Саркомы составляют 15% всех опухолей спинного мозга. Чаще характерны для детей, проявляются в виде узловатого конгломерата красновато-коричневого цвета плотной консистенции.
Астроцитомы - это доброкачественная форма интрамедуллярных опухолей, чаще характерная для детей 2-5 лет и локализующаяся в шейно-грудном отделе спинного мозга.
Мультиформнаяглиобластома и медуллобластома относятся к злокачественным интрамедуллярных опухолям с инфильтративным ростом.
Эпендимомы встречаются преимущественно у больных 30-40 лет и у детей школьного возраста. Они локализуются преимущественно в шейном отделе и в области конского хвоста. Это опухоли розового цвета, могут распространяться на два, три и более сегмента спинного мозга.
Липомы составляют около 1% всех опухолей и встречаются преимущественно в детском возрасте. Это опухоли мезенхимального происхождения, мягкой консистенции, желтого цвета. Растут инфильтративно в нескольких местах, поражая мозг.
Сосудистые опухоли (гемангиоэндотелиома, гемангиобластома, гемангиоперицитома, ангиолипома, ангиосаркома) составляют 5-6% опуолей спинного мозга и встречаются преимущественно у лиц среднего возраста.
Симпатобластомы развиваются из симпатических узлов, врастая через межпозвонковые отверстия, раздражают их, охватывая корешки спинного мозга, в дальнейшем вызывают компрессию спинного мозга. Развитие этих опухолей сопровождается сильными корешковыми болями и сравнительно быстрым появлением параплегии.
Хондромы, хордомы. хондросаркомы относятся к новообразованиям, которые редко встречаются и локализуются преимущественно в крестцовом отделе.
Опухоли гетеротопической локализации (дермоидные кисты, епидермоиды и тератомы), встречаются преимущественно у детей в первые годы жизни.
Метастатические опухоли встречаются в 1% случаев и, как правило, проникают через венозную систему позвоночника. Такие метастазы распространяются из опухолей костей, почек, молочной железы и простаты. Эти опухоли растут быстро, разрушают костную ткань позвонка, связочный аппарат и мягкие ткани, вызывая сдавление спинного мозга. В твердую мозговую оболочку, как правило, не прорастают.
КЛИНИКА
Для всех опухолей спинного мозга, независимо от их локализации
, происхождения и гистологического строения характерен прогрессирующее волнообразное течение с нарастанием симптомов вследствие постепенной компрессии спинного мозга и поражения его корешков. Для клинической картины опухолей спинного мозга характерны следующие синдромы:
1 Корешковый синдром. Характерный для экстрамедуллярного опухолей. В зависимости от того, какой из корешков поражен, передний или задний, он проявляется преимущественно болями, нарушением чувствительности и движений по периферическому типу. Для корешкового синдрома характерны фаза раздражения и фаза выпадения функции.
Боли - самый ранний, постоянный симптом, который может наблюдаться во всех фазах опухолевого процесса. Чаще болевые ощущения возникают при раздражении задних корешков спинного мозга, но часто боли могут быть следствием воздействия опухоли на чувствительные проводники и оболочки спинного мозга.
Большое значение имеет симптом остистого отростка: болезненность при перкуссии остистых отростков и паравертебральных точек на уровне патологического процесса.
Симптом «поклона», характеризуется усилением боли при наклоне головы вперед.
Для интрамедуллярных опухолей характерный симптом так называемого ликворного толчка - возникновение или усиление корешковой боли при компрессии яремных вен. При этом затрудняется отток крови от головного мозга, быстро нарастает внутричерепное давление и волна спинномозговой жидкости распространяется по субарахноидальным пространствам спинного мозга, действуя в виде толчка на опухоль с натяжением корешка, в результате чего появляется или усиливается боль.

В зависимости от степени поражения корешка спинного мозга появляются нарушения чувствительности по корешковому типу в виде онемения, «бегания мурашек», чувство холода или тепла.
Сначала парестезии бывают временными (фаза раздражения), а в дальнейшем становятся постоянными и переходят в снижение чувствительности (фаза выпадения), при поражении нескольких корешков – до степени анестезии.
2 Синдром поражения поперечника спинного мозга. Появление и развитие этого синдрома обусловлено нарастающей компрессией спинного мозга растущей опухолью. При этом отмечаются следующие симптомы: