Файл: Предварительный диагноз, обосновать Патогенез План обследование.docx
Добавлен: 10.01.2024
Просмотров: 90
Скачиваний: 1
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
Инструментальные исследование:
-
УЗИ поджелудочной железы -
Консультация офтальмолога-диабетич ретинопатия болуы мм
3. В основе патогенетического механизма развития диабета 1-го типа лежит недостаточность выработки инсулина эндокринными клетками (β-клетки островков Лангерганса поджелудочной железы). Диабет 1-го типа составляет 5—10 % всех случаев диабета[14], чаще развивается в детском или подростковом периоде. Для этого типа диабета характерно раннее проявление симптомов, которые быстро прогрессируют с течением времени.
4. Тактика ведения пациента. Профилактика. Реабилитация.
1. РЕАБИЛИТАЦИЯ
Планирование питания, пожизненная инсулинотерапия, адекватные физические нагрузки, обучение самоконтролю в школе диабета. Контроль за массой тела.
2. Методы инсулинотерапии: интенсифицированная (базис-болюсная) – минимум 4-5 инъекций в день или с применением инсулиновых помп.
3. Использование инсулиновых помп избавляет пациентов от необходимости пожизненных ежедневных многократных инъекций, снижает риск гипогликемий, особенно опасных в ночное время, позволяет подобрать дозы инсулина в точном соответствии с потребностями организма в каждый момент времени, значительно повышает качество жизни.
Немедик.леч. Диета №9
Общее потребление белков, жиров и углеводов при СД1 типа не должно отличаться от такового у здорового человека. Необходима оценка усваиваемых углеводов по системе хлебных единиц (ХЕ).
Режим общий.
Медик.леч. - Гипогликемическое средство, инсулин короткого действия - инсулин растворимый (человеческий генно-инженерный) п/к
Инсулинотерапия с учетом индивидуального целевого уровня НвА1с либо в виде многократных подкожных инъекций (базис/болюсная терапия) из расчета 0,5-0,75 Ед/кг/день, либо в виде непрерывной подкожной инфузии инсулина - помповая инсулинотерапия.
- Дальнейшее ведение – самоконтроль гликемии 4р/день// гликемир.гемоглобин 1р/3мес.// лаб.анализы 1р/год// инстр.иссл.1р/год.
Динамическое наблюдение
■ Самоконтроль гликемии — в дебюте заболевания и при декомпенсации ежедневно.
■ Гликозилированный гемоглобин - 1 раз в 3 мес.
■ Биохимический анализ крови (общий белок, холестерин, триглицериды, билирубин, аминотрансферазы, мочевина, креатинин, калий, натрий, кальций) — 1 раз в год.
■ Общий анализ крови и мочи — 1 раз в год.
■ Определение микроальбуминурии — 2 раза в год с момента диагностики СД.
■ Контроль АД — при каждом посещении врача.
■ ЭКГ — 1 раз в год.
■ Консультация кардиолога - 1 раз в год.
■ Осмотр ног — при каждом посещении врача.
■ Осмотр офтальмолога (прямая офтальмоскопия с широким зрачком) — 1 раз в год с момента диагностики СД, по показаниям — чаще.
■ Консультация невропатолога -1 раз в год с момента диагностики СД.
Обучение больных. Необходимо обучение больного по программе «Школа больного сахарным диабетом 1 типа».
5 курс ВБ
Задача №12
Пациент 65 лет, жалуется на общую слабость, головокружение, мелькание «мушек» перед глазами, отечность лица по утрам, сухость во рту, жажду.
В анамнезе: Считает себя больным в течение года, когда стала ощущать общую слабость, головокружение, мелькание «мушек» перед глазами после физических нагрузок, психоэмоционального перенапряжения. Отмечался подъем артериального давления (180\100 мм рт.ст.). Лечился амбулаторно с диагнозом «артериальная гипертензия». В течение 3 недель самочувствия ухудшилось: стали более выраженными слабость и головокружение. Жажду и сухость во рту отмечает в течение года, не придавал им значения, к врачу не обращался
Объективно: Состояние ближе к удовлетворительному. Положение активное. Сознание ясное. Повышенного питания. Рост 150 см, масса тела 80 кг, ИМТ-0,36, ОТ-105см, ОБ -120см, ОТ/ОБ- 0, 88. Кожные покровы обычной окраски, суховаты. Отечность лица. Дыхание везикулярное, хрипов нет, ЧДД - 16 в минуту. Перкуторно - ясный легочный звук. Тоны сердца приглушены, акцент II тона над аортой. Ритм правильный. Пульс - 64 в минуту. АД – 190/115 мм. рт.ст. Левая граница сердца - на 2 см кнаружи от левой срединно-ключичной линии. Живот мягкий, безболезненный при пальпации. Печень по Курлову 9-8-7-см, край эластичный, по реберной дуге, поверхность гладкая. Стул не нарушен. Мочеиспускание свободное, безболезненное, учащено. Симптом поколачивания отрицательный с обеих сторон.
ЭКГ: синусовая тахикардия 112/мин, нормальное положение электрической оси сердца, гипертрофия левого желудочка с перегрузкой в V5-V6.
Анализ крови общий (эритроциты - 3,8 х 1012 /л, Нв – 105г/л, цветной показатель - 0,9, лейкоциты - 11,8 х 10 9 в/л, палочкоядерные - 3%, сегментоядерные - 73%, лимфоциты - 19%, моноциты – 5%, СОЭ - 9 мм/час).
Анализ мочи общий: цвет - желтая, реакция - кислая, уд. вес - 1028, белок - 0,99 г/л, сахар (+), эр. - 2-1 в поле зрения, лейкоциты - 1-2 в поле зрения, цилиндры – нет.
Анализ крови на сахар капиллярной крови на натощак - 8,2 ммоль/, после нагрузки - 15,9 ммоль/л, через 2 часа - 12,4 ммоль\л), гликозилированный гемоглобин (Нв А1С) – 7,2%.
Вопросы:
1.Сформулируйте клинический диагноз. СД 2 типа, АГ 3 степени, очень высокий риск. Ожирение 2 степени. Гипертрофия левого желудочка
2.План обследования. БХ крови, ЭХОКГ, УЗИ Органов брюшной полости.
Лабораторные исследования
-
БХА: гипергликемия, гиперкетонемия, гиперазотемия, гиперкалиемия. -
ОАМ: глюкозурия, кетонурия, пртеинурия,микрогематурия(почечная недост) -
С-пептид-снижается(0,28-1.32 пг/мл в норме) -
Гликированный гемоглобин-увеличивается ≥ 6,5%.
Инструментальные исследование:
-
УЗИ поджелудочной железы -
Консультация офтальмолога-диабетич ретинопатия болуы мм
3. Патогенез СД 2 типа
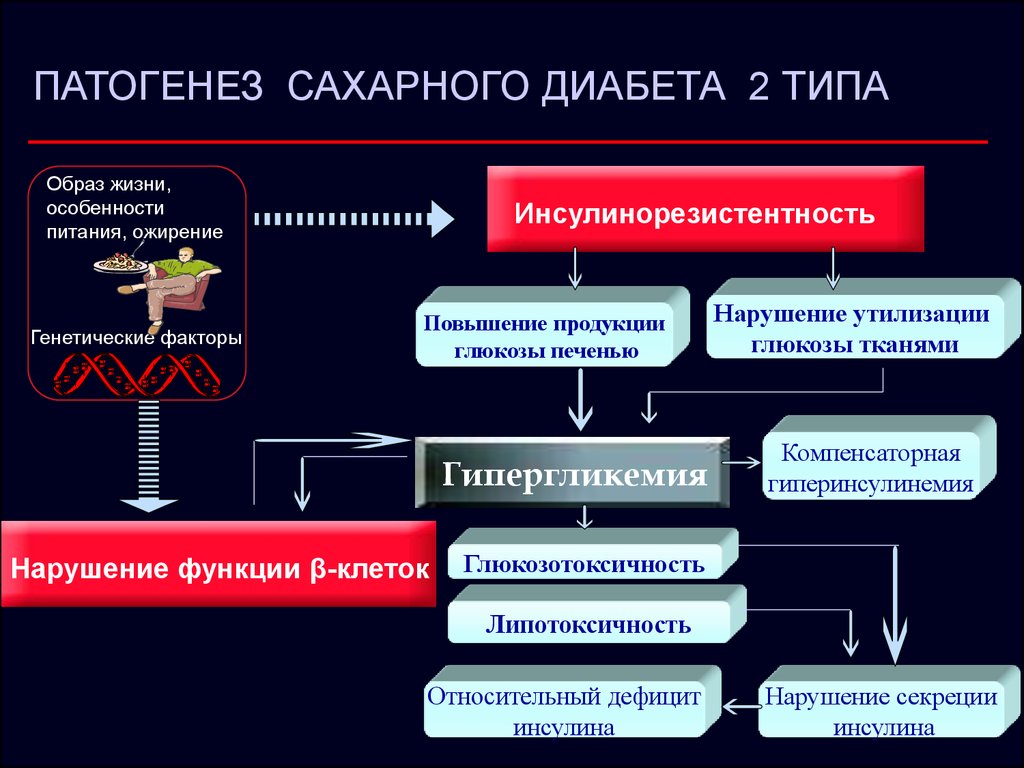
4. Тактика ведения пациента. Профилактика. Реабилитация.
Немедикаментозное лечение:
·диета №8 – редуцированная субкалорийная диета. Для пациентов, получающих инсулинотерапию – диета, обогащенная пищевыми волокнами;
·режим общий;
·физическая активность – с учетом состояния сердечно-сосудистой системы;
·обучение в школе диабета;
·самоконтроль.
Гликлазид – препараты сульфонилмочевины- гипогликемический препарат
S.: по 1 таб. 2р/день во время еды.
иАПФ – каптоприл – 12,5 – 50 мг, 2р/сут перорально
статины – аторвастатин – 20-40 мг 1р/сут (устранение дислипидемии)
Динамическое наблюдение
■ Самоконтроль гликемии — в дебюте заболевания и при декомпенсации ежедневно.
■ Гликозилированный гемоглобин - 1 раз в 3 мес.
■ Биохимический анализ крови (общий белок, холестерин, триглицериды, билирубин, аминотрансферазы, мочевина, креатинин, калий, натрий, кальций) — 1 раз в год.
■ Общий анализ крови и мочи — 1 раз в год.
■ Определение микроальбуминурии — 2 раза в год с момента диагностики СД.
■ Контроль АД — при каждом посещении врача.
■ ЭКГ — 1 раз в год.
■ Консультация кардиолога - 1 раз в год.
■ Осмотр ног — при каждом посещении врача.
■ Осмотр офтальмолога (прямая офтальмоскопия с широким зрачком) — 1 раз в год с момента диагностики СД, по показаниям — чаще.
■ Консультация невропатолога -1 раз в год с момента диагностики СД.
Обучение больных. Необходимо обучение больного по программе «Школа больного сахарным диабетом 2 типа».
5 курс ВБ
Задача №13
Больная 19 лет. Жалобы: высыпания на лице, подъем температуры тела, выпадения волос, слоистость и ломкость ногтей, общую слабость, утомляемость
В анамнезе: Вышеуказанные жалобы в течение 3х мес. Начало данного заболевания связывает с перенесенной ОРВИ с высокой лихорадкой. На фоне сохраняющегося субфебрилитета девушка отдыхала на море, после отдыха появилось легкое покраснение щек, далее, сыпь стала более интенсивнее.
Анамнез жизни: ребенок от 1 беременности, протекавшей без особенностей. 1 родов в срок. Вес при рождении 3200, рост 52см. Рос и развивался соответственно возрасту. Проф. прививки по календарю. Перенесенные заболевания: ветряная оспа в 5лет, частые простудные заболевания до 5 раз в год, ангины. Состоит на «Д» учете у ЛОР с диагнозом: «Хронический тонзиллит, компенсированная фора». Наследственность: не отягощена. Аллергоанамнез: не отягощен.
Объективно: Состояние средней степени тяжести за счет кожного синдрома, умеренно выраженных симптомов интоксикации. Больная правильного телосложения, пониженного питания. Кожные покровы обычной окраски, обильные эритематозные высыпания на лице в области скуловых дуг и переносицы, единичные элементы сыпи на свободном крае ушной раковины. Имеет место гиперемия красной каймы губ в виде хейлита. Видимые слизистые розовые, чистые. В зеве чисто, небные миндалины гипертрофированы, выступают из под небных дужек. Периферические л/у: подчелюстные увеличены до 3 размера, не спаяны с окружающей тканью, безболезненны. Остальные группы л/у не увеличены, пальпация безболезненна. Визуально грудная клетка не деформирована. Перкуторно над легкими ясный легочный звук, аускультативно везикулярное дыхание, хрипов нет, ЧД 20 в мин. Перкуторно границы относительной сердечной тупости: левая +1,0 см кнаружи от левой среднеключичиной линии, правая по правому краю грудины, верхняя по 3 ребру. Аускультативно тоны сердца приглушены, умеренная тахикардия ЧСС 94 в мин. АД 90/60 мм рт ст. При пальпации живот мягкий, безболезненный. Печень, селезенка не увеличены. Со стороны костно-суставной системы: все группы суставов визуально не деформированы, пальпация безболезненна, активные и пассивные движения в полном объеме. При осмотре ногтевых пластинок: ногти бугристые, ломкие, слоятся.