ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 16.03.2019
Просмотров: 53394
Скачиваний: 1953
150
Для пункции используют бедренную, плечевую артерии. Чаще прибегают к
артериосекции, используя для вливания лучевую и заднюю большеберцовую артерии.
Операции выполняют под местной инфильтрационной анестезией.
При нагнетании крови под давлением велика опасность воздушной эмболии, поэтому
необходимо внимательно следить за уровнем крови в системе, чтобы вовремя перекрыть
её зажимом.
Внутриаортальное переливание крови
Внутриаортальное переливание крови проводят при внезапно наступившей
клинической смерти, массивном кровотечении, возникшем во время торакальных
операций. Для этой цели используют катетеры, проведённые в аорту из периферических
артерий (чаще - бедренной, реже - плечевой) путём их чрескожной пункции или секции.
Переливание выполняют под давлением, как и при внутриартериальном переливании
крови, с использованием такой же системы.
Внутрикостное введение трансфузионных сред
Этот способ применяют крайне редко, когда невозможно воспользоваться другим
путём (например, при обширных ожогах). Кровь вливают в грудину, гребень подвздошной
кости, пяточную кость.
Пункцию грудины производят в положении больного на спине. Грудину пунктируют
под местной инфильтрационной анестезией в области рукоятки или её тела. Для этого
используют специальную иглу с рукояткой (иглу Кассирского). Обрабатывают
операционное поле. Прокол проводят строго по средней линии, проходят иглой кожу,
подкожную клетчатку, дальнейшее сопротивление создаёт передняя костная пластинка
грудины, которую преодолевают с некоторым усилием. Ощущение провала иглы
указывает на её прохождение в костный мозг. Мандрен удаляют, шприцем аспирируют
костный мозг. Появление последнего в шприце свидетельствует о правильном
нахождении иглы. Затем через иглу вводят в костный мозг 3-5 мл 1-2% раствора прокаина
и подсоединяют систему для переливания крови.
Гребень подвздошной кости пунктируют в середине задней трети, так как в этом месте
губчатая кость рыхлого строения, и вливание выполняется легко.
Самотёком кровь поступает в кость медленно - 5-30 капель в минуту, и на переливание
250 мл крови требуется 2-3 ч. Для увеличения скорости вливания флакон поднимают на
стойке или создают повышенное давление во флаконе, нагнетая воздух под давлением до
220 мм рт.ст.
ОСНОВНЫЕ ДЕЙСТВИЯ ВРАЧА И ПОСЛЕДОВАТЕЛЬНОСТЬ ИХ
ВЫПОЛНЕНИЯ ПРИ ПЕРЕЛИВАНИИ КРОВИ
Переливание крови - серьёзная операция по трансплантации живой ткани человека.
Этот метод лечения широко распространён в клинической практике. Переливание крови
применяют врачи различных специальностей: хирурги, акушеры-гинекологи,
травматологи, терапевты и т.д.
151
Достижения современной науки, в частности трансфузиологии, позволяют
предупредить осложнения при переливании крови, которые, к сожалению, ещё
встречаются и иногда даже заканчиваются смертью реципиента. Причиной осложнений
являются ошибки при переливании крови, которые обусловлены недостаточным знанием
основ трансфузиологии или нарушением правил техники переливания крови на различных
этапах. К ним относятся неправильное определение показаний и противопоказаний для
переливания, ошибочное определение групповой или резус-принадлежности,
неправильное проведение проб на индивидуальную совместимость крови донора и
реципиента и т.д. Успех определяют скрупулёзное, грамотное выполнение правил и
обоснованные последовательные действия врача при переливании крови.
Определение показаний к переливанию крови
Переливание крови - серьёзное для больного вмешательство, и показания к нему
должны быть обоснованы. Если можно обеспечить эффективное лечение больного без
переливания крови или нет уверенности в том, что оно принесёт больному пользу, от
переливания лучше отказаться. Показания к переливанию крови определяются
преследуемой целью: возмещение недостающего объёма крови или отдельных её
компонентов, повышение активности свёртывающей системы крови при кровотечениях.
Абсолютными показаниями считают острую кровопотерю, шок, кровотечение, тяжёлую
анемию, тяжёлые травматичные операции, в том числе с искусственным
кровообращением. Показаниями к переливанию крови и её компонентов служат анемия
различного происхождения, болезни крови, гнойно-воспалительные заболевания, тя-
жёлая интоксикация.
Определение противопоказаний для переливания крови
К противопоказаниям для переливания крови относятся: 1) декомпенсация сердечной
деятельности при пороках сердца, миокардите, миокардиосклерозе; 2) септический
эндокардит; 3) гипертоническая болезнь III стадии; 4) нарушение мозгового
кровообращения; 5) тромбоэмболическая болезнь; 6) отёк лёгких; 7) острый
гломерулонефрит; 8) тяжёлая печёночная недостаточность; 9) общий амилоидоз; 10)
аллергическое состояние; 11) бронхиальная астма.
При оценке противопоказаний для переливания крови большое значение имеет
трансфузиологический и аллергологический анамнез, т.е. сведения о проводившихся в
прошлом переливаниях крови и реакции на них больного, а также о наличии
аллергических заболеваний. Выявляют группу опасных реципиентов. К ним относят
больных, которым в прошлом (более 3 нед назад) проводились переливания крови, тем
более если они сопровождались необычными реакциями; женщин, имеющих в анамнезе
неблагополучные роды, выкидыши и рождение детей с гемолитической болезнью и
желтухой; больных с распадающимися злокачественными новообразованиями, болезнями
крови, длительными нагноительными процессами. У больных с реакцией на переливание
крови в анамнезе и неблагополучным акушерским анамнезом следует заподозрить
сенсибилизацию к Rh-фактору. В этих случаях переливание крови откладывают до
выяснения ситуации (наличие в крови резус-антител или других антител). Таким больным
обязательно проводят реакцию на совместимость в лабораторных условиях с
применением непрямой реакции Кумбса.
При абсолютных жизненных показаниях к переливанию (например, шок, острая
кровопотеря, тяжёлая анемия, продолжающееся кровотечение, тяжёлая травматичная
операция) приходится переливать кровь, несмотря на наличие противопоказаний. При
152
этом целесообразно подбирать определённые компоненты крови, её препараты, проводить
профилактические мероприятия. При аллергических заболеваниях, бронхиальной астме,
когда переливание крови осуществляют по неотложным показаниям, для предупреждения
осложнений предварительно вводят десенсибилизирующие средства (хлорид кальция,
антигастаминные препараты, глюкокортикоиды), а из компонентов крови используют те,
которые оказывают наименьшее антигенное воздействие, например размороженные и
отмытые эритроциты. Целесообразно комбинировать кровь с кровезамещающими
жидкостями направленного действия, а при оперативных вмешательствах использовать
аутокровь.
Подготовка больного к переливанию крови
У больного, поступившего в хирургический стационар, определяют группу крови и
Rh-фактор. Проводят исследование сердечно-сосудистой, дыхательной,
мочевыделительной систем с целью выявления противопоказаний к переливанию крови.
За 1-2 дня до трансфузии делают общий анализ крови, перед переливанием крови больной
должен опорожнить мочевой пузырь и кишечник. Переливание лучше проводить утром
натощак или после лёгкого завтрака.
Выбор трансфузионной среды, способа трансфузии
Переливание цельной крови для лечения анемии, лейкопении, тромбоцитопении,
нарушения свёртывающей системы при дефиците отдельных компонентов крови
неоправданно, так как для восполнения отдельных факторов расходуются другие, во
введении которых больному нет необходимости. Лечебный эффект цельной крови в таких
случаях ниже, а расход крови значительно больше, чем при введении концентрированных
компонентов крови, например эритроцитарной или лейкоцитарной массы, плазмы,
альбумина и др. Так, при гемофилии больному необходимо ввести лишь фактор VIII.
Чтобы покрыть потребность в нём организма за счёт цельной крови, необходимо
несколько её литров, и в то же время эту потребность можно обеспечить всего
несколькими миллилитрами антигемофильного глобулина. При гипо- и афибриногенемии
для восполнения дефицита фибриногена необходимо перелить до 10 л цельной крови,
однако вместо этого достаточно ввести 10-12 г препарата крови фибриногена. При
лейкопении, агранулоцитозе, иммунодефицитном состоянии целесообразно переливание
лейкоцитарной массы, при анемии - эритроцитарной.
Переливание цельной крови может вызвать сенсибилизацию больного, образование
антител к клеткам крови (лейкоцитам, тромбоцитам) или белкам плазмы, что чревато
тяжёлыми осложнениями при повторных переливаниях крови или беременности.
Цельную кровь переливают при острой кровопотере с резким снижением ОЦК,
обменных трансфузиях, искусственном кровообращении во время операции на открытом
сердце.
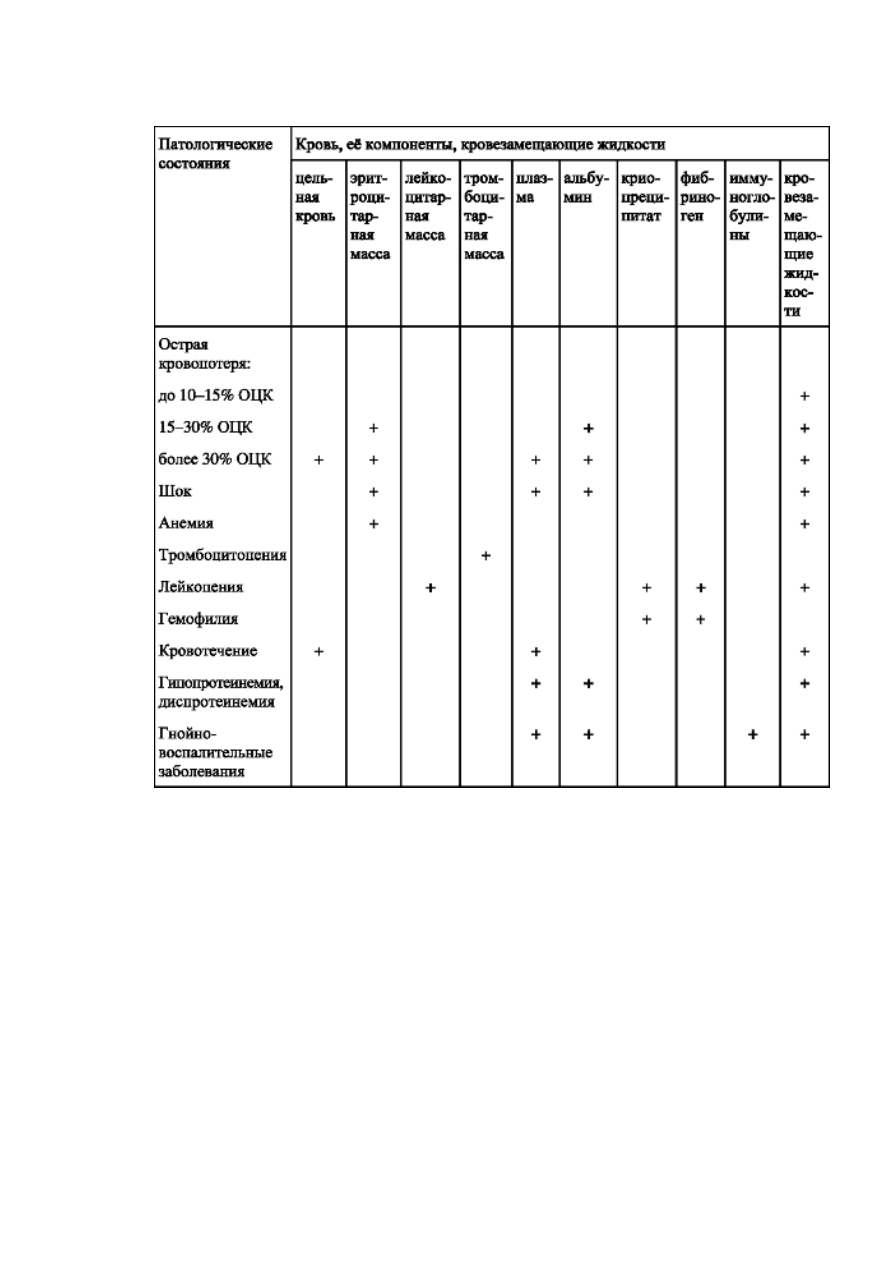
При выборе трансфузионной среды следует применять тот компонент, в котором
больной нуждается, используя также кровезамещающие жидкости (табл. 3).
Основной способ переливания крови - внутривенный капельный с использованием
пункции подкожных вен. При массивной и длительной комплексной трансфузионной
терапии кровь наряду с другими средами вводят в подключичную или наружную яремную
вену, в экстремальных ситуациях её вводят внутриартериально.
153
Таблица 3. Выбор трансфузионных сред при различных патологических состояниях
Объём трансфузии определяют в зависимости от показаний, выбранной
трансфузионной среды, состояния больного. Так, при острой кровопотере (см. главу 5)
количество переливаемой среды зависит от степени дефицита ОЦК. При кровопотере до
15% ОЦК кровь не переливают, при снижении содержания гемоглобина ниже 80 г/л, при
гематокрите менее 30 переливание крови необходимо. При снижении ОЦК на 35-40%
показаны трансфузии плазмы и эритроцитарной массы или цельной крови. Объём
трансфузии, как и выбор компонента крови, индивидуален при каждом заболевании и для
каждого больного в соответствии с существующей программой лечения того или иного
больного.
Оценка пригодности консервированной крови и её компонентов для переливания
Перед трансфузией определяют пригодность крови для переливания (рис. 41, см. цв.
вкл.): проверяют целостность упаковки, срок годности, режим хранения крови (возможное
замерзание, перегревание). Наиболее целесообразно переливать кровь со сроком хранения
не более 5-7 сут, так как с удлинением срока хранения в крови происходят биохими-
ческие и морфологические изменения, которые снижают её положительные свойства. При
154
макроскопической оценке кровь должна иметь три слоя. На дне расположен красный слой
эритроцитов, затем - тонкий слой лейкоцитов, а сверху - прозрачная, слегка желтоватая
плазма. Признаками непригодности крови являются красное или розовое окрашивание
плазмы (гемолиз), появление в ней хлопьев, помутнения, наличие плёнки на поверхности
плазмы (признаки инфицирования крови), сгустков (свёртывание крови). При срочном
переливании неотстоявшейся крови часть её отливают в пробирку и центрифугируют.
Розовое окрашивание плазмы указывает на гемолиз. При переливании замороженных
компонентов крови упаковки с кровью быстро подогревают до 38 °С, затем эритроциты
отмывают от использованного криопротектора (глицерина - для эритроцитов,
диметилсульфоксида - для лейкоцитов и тромбоцитов).
Контрольное определение группы крови реципиента и донора
Несмотря на совпадение данных в истории болезни и указанных на этикетке упаковки,
необходимо непосредственно перед переливанием определить группу крови больного и
взятой из флакона для переливания ему. Определение проводит врач, переливающий
кровь. Недопустимо поручать контрольное определение группы крови другому врачу или
проводить его заблаговременно. Если переливание крови осуществляют по экстренным
показаниям, то определяют не только группу крови по системе АВ0, но и Rh-фактор
больного (экспресс-методом). При определении группы крови необходимо соблюдать
соответствующие правила, оценивают результаты не только врач, переливающий кровь,
но и другие врачи.
Проведение проб на совместимость
Для определения индивидуальной совместимости из вены берут 3-5 мл крови в
пробирку и после центрифугирования или отстаивания одну большую каплю сыворотки
наносят на тарелку или пластину. Рядом наносят каплю крови донора в соотношении 5:1-
10:1, перемешивают уголком предметного стекла или стеклянной палочкой и наблюдают
в течение 5 мин, после чего добавляют каплю изотонического раствора хлорида натрия и
оценивают результат по наличию или отсутствию агглютинации. Отсутствие
агглютинации свидетельствует о групповой совместимости крови донора и реципиента, её
наличие - о несовместимости (рис. 42, см. цв. вкл.). Пробу на индивидуальную
совместимость следует проводить с каждой ампулой переливаемой крови. Групповая
совместимость крови схематически представлена на рис. 43.
Рис. 43. Совместимость групп крови (схема).
Определение совместимости крови по Rh-фактору проводят в случае
неблагополучного трансфузиологического анамнеза (посттрансфузионные реакции при