ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 26.01.2020
Просмотров: 38057
Скачиваний: 1873
ХИРУРГИЧЕСКАЯ АРТРОСКОПИЯ 149
Большое значение имеет опыт доктора, так как оценка полученных изображе
ний довольно субъективна.
Боковые рентгенограммы целесообразно производить при 45° флексии в сус
таве для правильной оценки взаимоотношения большеберцовой кости с надко
ленником. Чтобы объективно оценить ротацию голени, необходимо выполнить
наложение латерального и медиального мыщелков большеберцовой кости друг на
друга. Оценивают также высоту расположения надколенника.
Недостаточное разгибание легче диагностировать в боковой проекции, пациент
при этом лежит с пронированной ногой.
Для определения оси конечности необходимы дополнительные рентгенограм
мы в прямой проекции на длинных кассетах в положении пациента стоя, посколь
ку при деформирующем артрозе есть отклонения от нормы. Анатомическая ось
конечности, определяемая продольной ориентацией бедра к таковой на голени,
составляет в среднем 50-80°. Это наиболее важный момент в ходе дальнейшего
оперативного лечения (корригирующая остеотомия, артропластика, эндопроте-
зирование).
Степень смещения голени относительно бедра в переднезаднем и медиально-
латеральном направлении определяют с помощью функциональных рентгено
грамм с нагрузкой.
При хронической передней нестабильности коленного сустава отмечают харак
терные рентгенологические признаки: сужение межмыщелковой ямки, сужение
суставного пространства, наличие периферических остеофитов на большеберцо
вой кости, верхнем и нижнем полюсе надколенника, углубление передней менис
ковой бороздки на латеральном мыщелке бедра, гипертрофию и заострённость
бугорка межмыщелкового возвышения.
Боковая рентгенограмма очень часто указывает на причину ограничения под
вижности. Боковая рентгенограмма при максимальном разгибании может ука
зать на недостаточное разгибание, при этом оценивают положение тибиального
туннеля относительно межмыщелкового свода, который выглядит как линейное
уплотнение (линия Blumensaat).
Компьютерная томография
КТ не относят к рутинным исследованиям. КТ выполняют пациентам при
недостаточной информативности других видов обследования, особенно в случае
компрессионных переломов мыщелков большеберцовой кости.
С помощью КТ хорошо визуализируются костные и костно-хрящевые повреж
дения. При КТ возможно выполнение различных динамических тестов со сгибани
ем в коленном суставе под различным углом.
КТ-1000
Для измерения переднезаднего смещения голени используют аппарат КТ-1000.
Аппарат КТ-1000 — артрометр, он состоит из собственно измерителя перед
незаднего смещения большеберцовой кости относительно бедренной кости и
подставок под нижние трети бёдер и стопы. Аппарат крепят на голени с помощью
ремней-липучек, а существующая сенсорная площадка прижимает надколенник к
передней поверхности бедренной кости. При этом суставная щель должна совме
щаться с линией на аппарате. Расположенная на подставках нижняя конечность
согнута в коленном суставе в пределах 15-30° для измерения переднего смещения
голени и 70° — для измерения заднего смещения голени относительно бедренной
кости.
Сначала проводят тестирование повреждённого коленного сустава. Для изме
рения переднего смещения голени врач тянет ручку, расположенную в передне-
верхней части аппарата, на себя и пытается, придерживая сенсорную площадку на
надколеннике, произвести переднее смещение голени. При этом прилагают усилие
150 ХИРУРГИЧЕСКАЯ АРТР0СК0ПИЯ
в 6, 8 и 12 кг, что контролируется звуковыми сигналами. При появлении каждого
звукового сигнала врач отмечает отклонение стрелки по шкале и записывает пока
зания прибора. Смещение голени относительно бедра выражают в миллиметрах.
Далее врач тестирует заднее смещение голени путём сгибания её в коленном суста
ве до угла 70° и производит с помощью ручки аппарата попытку сместить голень
кзади. Звуковой сигнал, возникающий при отклонении стрелки, указывает величи
ну заднего смещения большеберцовой кости относительно бедренной кости.
Аналогичное тестирование выполняют на здоровом коленном суставе. Затем
проводят сравнение и вычитание соответствующих данных, полученных от здо
рового и повреждённого коленных суставов. Эта разность показывает величину
переднего смещения голени относительно бедренной кости при нагрузке 6, 8 и
12 кг.
Переднее смещение определяют при угле сгибания голени 30°.
При выявлении разницы величины переднего смещения при 67Н и 89Н пора
жённого и здорового сустава более 2 мм подозревают разрыв ПКС.
Существуют определённые принципы инструментального тестирования при
нестабильности КС. Необходимо учитывать следующие параметры: степень жёст
кости фиксации конечности ремнями, местоположение сенсорных датчиков на
суставе, полную релаксацию мышц ноги, расположение артрометра по отношению
к суставной щели, степень ротации голени, массу ноги, угол сгибания в коленном
суставе.
В остром периоде после травмы использование артрометра нецелесообразно,
так как невозможно полностью расслабить околосуставные мышцы. Следует
правильно выбирать нейтральную позицию голени, учитывая, что при переднем
смещении голени происходит внутренняя ротация, при заднем — наружная. В
противном случае величина переднезадней трансляции окажется меньше истин
ного значения. Для того чтобы получить максимальное значение патологического
смещения голени, необходимо также допустить её свободную ротацию.
Степень трансляции зависит от величины прилагаемой силы, точки её притяже
ния и направления.
Использование подставок для стоп не должно ограничивать ротацию голени.
Необходимо располагать сенсорные датчики, строго ориентируясь на суставную
щель, поскольку если они смещены дистально, то показания будут меньше истин
ного значения, если проксимально — то больше.
Обязательное условие объективной оценки — фиксация надколенника в межмы-
щелковой борозде. Для этого надо придать голени угол сгибания в суставе порядка
25-30°. При врождённых и посттравматических подвывихах надколенника угол
сгибания увеличивают до 40°. При передней нестабильности угол сгибания в сус
таве составляет 30°, при задней — 90°.
Два аудиосигнала сопровождают тестирование: первый — при нагрузке 67Н,
второй — при 89Н. Иногда для определения разрыва ПКС необходимо приложе
ние большей силы.
В норме разница между двумя конечностями при тестировании переднезаднего
смещения не превышает 2 мм, иногда указывают на величину менее 3 мм как на
предел нормы.
Учитывают индекс передней податливости, то есть разницу между смещением
при 67Н и 89Н. Эта величина также не должна в норме превышать 2 мм.
При смещении более 2 мм можно говорить о разрыве ПКС (трансплантата
ПКС).
Хотелось бы также отметить, что при нестабильности обоих коленных суставов
или гипермобильности применение артрометра КТ-1000 нецелесообразно.
В заключение необходимо сказать о том, что при использовании данного артро
метра, безусловно, существует элемент субъективности, зависящий от ряда пара-
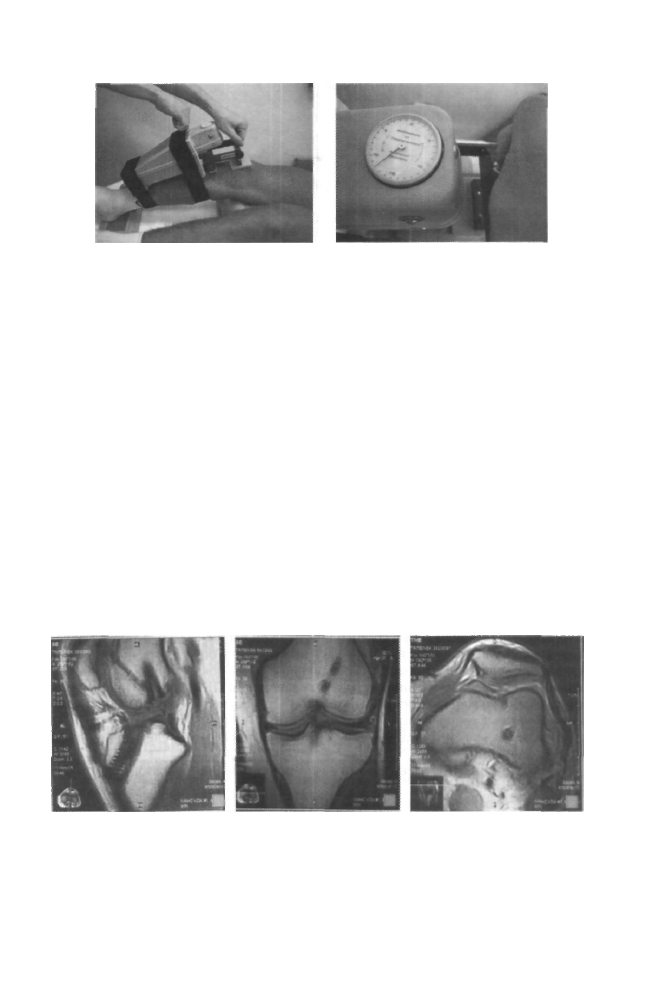
ХИРУРГИЧЕСКАЯ АРТРОСКОПИЯ 1 5 1
Рис. 4-40.
Тестирование на аппарате КТ-1000.
метров, в том числе и от исследователя. Поэтому обследование больных должен
проводить (по возможности) один врач.
С помощью КТ-1000 можно лишь констатировать переднезаднее смещение
большеберцовой кости относительно бедренной кости, при этом боковую неста
бильность не регистрируют (рис. 4-40).
Магнитно-резонансная томогрфия
МРТ — наиболее информативный из неинвазивных методов исследования, поз
воляющий визуализировать как костные, так и мягкотканные структуры коленно
го сустава.
Здоровая ПКС должна выглядеть малоинтенсивно на всех изображениях. По
сравнению с более плотной ЗКС ПКС может быть немного негомогенной. В связи
с её косым направлением многие предпочитают использовать косые коронарные
изображения. При разрыве ПКС МРТ позволяет визуализировать место повреж
дения.
ПКС хорошо визуализируется на боковых срезах при экстензии и наружной
ротации голени. ПКС ярче ЗКС, волокна ПКС скручены. Отсутствие непрерывнос
ти волокон или их хаотичная ориентация указывает на разрыв связки.
Полный разрыв ПКС больше диагностируют по косвенным признакам: перед
нее смещение голени, чрезмерный задний наклон ЗКС, волнистый контур ПКС
(рис. 4-41).
Рис. 4-41.
Картина МРТ-исследования после реконструкции ПКС аутотрансплантатом из связки
надколенника.
Ультразвуковое исследование
Преимущества УЗИ — малая стоимость, безопасность, быстрота, высокоинфор
мативное изображение мягких тканей (рис. 4-42).
УЗИ позволяет по эхогенности структуры изучить состояние мягких тканей
коленного сустава, поверхность кости и хряща, также по снижению эхогенности
152
ХИРУРГИЧЕСКАЯ АРТРОСКОПИЯ
Рис. 4-42. УЗИ-картина разрыва ПКС (а) и интрасиновиального повреждения ПКС (б).
определить отёк тканей, скопление жидкости в полости сустава или околосус
тавных образованиях. УЗИ используют для выявления повреждений менисков
коленного сустава, коллатеральных связок, мягкотканных структур, окружающих
коленный сустав.
Артроскопия
При диагностической артроскопии авторы используют стандартные доступы:
антеролатеральный, антеромедиальный, верхнепателлярный латеральный.
Артроскопический осмотр ПКС включает оценку внешнего вида ПКС, целост
ности собственной синовиальной оболочки связки, ориентированности коллаге-
новых волокон не только у большеберцового места прикрепления связки, но и на
её протяжении, особенно в месте бедренной инсерции. Если в случаях повреждения
ПКС на протяжении и в большеберцовом месте прикрепления с отрывом костного
фрагмента артроскопическая диагностика не представляет особого труда, то диа
гностика интрасиновиальных (внутристволовых) свежих и застарелых поврежде
ний ПКС представляет большие трудности. Это обусловлено тем, что внешне, на
первый взгляд, ПКС кажется целой: синовиальная оболочка целая, пальпирование
ПКС артроскопическим крючком показывает наличие полноценной структуры
и толщины связки, артроскопический симптом переднего «выдвижного ящика»
показывает достаточное натяжение волокон связки. Однако более внимательное
изучение капиллярной сети в средней и бедренной частях связки, а также вскры
тие синовиальной оболочки связки даёт возможность определить повреждение
связочных волокон и наличие кровоизлияний или рубцовых тканей. Вторичным
признаком старого интрасиновиального повреждения ПКС служит гипертрофия
синовиальной и жировой ткани на бедренной части задней крестообразной связки
и своде межмыщелковой вырезки бедра (симптом «прироста ткани»).
Иногда только артроскопически удаётся зафиксировать следующие виды
повреждений ПКС:
• повреждение ПКС у бедренного места прикрепления с образованием и без
образования культи;
• интрасиновиальное повреждение ПКС;
• повреждение ПКС на протяжении;
• в редких случаях — повреждение ПКС в области межмыщелкого возвышения
с отрывом костного фрагмента.
ЛЕЧЕНИЕ ПЕРЕДНЕЙ НЕСТАБИЛЬНОСТИ КОЛЕННОГО СУСТАВА
При компенсированной форме передней нестабильности коленного сустава
лечение заключается в иммобилизации с последующим восстановлением подвиж
ности сустава и функций активных стабилизаторов (мышц).
ХИРУРГИЧЕСКАЯ АРТРОСКОПИЯ 153
При субкомпенсированной и декомпенсированной формах передней нестабиль
ности возникает необходимость в хирургическом вмешательстве, направленном
на восстановление целостности в первую очередь статических стабилизаторов. В
комплекс лечения обязательно включают функциональное лечение для усиления
активных стабилизаторов.
Необходимо также отметить, что в результате проведения лечебных мероприя
тий, в основном при антеромедиальном виде нестабильности, возможны переходы
из субкомпенсированной в компенсированную форму, так как данная анатомичес
кая область имеет наибольшее количество вторичных стабилизаторов, что благо
приятно сказывается на результате лечения.
Лечение пациентов с передней нестабильностью коленного сустава зависит
от многих факторов: возраста, вида профессиональной деятельности, уровня
спортивной подготовки, сопутствующих внутрисуставных повреждений, степени
нестабильности, риска повторного повреждения, срока с момента получения трав
мы. В первую очередь пластическое восстановление ПКС при разрыве показано
профессиональным спортсменам, особенно с сопутствующими повреждениями
других структур коленного сустава. Также реконструкцию ПКС рекомендуют при
хронической нестабильности коленного сустава.
Показаниями к передней артроскопической статической стабилизации считают
первичные и рецидивные субкомпенсированные и декомпенсированные формы и
виды антеромедиальной (А2М1, А2М2, АЗМ1, АЗМ2, АЗМЗ) и антеролатеральной
(А2Л1, А2Л2, А2ЛЗ, АЗЛ1, АЗЛ2, АЗЛЗ) нестабильности, невозможность компен
сировать патологию консервативными методами лечения.
Решение о пластическом восстановлении ПКС у пациентов старше 50 лет при
нимают в зависимости от возраста и уровня физической активности пациента,
степени деформирующего артроза. Пластику ПКС рекомендуют в случае силь
ного ограничения физической активности в связи с нестабильностью коленного
сустава.
В каждом отдельном случае решение об оперативном лечении принимают с
учётом индивидуальных особенностей пациента.
Противопоказанием к статической стабилизации считают следующие состоя
ния и заболевания:
• наличие гонартроза III—IV степени;
• выраженную гипотрофию мышц бедра;
• контрактуру сустава;
• срок после травмы более 3 дней и менее 3 нед;
• инфекционные заболевания;
• остеопороз;
• тромбоз сосудов нижней конечности.
На этапе определения показаний и противопоказаний к оперативному лечению
передней посттравматической нестабильности иногда возникает дилемма. С одной
стороны, последствия хронической нестабильности (гипотрофия мышц бедра,
деформирующий артроз) становятся противопоказаниями к выполнению стати
ческой стабилизации и артроскопическая стабилизация с использованием транс
плантатов с костными блоками приводит к увеличению нагрузки на суставной
хрящ (как следствие — к прогрессированию деформирующего артроза). С другой
стороны, консервативные методы не обеспечивают достаточного стабилизирую
щего эффекта, что также способствует развитию деформирующего артроза.
Иногда рекомендуют отложить операцию до увеличения объёма движений в
коленном суставе, что может занять 2-3 нед. Отсрочка операции в острой фазе
приводит к уменьшению осложнений во время реабилитационных мероприятий,
связанных с восстановлением объёма движений в коленном суставе после опера
тивного лечения.