Файл: Калинченко С.Ю. - Транссексуализм. Возможности гормональной терапии.pdf
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 08.10.2020
Просмотров: 2335
Скачиваний: 128
Некоторые авторы рекомендуют присоединение агонистов ГнРГ к общему лечению М/Ж-транссексуалов
в случае чрезмерного превышения доз эстрогенов при невозможности достижения достаточного
феминизирующего эффекта [Мооге еt аl., 2003]. Мы считаем, что данная терапия нецелесообразна, поскольку
высокие дозы эстрогенов, так же как и умеренные, обладают самостоятельным антигонанодотропным действием.
3.2.1.2. Режимы гормональной терапии при М/Ж-транссексуализме
Мы рекомендуем начинать ЗГТ у М/Ж-транссексуалов как минимум за 6 мес. до планируемого
оперативного вмешательства и прекращать за 3-4 нед. до планируемой операции в связи с повышенным риском
тромбоэмболии в результате длительной иммобилизации. После полного восстановления двигательной
активности после операции гормональная терапия может быть возобновлена.
Таким образом, гормональная терапия пациентов с М/Ж-транссексуализмом проводится в два этапа.
Первый этап — до хирургической коррекции гениталий — направлен на обратное развитие вторичных половых
признаков генетического (мужского) пола и развитие таковых выбранного пола.
В течение длительной практики работы с М/Ж-транссексуалами мы наблюдали группу пациентов, не
принимающих ЗГТ до операции (это было связано с тем, что пациенты обращались к нам уже после проведения
операции). Практически все больные из этой группы отмечали тяжелое течение послеоперационного периода,
сопровождающееся сильной слабостью, сонливостью, апатией, что является проявлением посткастрационного
синдрома, поскольку хирургическая смена пола (в данном случае вагинопластика) включает проведение
гонадэктомии.
Приводим наблюдение, при котором не назначенная вовремя ЗГТ привела к ошибочной постановке
диагноза хронической надпочечниковой недостаточности и назначению глюкокортикоидной терапии.
В 1968 г. в ВЭНЦ РАМН обратился больной С., 1950 года рождения, с жалобами на несоответствие
строения наружных половых органов чувству своей половой принадлежности и просьбой провести операцию по
смене пола.
Из анамнеза: родился 12-м ребенком в семье, мать не помнит (умерла), отец погиб, когда больному С.
было 11 лет. Воспитывался в семье среднего брата. С раннего детства, как помнит себя, ощущал себя девочкой,
играл в куклы, кокетничал. В старших классах школы стала появляться сексуальная направленность к
мужчинам. В хореографическом училище, куда поступил после школы, стремился исполнять только женские
роли. Постоянно испытывал неудобство и стыд за свое мужское тело, не соответствующее представлению о себе,
как о женщине. Стеснялся переодеваться в присутствии посторонних лиц как мужского, так и женского пола.
При осмотре в кабинете врача больной стесняется, закрывает лицо руками.
При осмотре телосложение астеническое. Кожные покровы смуглые. Масса тела 46 кг, рост 160 см.
Оволосение по мужскому типу. На верхней губе и подбородке имеется скудная растительность. Гонады опущены
в мошонку, дрябловатой консистенции, размеры 3,5X2,5X2,0 см. Половой член 9 см, с хорошо развитыми
кавернозными телами. Половой хроматин отрицательный.
В связи с недостаточным уровнем знаний о данном заболевании в то время постановка диагноза была
затруднительна и больному было отказано в проведении операции в ВЭНЦ РАМН.
В 1974 г., после смены паспортного пола с мужского на женский, больная добилась проведения операции
по месту жительства, а именно ампутации полового члена, гонадэктомии, образования искусственного влагалища
из кожи мошонки. Заместительная терапия половыми гормонами назначена не была, что в дальнейшем и привело
к ошибочному диагнозу и неправильному ведению больной.
Через некоторое время после операции у больной возникли жалобы на мышечную слабость,
утомляемость, разбитость, значительное ухудшение состояния при физических нагрузках. Данное состояние
эндокринологом по месту жительства было расценено как проявление хронической надпочечниковой
недостаточности (большое внимание было уделено смуглым кожным покровам, однако был упущен из внимания
факт национальной принадлежности больной; больная — узбечка), в связи с чем была назначена заместительная
терапия преднизолоном в дозе 5 мг/сут, однако из-за отсутствия эффекта доза была увеличена до 15 мг/сут, но
также безрезультатно.
В 1980 г. больная поступила в ВЭНЦ РАМН с жалобами на невозможность половой жизни из-за полной
облитерации сформированного ранее влагалища. Проведена операция — вагинопластика из сигмовидной кишки.
Также в связи с проведенной в 1974 г. гонадэктомией больной впервые была назначена заместительная
эстрогенотерапия, на фоне которой у больной значительно улучшилось самочувствие: исчезли мышечная
слабость, разбитость, утомляемость. При осмотре: рост 160 см, масса тела 59 кг (за время приема преднизолона
больная прибавила 13 кг), пигментации видимых слизистых оболочек нет, кожные покровы смуглые, ладонные
складки темные, однако, учитывая национальную принадлежность больной, трудно судить о характере
гиперпигментации. Сердечно-сосудистая система-, границы сердца в пределах нормы, ЧСС 81 уд./мин, АД
130/85 мм рт. ст. Гликемия натощак 65 мг%.
После оценки состояния больной, учитывая его улучшение на фоне эстрогенотерапии, возникло
сомнение в наличии у больной хронической надпочечниковой недостаточности. Исследован уровень 17-ОКС: 1,6
мкмоль/с при норме 7,15-16,0 мкмоль/с. Понижение экскреции 17-ОКС с мочой было, по-видимому, связано с
блокадой функции собственных надпочечников, вызванной приемом глюкокортикоидов. Все глюкокортикоиды,
которые принимала больная (преднизолон 10 мг, кортизон 25 мг), были отменены. На фоне их отмены состояние
больной в течение 1 мес. было удовлетворительное, больная активна, АД достигало 125/75 мм рт. ст., ЧСС 68
уд./мин. Диагноз хронической надпочечниковой недостаточности был снят, больная выписана с рекомендациями
продолжать заместительную терапию эстрогенами. Однако по неизвестной причине по месту жительства вновь
был возобновлен прием глюкокортикоидов. В 1982 г. больная поступает в ВЭНЦ РАМН с жалобами на слабость,
головокружение, тошноту, потемнение кожных покровов, снижение массы тела на 10 кг за 3 мес. Перед
поступлением больная получала преднизолон в дозе 3 табл./сут, ДОКА по 1 табл./сут. При осмотре пациентки
отмечено состояние средней тяжести, ЧСС 88 уд./мин, АД 105/65 мм рт. ст., 17-ОКС - следы. Состояние было
расценено как хроническая надпочечниковая недостаточность, возникшая на фоне длительного необоснованного
приема глюкокортикоидов.
Ошибочная постановка диагноза хронической надпочечниковой недостаточности у больной в 1974 г.
эндокринологом по месту жительства только на основании клинической картины, повлекшая к
нецелесообразному назначению глюкокортикоидов, была вызвана отсутствием заместительной терапии
половыми гормонами после феминизирующей операции, когда была проведена гонадэктомия. В исходе
гонадэктомии у больной возник посткастрационный синдром, обусловленный резким прекращением влияния
андрогенов, которые, как известно, оказывают анаболическое действие на андрогенчувствительные ткани, к
которым относится мышечная ткань, поэтому среди жалоб у больной доминировала мышечная слабость.
Именно поэтому для предотвращения развития клиники посткастрационного синдрома мы рекомендуем
назначать гормональную терапию минимум за 6 мес. до проведения операции. Раннее начало гормонотерапии
также облегчает и ускоряет социальную адаптацию больных после проведения операции.
Как уже упоминалось ранее, основными препаратами гормональной терапии у пациентов с М/Ж-
транссексуализмом являются эстрогены в сочетании с антиандрогенными препаратами.
За период с 1967 г. до настоящего времени в ЭНЦ РАМН наблюдалось и было обследовано более 150
пациентов с М/Ж-транссексуализмом. Наиболее часто назначаемым режимом предоперационной терапии у
таких пациентов было применение монофазных препаратов II поколения, содержащих этинилэстрадиол, в дозе
30-60 мкг в сочетании с ципротерона ацетатом в дозе 50-100 мг. Согласно результатам многочисленных
собственных исследований, оценивающим влияние длительной эстрогенотерапии в применяемом нами режиме
относительно развития признаков феминизации, мы можем заключить, что такая схема терапии является весьма
эффективной. Практически все наблюдаемые пациенты отметили удовлетворительный результат в отношении
развития молочных желез и редукции избыточного оволосения на лице и теле.
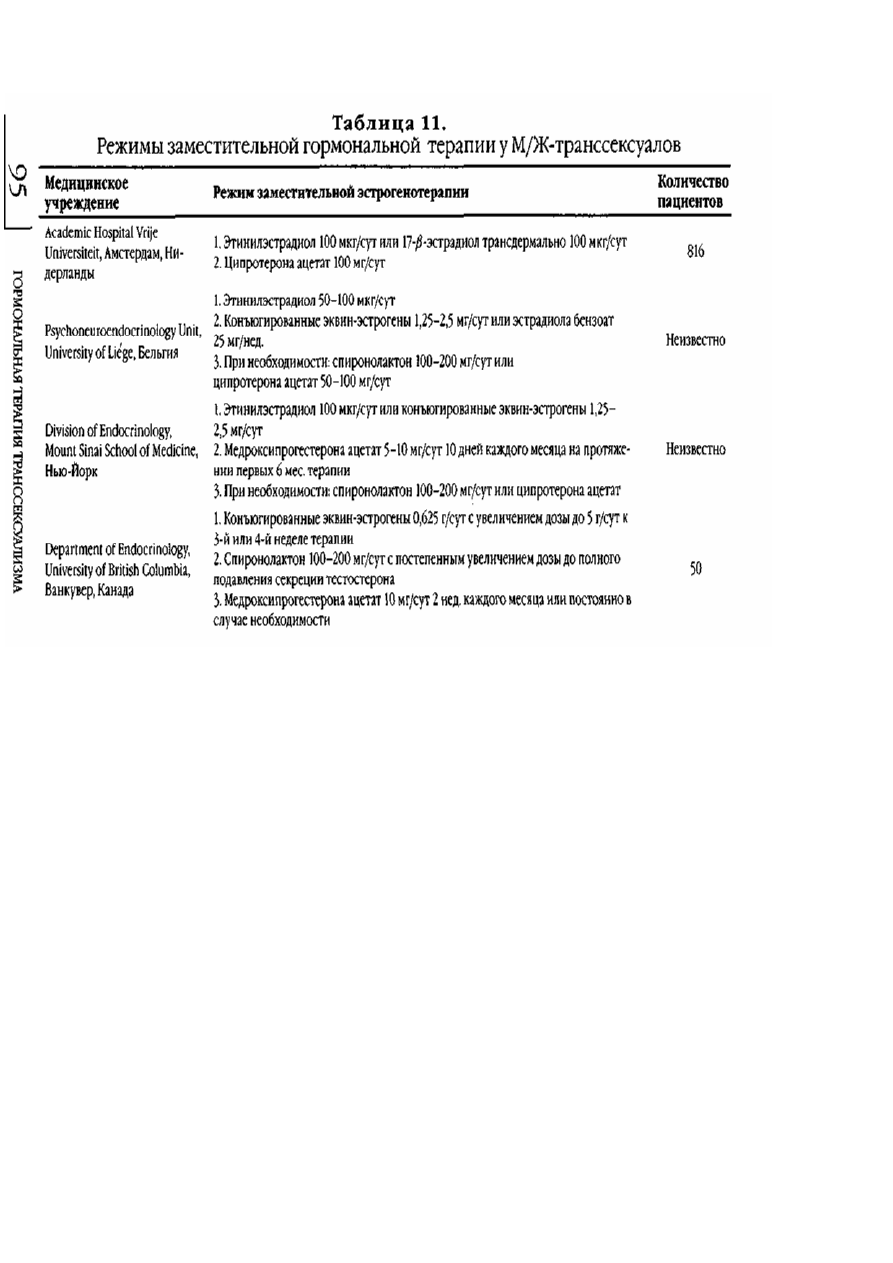
Мы проанализировали данные о режимах проводимой предоперационной заместительной терапии
эстрогенами у М/Ж-транссексуалов, используя опыт крупнейших медицинских центров, занимающихся
лечением транссексуалов (табл. 11) [Мооге Е. еt аl., 2003].
Как видно из данных табл. 11, режимы ЗГТ, применяемые различными исследователями, весьма
разнообразны, как по форме препарата, так и по дозировкам.
Что касается второго этапа терапии, послеоперационного, то если у больных до хирургической коррекции
пола мы опасаемся передозировки эстрогенов, которая ведет к нежелательным побочным эффектам (в то время
как введение их в недостаточной дозе лишь не вызывает адекватной феминизации), то у больных после
хирургической коррекции пола введение недостаточной дозы эстрогенов приводит к возникновению побочных
эффектов, отражающихся как на общем состоянии организма, так и на состоянии ряда органов и систем, вызывая
мышечную слабость, утомляемость, головную боль, аноргазмию, снижение либидо, боль в костях, сонливость,
дряблость кожи, ломкость волос и ногтей, ночную потливость.
Основной схемой послеоперационной терапии пациентов с М/Ж-транссексуализмом в ЭНЦ РАМН
является применение комбинированного

препарата Диане-35, содержащего 35 мкг этинилэстрадиола и 2 мг ципротерона ацетата, — 1 драже
ежедневно. Однако в связи с тем, что возраст многих пациентов, наблюдаемых нами в 1968-1974 гг., начал
приближаться к 40-50 годам, мы рассмотрели необходимость создания альтернативных схем послеоперационной
терапии, учитывающих возраст, образ жизни и состояние здоровья пациентов (в частности, склонность к
тромбозам).
Некоторым пациентам, которых продолжает беспокоить избыточный рост волос на лице и теле даже
после проведения операции, можно рекомендовать продолжить прием антиандрогенов [Gooren 2005].
Таким образом, исходя из анализа данных литературы и собственного опыта.
Мы сформулировали основные подходы к режимам ЗГТ у пациентов с М/Ж-транссексуализмом,
основанные на том, что заместительная гормональная терапия должна подбираться индивидуально, с учетом
особенностей, пожеланий и возможностей каждого пациента, а также быть эффективной и максимально
безопасной:
I. Заместительная гормональная терапия до оперативного удаления гонад.
1. Этинилэстрадиол 30-100 мкг/сут (перорально) — препарат выбора предоперационной терапии,
или 17-B-эстрадиол, или эстрадиола валерат 2-6 мг/сут (перорально),
или 17-B-эстрадиол 1-2 мг/сут (трансдермально, в виде геля — предпочтительнее у пациентов старше 40
лет),
или 17-B-эстрадиол 100 мкг/сут (трансдермально, в виде пластыря — с учетом особенностей пациентов).
2. Ципротерона ацетат 50-100 мг/сут или медроксипрогестерона ацетат 5-10 мг/сут (при
непереносимости ципротерона ацетата).
II. Заместительная гормональная терапия после оперативного удаления гонад.
После оперативного лечения рекомендуются снижение дозы эстрогенотерапии, проводимой до операции,
в
1
/
ъ
-
1
/
2
раза и отмена ципротерона ацетата (поскольку удалены тестикулы — органы продукции тестостерона):
Этинилэстрадиол 25-50 мкг/сут, или 17-B-эстрадиол, или эстрадиола валерат 2-4мг/сут (перорально) —
более предпочтительно у оперированных пациентов старше 40 лет,
или 17-B-эстрадиол 0,5-1 мг/сут (трансдермально, в виде геля),
или 17-B-эстрадиол 50 мкг/сут (трансдермально, в виде пластыря — с учетом особенностей пациентов).
Применение таких препаратов, как финастерид, спиронолактон, дидрогестерон, мы считаем
нецелесообразным. Возможность сублингвального и внутримышечного применения препаратов эстрадиола
должна обсуждаться индивидуально с каждым пациентом.
При первом назначении гормональной терапии следует руководствоваться следующими принципами.
1. Начинать гормональную терапию следует с минимальных дозировок, аналогичных минимальным
эффективным дозам данного препарата для женщин.
2. Изменение дозы препаратов должно производиться исключительно специалистом, обладающим
знаниями в области контроля за проводимой гормональной терапией.
3. На всем протяжении терапии — информировать пациентов о том, что прием эстрогенов и курение —
несовместимы, особенно в возрасте старше 35 лет.
Чем моложе возраст начала эстрогенотерапии, тем лучше достижимые эффекты и меньше выраженность
побочных эффектов.
3.2.1.3. Эффекты гормональной терапии у пациентов с М/Ж-транссексуализмом
Положительные эффекты терапии
К положительным эффектам эстрогенотерапии у пациентов с М/Ж-транссексуализмом относятся:
1. Уменьшение оволосения по мужскому типу. Волосы на лобке, в подмышечных впадинах, на лице
становятся более тонкими и менее пигментированными. Тем не менее, наиболее устойчивыми к гормонотерапии,
даже в комбинации с антиандрогенами, является оволосение на лице, и пациентам практически всегда
приходится прибегать к дополнительным методам удаления волос на лице (эпиляция, электролиз).
2. Развитие молочных желез. Развитие и увеличение груди в размерах начинается у М/Ж-транссексуалов
практически сразу же после начала терапии эстрогенами и является наиболее эффективным при максимальном
подавлении уровня андрогенов, который достигается комбинацией эстрогенов с антиандрогенами. Тем не менее
развитие груди после 2 лет непрерывной терапии эстрогенами в достаточных дозах, как правило, останавливается
[Gooren I., 2005]. В результате развитие груди оказывается удовлетворительным у 40-50% пациентов, тогда как у
оставшихся 50-60 % требуется дополнительная хирургическая коррекция.
3. Эффект андрогенодепривации приводит к снижению активности сальных желез кожи, которая
становится более гладкой, менее подверженной образованию угрей и акне. Иногда, однако кожа может
становиться избыточно сухой.
4. Происходят увеличение количества жировой ткани, снижение общей мышечной массы и
перераспределение жировой ткани по женскому типу.
5. Уменьшение в размерах яичек.
6. Исчезновение эрекций.
7. Психологический эффект — под действием эстрогенотерапии психика становится более спокойной,
снижается агрессивность.
Мы оценили влияние терапии ципротерона ацетатом на скорость роста волос. Постоянная
эффективность лечения, выражающаяся в прекращении роста волос на лице, туловище и конечностях,
достигалась только к 6-7 мес. лечения при дозе ципротерона ацетата не менее 50 мг/сут и только у 80 % больных.
У 20 % больных нам не удалось полностью прекратить рост волос, хотя мы и наблюдали его замедление. Этим
больным приходилось применять электроэпиляцию. При снижении дозы менее 50 мг/сут рост волос может
возобновляться.
У больных до хирургической коррекции гениталий, не получающих ципротерона ацетат, нам не удалось
достичь хороших результатов в отношении прекращения роста волос, особенно на лице.
Мы также отметили зависимость эффекта терапии от возраста пациентов: чем старше возраст, тем
сложнее добиться хорошего феминизирующего эффекта, даже используя достаточно высокие дозы эстрогенов.
Так, если эстрогенотерапия начата в 19-20 лет, уже через 3 мес. можно наблюдать рост молочных желез, через 4
мес. значительно изменяется структура волос на руках, ногах, туловище, лице и уменьшается их рост (они
становятся достаточно мягкими, тонкими), а если лечение начато после 35 лет, то практически не удается
справиться с ростом волос на лице, всем пациентам приходится применять электроэпиляцию. Достаточно редко у
пациентов этой группы удается достичь значительного роста молочных желез, поэтому они чаще используют
эндопротезирование.