Файл: Задача 1 Ребенку 13 лет. Жалобы на подвижность и смещение зуба во фронтальном отделе верхней челюсти (см рис. 1).docx
Добавлен: 26.10.2023
Просмотров: 866
Скачиваний: 24
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
4) Дифференциальная диагностика с нижеследующими заболеваниями.
- Адамантиномой, которая отличается отсутствием связи с осложненным кариесом и, как правило, многокамерным строением, а также отсутствием строго очерченных границ. Однако окончательный диагноз ставится после предварительной биопсии с последующим патогистологическим исследованием.
- Фолликулярной кистой, содержащей в себе интактный зуб или его коронковую часть, и развитие которой не связано с осложненным кариесом.
- Гигантоклеточной опухолью, пунктат которой не янтарно-опалесцирующий, а бурый или желтоватый, иногда с кровью, не содержащий зерен холестерина.
- Фиброзной дисплазией. Это заболевание врожденное. Увеличение кости активно происходит в детском и юношеском возрасте, у взрослых наступает стабилизация процесса. Образование всегда плотное - костной консистенции, в то время как при одонтогенной кисте может определяться податливость при пальпации истонченной костной стенки.
- Внутрикостной ангиодисплазией в форме артерио-венозных коммуникаций, при которой, как правило, есть поражение слизистой оболочки. На рентгенограмме не имеет четких контуров и характеризуется крупнопетлистым рисунком кости. При пункции получают кровь. 5) Цистэктомия с верхнечелюстной синусотомией с удалением причинного зуба 6.5. Вопрос о сохранении зубов 2.4 и 2.5 будет решен во время операции. Заключительный диагноз может быть поставлен после патогистологического исследования операционного материала (оболочки кисты). Удаление зуба 5.5. В дальнейшем динамическое наблюдение за прорезыванием ретенированных постоянных зубов, при необходимости обнажение коронок этих зубов и ортодонтическое лечение.
Клиническая задача № 11
Больная Д., 13 лет, обратилась с жалобами на появление асимметрии лица за счет припухлости щечной области справа.
При осмотре: конфигурация лица изменена за счет припухлости в щечной области справа. Кожа в цвете не изменена, в складку собирается. Пальпация мягких тканей щечной и поднижнечелюстной областей справа безболезненна.
В полости рта определяется деформация альвеолярного отростка нижней челюсти справа в виде выбухания с четкими контурами округлой формы протяженностью от зуба 4.3 до зуба 4.6. Слизистая оболочка в области выбухания бледно-розового цвета. Пальпация безболезненна, однако в центре выбухания определяется участок податливости костной стенки.
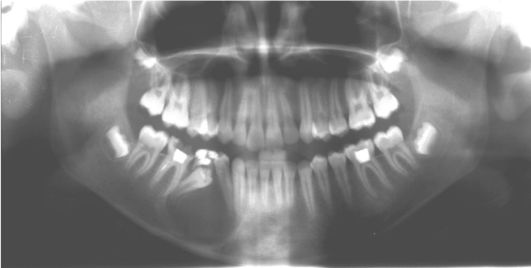
Рис. 11.
Задания.
1) Дайте название рентгенограммы и опишите ее (рис. 11).
2) Поставьте предварительный диагноз.
3) Опишите этиологию и патогенез данного заболевания.
4) Укажите вид хирургического лечения и обоснуйте его.
5) Назовите возможные осложнения во время операции и в послеоперационном периоде.
1) Ортопантомограмма. На рентгенограмме определяется очаг разрежения костной ткани округлой формы с достаточно четкими контурами, нижняя граница которого доходит до края нижней челюсти. Определяется также дистопия и ретенция зачатка зуба 4.5, коронковая часть которого расположена в полости образования; дистопия зуба 4.4, у которого периодонтальная щель на всем протяжении дистальной поверхности корня не определяется. Есть также причинный зуб 8.5, леченный ранее по поводу осложненного кариеса.
2) Одонтогенная воспалительная киста нижней челюсти справа. Хронический периодонтит зуба 8.5. Дистопия, ретенция зуба 4.5 и дистопия зуба 4.4.
3) Под влиянием химического и механического раздражения продуктами воспаления эпителиальные элементы в периодонте (остатки эмбрионального эпителия зубообразовательной пластинки - клетки Маляссе-Астахова) разрастаются и размножаются, образуя микроскопические полости, которые постепенно наполняются транссудатом, благодаря чему в них повышается давление.
4) Цистотомия с удалением причинного зуба 8.5. Обоснование - необходимость сохранения зачатка зуба 4.5; большой размер кисты и, как следствие, возможность патологического перелома нижней челюсти, а также в связи с риском травмирования сосудисто-нервного пучка.
5) Травма сосудисто-нервного пучка: кровотечение и нарушение двигательной и чувствительной функций зоны иннервации n. mandibularis; травма зачатка зуба 4.5 вплоть до его удаления. Патологический перелом нижней челюсти. Рецидив кисты.
Клиническая задача № 12
В клинику кафедры обратились родители ребенка Ч., 14 лет с жалобами на припухлость в поднижне-челюстной области справа, ноющие боли, которые периодически усиливаются, температура тела до 38 °C.
Из анамнеза: ребенок считает себя больным в течение 3 нед, когда впервые во время приема пищи почувствовал боль в поднижнечелюстной области справа. Две недели спустя перенес ОРВИ, после этого появилась припухлость, повышенная температура, боли стали острыми, распирающими. Дома самостоятельно лечились компрессами, наносили йодную сетку - без результатов.
Объективно: при внешнем осмотре определяется асимметрия лица за счет припухлости в поднижнечелюстной области справа, плотной, болезненной при пальпации, покрытой гиперемированной кожей. Открывание рта ограничено, болезненно. При бимануальном обследовании тканей полости рта справа обнаруживается плотный инфильтрат, болезненный при пальпации. Вартонов проток справа расширен, гиперемирован, слюна выделяется скудная, мутная, с примесью гноя.
Проведено рентгенологическое обследование.
Задания.
1) Назовите и опишите представленную рентгенограмму (рис. 12).
2) Поставьте предварительный диагноз.
3) Укажите наиболее информативные дополнительные методы обследования для уточнения диагноза.
4) Поставьте клинический диагноз.
5) Составьте план лечения и диспансерного наблюдения ребенка.
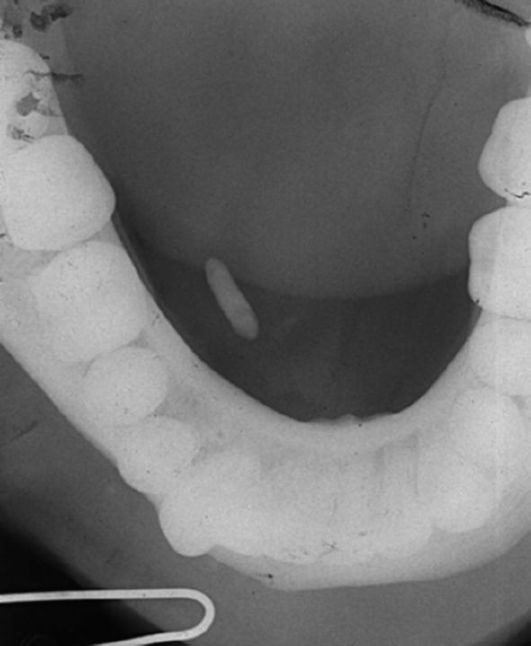
Рис. 12.
1) На рентгенограмме дна полости рта определяется тень конкремента длиной около 1,5 см в переднем отделе выводного протока (вартонова протока) правой поднижнечелюстной слюнной железы.
2) Калькулезный сиалоаденит поднижнечелюстной слюнной железы справа.
3) Цитологическое исследование секрета выявляет наличие клеток воспалительного ряда (лейкоциты, лимфоциты). Термовизиография выявляет повышение температуры в области поднижнечелюстной слюнной железы (на 0,5-1 °С выше нормы), что указывает на воспаление в слюнной железе. На сиалограмме расширение основного выводного протока дистальнее локализации конкремента, его прерывистость в месте локализации слюнного камня. Наиболее информативно УЗИ поднижнечелюстной слюнной железы, которое дает достоверную информацию о локализации конкремента, степени деструктивных изменений паренхимы железы, воспалительном процессе в протоке слюнной железы.
4) Клинические данные и данные дополнительных методов обследования подтверждают предварительный диагноз: калькулезный сиалоаденит поднижнечелюстной слюнной железы справа.
5) Лечение:
- хирургическое - удаление камня из выводного протока поднижнечелюстной слюнной железы;
- курс антибактериальной, противовоспалительной, десенсибилизирующей, общеукрепляющей терапии;
- физиолечение, мазевые компрессы;
- диспансерное наблюдение каждые 6 мес в течение 1,5-2 лет.
Клиническая задача № 13
Ребенок Д., 11 лет, предъявляет жалобы на периодически возникающие боли и припухлость в околоушно-жевательной области справа. Болен в течение 2 лет. На фоне ОРВИ появляется припухлость в правой околоушно-жевательной области. При осмотре: есть припухлость в правой околоушно-жевательной области. При пальпации определяется плотный, бугристый, болезненный инфильтрат. Со стороны полости рта из устья протока правой околоушной слюнной железы выделяется мутный, вязкий секрет.
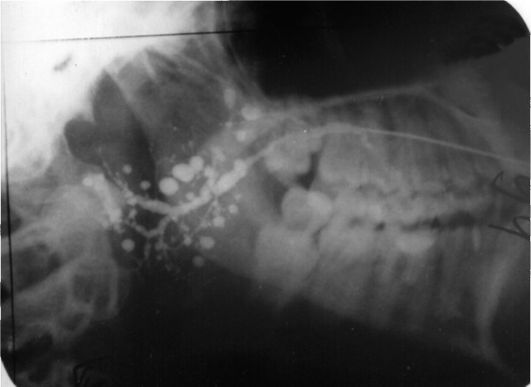
Рис. 13.
Задания.
1) Назовите представленный рисунок и опишите его (рис. 13).
2) Поставьте предварительный диагноз.
3) Проведите дополнительные методы исследования с указанием ожидаемых результатов.
4) Проведите дифференциальную диагностику.
5) Составьте план лечения и реабилитации ребенка.
1) На представленной сиалограмме правой околоушной слюнной железы околоушный проток расширен до 3,5 мм, прерывист. Протоки I, II порядков определяются не во всех отделах, прерывисты. Протоки III, IV, V порядков не выявляются. На фоне непросматривающейся паренхимы железы видно большое количество полостей с четкими контурами, размером 3-5 мм.
2) Хронический правосторонний паренхиматозный паротит, поздняя стадия, период обострения.
3) Дополнительные методы исследования.
- Общий анализ крови, мочи. В анализе крови повышение СОЭ, возможен лейкоцитоз. В анализе мочи возможно появление белка.
- Исследование секрета, выделяемого из протока, на определение микрофлоры и ее чувствительности к антибиотикам с целью назначения необходимых антибиотиков при лечении.
- Цитологическое исследование секрета околоушной слюнной железы. На микропрепарате будут видны элементы хронического воспаления (лимфоциты, клетки плоского эпителия, сегментно-ядерные нейтрофилы, элементы цилиндрического эпителия).
- УЗИ околоушной слюнной железы. Диффузное понижение эхогенности паренхимы околоушной железы. Выводной проток расширен, стенки его утолщены, уплотнены.
- Контрастная сиалография околоушной слюнной железы с целью исследования паренхимы железы. Околоушный проток расширен до 3,5 мм, прерывист, определяются протоки I, II порядков не во всех отделах, прерывисты. На фоне непросматривающейся паренхимы железы видно большое количество полостей, заполненных контрастным веществом.
4) Дифференцировать необходимо с лимфаденитом в околоушно-жевательной области, лимфангиомой в околоушно-жевательной области, саркомой нижней челюсти (в области угла и ветви).
5) В период обострения симптоматическая терапия, противовоспалительная, десенсибилизирующая, общеукрепляющая, физиолечение, мазевые компрессы, инстилляции лекарственных веществ в околоушный проток; в период ремиссии процесса - физиолечение, общеукрепляющая терапия, введение в проток йодолипола
♠ (профилактическая инстилляция), витаминотерапия (B1, B2, C, A), назначение средств, повышающих неспецифическую резистентность организма [(натрия нуклеинат, эхинацеи пурпурной травы сок (иммунал♠), азоксимера бромид (полиоксидоний♠) и др.], закаливание организма, санация очагов хронической инфекции.
Клиническая задача № 14
Ребенок 13 лет предъявляет жалобы на периодически возникающие боли и припухлость в околоушно-жевательной области слева.
Анамнез: болен в течение 2 лет. За этот период 5-6 раз без видимых причин появлялась припухлость в левой околоушно-жевательной области. В районной поликлинике назначалось лечение: противовоспалительная, гипосенсибилизирующая терапия, спиртовые компрессы. На фоне проведенного лечения припухлость в околоушно-жевательной области исчезала, но затем появлялась вновь (рис. 14, а, б).
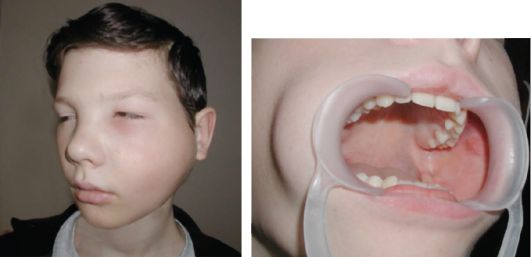
Рис. 14.
Задания.
1) Поставьте предварительный диагноз.
2) Проведите дополнительные методы исследования с указанием ожидаемых результатов.
3) Проведите дифференциальную диагностику.
4) Поставьте заключительный диагноз и составьте план лечения ребенка.
5) Укажите возможные исходы заболевания и осложнения.
Клиническая задача № 14
1) Обострение хронического паренхиматозного левостороннего паротита .
2) Дополнительные методы исследования.
- Общий анализ крови, мочи. В анализе крови - повышение СОЭ, возможен лейкоцитоз. В моче возможно появление белка.
- Исследование гнойного секрета, выделяемого из протока, на определение микрофлоры и ее чувствительности к антибиотикам с целью назначения необходимых антибиотиков при лечении.
- Цитологическое исследование секрета околоушной железы. На микропрепаратах будут видны элементы хронического воспаления.
- УЗИ околоушной железы. Характерно неоднородное понижение эхогенности, увеличение размеров железы.
- Рентгенологическое исследование околоушно-жевательной области. Возможны патологические изменения костной ткани.
- Контрастная сиалография, ортопантомосиалография околоушных желез с целью исследования паренхимы железы. В паренхиме - кистозные полости с контрастным веществом.
3) Дифференцировать с:
- эпидемическим паротитом;
- лимфаденитом;
- специфическим лимфаденитом;