Файл: Виды и типы нарушения чувствительного анализатора (периферический, сегментарный, проводниковый, таламический, корковый).docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 12.01.2024
Просмотров: 509
Скачиваний: 1
СОДЕРЖАНИЕ
Ход проводников поверхностной чувствительности.
Ход проводников глубокой чувствительности.
Пирамидная система, проводящие пути.
Симптомы центрального паралича, центральный нейрон.
Симптомы периферического паралича, ЭHMГ диагностика.
Симптомы поражения спинного мозга на различных уровнях.
Экстрапирамидная система, анатомия, физиология.
Паллидарная система, синдромы поражения, механизм нарушения синтеза дофамина.
Стриарная система, синдромы поражения.
11.Органы чувств. Обонятельный нерв (I), симптомы поражения.
12.Зрительный нерв (II) , симптомы поражения, виды гемианопсии.
Глазодвигательный нерв (III), симптомы поражения.
15.Отводящий нерв (VI), механизм сочетанных движений глазных яблок.
Механизм зрачковых реакций, синдром Аргайля-Робертсона.
Тройничный нерв (V): сегментарные и корешковые типы нарушения чувствительности на лице.
Анатомия лицевого нерва (VII), синдромы поражения на различных уровнях.
Слуховой нерв (VIII), симптомы поражения.
Бульбарный паралич, механизм развития.
21 .Псевдобульбарный синдром, механизм развития.
Симптомы поражения лобной доли.
Симптомы поражения височной доли.
Виды афазий, методы исследования.
Симптомы поражения центральных извилин мозга.
31.Менингиты, классификация, этиология, патогенез, принципы диагностики.
32.Менингококковый менингит, клиника диагностика, принципы лечения.
33.Вирусные менингиты. Лимфоцитарный хореоменингит, ликворная диагностика.
Туберкулезный менингит. Клинические проявления, методы диагностики.
Полиомиелит: этиология, патогенез, клинические проявления, методы профилактики.
Кровоснабжение головного мозга. Средняя мозговая артерия, синдромы поражения.
Кровоснабжение головного мозга. Передняя мозговая артерия синдромы поражения.
Механизмы ауторегуляции головного мозга.
Субарахноидальное кровоизлияние. Клиника, принципы диагностики и лечения.
Кровоизлияние в мозг. Клинические проявления. Принципы диагностики и лечения.
Ишемический инсульт. Классификация, клинические проявления. Методы диагностики, принципы лечения.
Спинная сухотка. Этиология, патогенез, клинические проявления, методы диагностики.
Эпилепсия. Этиология, патогенез, классификация припадков.
Фокальные приступы эпилепсии, клинические форы, принципы диагностики.
Неврит лицевого нерва. Этиология, механизм развития, клинические проявления.
Невралгия тройничного нерва. Клинические проявления.
Нейропатия срединного нерва. Клинические проявления, методы диагностики.
Сотрясение головного мозга, клинические проявления, методы диагностики.
Ушиб головного мозга, клинические проявления, методы диагностики.
61.Опухоли головного мозга. Общемозговой синдром, механизм формирования, критерии диагностики.
62.Очаговые симптомы опухоли головного мозга, механизмы формирования дислокационных симптомов.
Методы специфической диагностики эпидемического цереброспинального менингита.
Дифференциальная диагностика гнойных менингитов.
Ликворная диагностика серозных менингитов.
Изменение ликвора при туберкулезном менингите.
Ликворная диагностика субарахноидального кровоизлияния.
Изменение ликвора при энцефалитах.
Ликворная диагностика менингитов, изменение ликвора при менингизме.
Дифференциальная диагностика инсультов.
Классическая электродиагностика.
Изменение ЭНМГ показателей при травмах периферических нервов.
Изменение показателей ЭНМГ при аксональных и демиелинизирующих невропатиях.
ЭHMГ показатели поражения передних рогов спинного мозга.
Показатели ЭНМГ при миастенических синдромах.
Изменение ЭМГ показателей при миопатиях.
81.ЭЭГ показатели при эпилепсии.
82.ЭЭГ показатели смерти мозга.
83.ЭЭГ показатели при опухолях головного мозга.
Изменение показателей РЭГ при нарушениях мозгового кровообращения.
Показатели РЭГ при гипертонической болезни и венозном застое.
86.Соматосенсорные вызванные потенциалы в диагностике рассеянного склероза.
87.Слуховые вызванные потенциалы в диагностике невриномы слухового нерва.
88.Дополнительные методы исследования при опухолях головного мозга.
89.Дополнительные методы исследования при черепно-мозговых травмах.
90.Рентгенологические методы исследования при остеохондрозе.
Назначаются дополнительные методы диагностики:
Компьютерная томография и магнитно-резонансная томография – помогают установить причину нарушения с помощью послойного изучения тканей головного мозга;
Электроэнцефалография – определяется электрическая активность в различных участках мозга;
Магнитнорезонасная ангиография – проводится при подозрении на нарушение проходимости сосудов.
Виды апраксии и агнозии.
Апраксии – это нарушение произвольных движений и действий, совершаемых с предметами. Не сопровождаются элементарными двигательными расстройствами.
Классификация апраксий по А.Р. Лурия (1962).
1 форма. Кинестетическая апраксия — форма апраксии, при которой движения больных становятся плохо управляемыми (симптом: «рука—лопата»). Нарушаются движения при письме, апраксия позы (больные не могут показать без предмета, как совершается то или иное действие - закуривание, наливание чая в стакан). Возникает при поражениях нижних отделов постцентральной области коры больших полушарий (задних отделов коркового ядра двигательного анализатора: полей 1,2, частично 40 преимущественно левого).
2 форма. Пространственная апраксия (апрактоагнозия) - форма апраксии, в основе которой лежит расстройство зрительно-пространственных синтезов, нарушение пространственных представлений ("верх-низ", "правое - левое"), апраксия позы; трудности выполнения пространственно—ориентированных движений (больные не могут одеться, застелить постель). Возникает при поражении теменно-затылочных отделов коры на границе 19-го и 39-го полей, особенно при поражении левого полушария или при двусторонних очагах.
3 форма. Кинетическая апраксия - форма апраксии, проявляющаяся в нарушении последовательности, временной организации двигательных актов. Связана с поражениями нижних отделов премоторной области коры больших полушарий (6, 8-го полей передних отделов коркового ядра двигательного анализатора). Проявляется в форме распада "кинетических мелодий» - нарушения последовательности, временной организации двигательных актов. Для этой формы апраксии характерны двигательные персеверации, то есть бесконечное продолжение раз начавшегося движения.
4 форма. Регуляторная апраксия - форма апраксии, проявляющаяся в виде нарушений программирования движений, отключении сознательного контроля за их выполнением, замены нужных движений моторными шаблонами и стереотипами. Возникает при поражениях конвекситальной префронтальной коры кпереди от премоторных отделов; протекает на фоне сохранности тонуса и мышечной силы. Для этой формы апраксии характерны системные персеверации, то есть персеверации не элементов двигательной программы, а всей программы в целом.
Агнозия — расстройство восприятия информации, которое происходит при поражении корковых структур мозга
-
Зрительная агнозия — нарушение зрительного восприятия, распознавания предметов, цветов, лиц, пространств. -
Акустическая агнозия — нарушение слухового восприятия, распознавания звуков и речи. -
Сенсорная агнозия — нарушение осязательного восприятия. -
Обонятельная агнозия — нарушение распознавания запахов. -
Вкусовая агнозия — нарушение анализа вкусовых ощущений.
Симптомы поражения центральных извилин мозга.
Центральные параличи и парезы возникают при локализации патологических очагов в предцентральной извилине. Соматическое представительство двигательных функций примерно соответствует таковому для кожной чувствительности в постцентральной извилине. Из - за большой протяженности предцентральной извилины очашвые патологические процессы (сосудистые, опухолевые, травматические) обычно поражают ее не всю, а частично. Локализация патологического очага на наружной поверхности вызывает преимущественно парез верхней конечности, мимической мускулатуры и языка (лингвофациобрахиальный парез), а на медиальной поверхности извилины - преимущественно парез стопы (центральный монопарез).
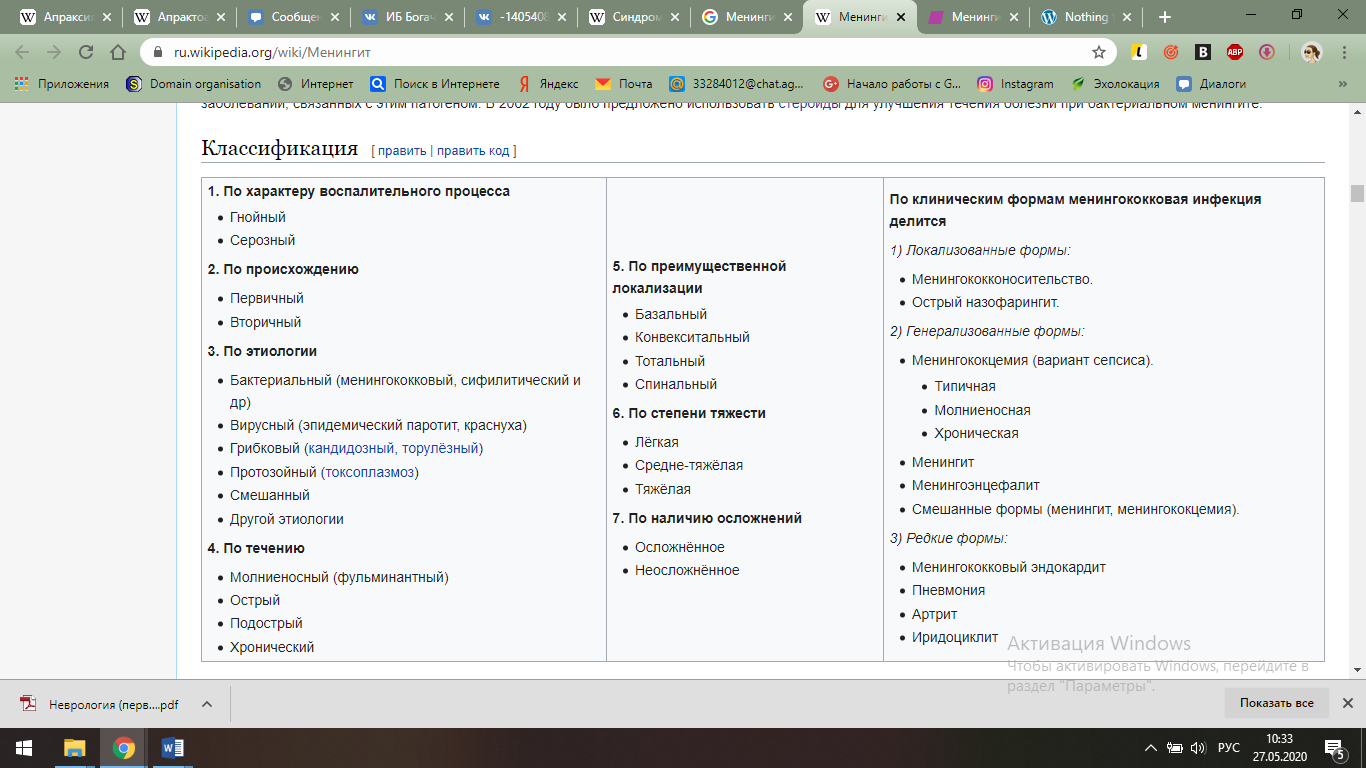
31.Менингиты, классификация, этиология, патогенез, принципы диагностики.
Менинги́т— воспаление оболочек головного мозга и спинного мозга. Различают лептоменингит — воспаление мягкой и паутинной мозговых оболочек, и пахименингит — воспаление твёрдой мозговой оболочки. Менингит возникает как самостоятельное заболевание или как осложнение другого процесса. Наиболее часто встречающиеся симптомы менингита — головная боль, ригидность затылочных мышц одновременно с лихорадкой, изменённым состоянием сознания и чувствительностью к свету (фотофобией) или звуку. Иногда могут быть только неспецифические симптомы, такие как раздражительность и сонливость.
Этиология.
1) вирусный менингит (т. н. асептический) — наиболее часто: энтеровирусы, вирус эпидемического воспаления слюнных желез (паротита), флавивирусы, вирус Западного Нила, вирус японского энцефалита [Азия], вирус энцефалита Сент-, вирус простого герпеса (ВПГ), вирус варицелла зостер (ВВЗ); редко вирус Эпштейна-Барр (ЭБВ), цитомегаловирус (ЦМВ), вирус герпеса человека 6-го типа (ВГЧ-6), аденовирусы (у больных с нарушениями клеточного иммунитета), ВИЧ, вирус лимфоцитарного хориоменингита (ВЛХМ, англ. Lymphocytic Choriomeningitis Virus, LCMV);
2) бактериальный гнойный менингит — у взрослых чаще всего (по порядку): Neisseria meningitidis, Streptococcus pneumoniae, Haemophilus influenzae тип b и Listeria monocytogenes; реже, при особых обстоятельствах (→Факторы риска): грамотрицательные энтеробактерии, стрептококки группы В и А (Streptococcus pyogenes) также Staphylococcus aureus и Staphyloloccus epidermidis; у новорожденных преобладают инфекции, вызванные E. coli, Streptococcus agalactiae, L. monocytogenes и другие грамотрицательные энтеробактерии; у младенцев и у детей <5 лет — N. meningitidis, H. influenzae и S. pneumoniae, а >5 лет — N. meningitidis и S. pneumoniae;
3) бактериальные негнойные менингиты: кислотоустойчивые микобактерии, чаще из группы Mycobacterium tuberculosis (туберкулезные менингиты); спирохеты из рода Borrelia (нейроборрелиоз →разд. 18.6.1) или Leptospira (лептоспироз), Listeria monocytogenes (часто как гнойный), Treponema pallidum (сифилис ЦНС), Francisella tularensis (туляремия), бациллы рода Brucella (бруцеллез);
4) грибковые менингиты (негнойные или гнойные): Candida (наиболее часто C. albicans), Cryptococcus neoformans, Aspergillus.
5) Протозойные менингиты
Одним из возбудителей является Toxoplasma gondii, которая относится к типу Protozoa (внутриклеточный паразит). Бессимптомными носителями могут являться кошки.
Также данный микроорганизм может находиться в мясе и мясных продуктах, Формирование иммунитета приводит к исчезновению возбудителя из крови, прекращается его размножение в клетках. Образуются истинные тканевые цисты, которые могут длительно, десятилетиями, в интактном состоянии сохраняться в организме
Патогенез.
Диагностика. Для диагностики менингита используется люмбальная пункция. Она заключается в заборе спинномозговой жидкости из позвоночного канала с помощью шприца и её исследования на наличие возбудителя заболевания.
Изменения ликвора: 1. Повышение давления ликвора
2. Мутный ликвор
при гнойных менингитах, опалесцирующий – при серозных
3. Нейтрофильный плеоцитоз при гнойных менингитах,
лимфоцитарный – при серозных
4. Повышение количества белка, более выраженное при гнойных менингитах
5. Снижение уровня сахара при туберкулезном менингите.
Дополнительные методы исследования
1. Общий анализ СМЖ: интерпретация результата → давление СМЖ обычно повышено (>200 мм H2O), чаще всего при гнойном менингите. При кандидозе клеточный состав гнойный или лимфоцитарный, концентрация белка увеличена, уровень глюкозы умеренно снижен. При криптококкозе результат анализа может быть нормальным, однако обычно лимфоцитарный клеточный состав, концентрация белка повышена, а уровень глюкозы снижен. При аспергиллезе в 50 % случаев результат анализа нормальный, а в остальных чаще всего — нехарактерные изменения.
2. Микробиологические исследования
1) СМЖ: нативный препарат отцентрифугированного осадка, окрашенного по Граму — предварительная идентификация бактерий или грибов; окраска тушью Индия — предварительная идентификация C. neoformans. Тесты латекс агглютинации (результат в течение 15 мин) — обнаружение антигенов Hib и S. pneumoniae, N. meningitidis, C. neoformans; особенно информативны у больных уже леченных антибиотиками или при отрицательном результате исследования с окрашиванием препарата по Граму или посева. Определение антигенов (галактоманнанового в случае аспергиллеза и маннанового в случае кандидоза) — положительный результат имеет диагностическое значение. Посев на бактерии и грибы — позволяет окончательно установить этиологию менингита и определить чувствительность к лекарствам выделенных микроорганизмов; при бактериальной инфекции результат обычно в течение 48 часов (за исключением туберкулеза); при грибковой инфекции часто необходимы повторные исследование, прежде чем будет установлен рост грибов. ПЦР (бактерии, вирусы ДНК, грибы) или