Добавлен: 26.10.2023
Просмотров: 1882
Скачиваний: 1
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
СОДЕРЖАНИЕ
Диагностика хронического холецистита
Дифференциальная диагностика желтухи.
Причины синдрома Меллори-Вейса
Лечение синдрома Меллори-Вейса
Проведение капилляроскопии ногтевого ложа в целях поиска нарушений микроциркуляции;
Общий анализ крови: признаки анемии, лейкоцитоз со сдвигом влево, увеличение СОЭ.
Общий анализ мочи: протеинурия умеренная.
Анализ кала: эритроциты, лейкоциты, слизь в большом количестве.
Инструментальные исследования:
Закрытых переломов костей таза:
Этапное лечение раненых с боевыми повреждениями таза
Симптомы хронического пиелонефрита
Лечение хронического пиелонефрита
5. Удвоение почки и мочеточников
ДАЛЕЕ можно просто почиатать- не списывать
4) дополнительные классификации (по виду повреждающего агента – низкоскоростные до 600 м/с, высокоскор. До 900 м/с, дробовые ранения).
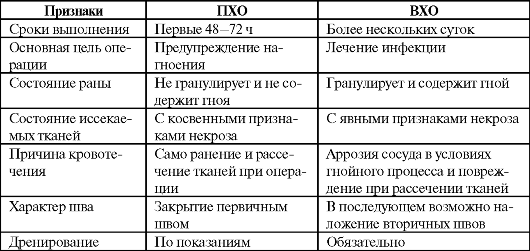
Лечение огнестрельных ран имеет несколько принципиальных отличий. Каждое огнестрельное ранение считают высокоинфицированным. При выполнении ПХО, учитывая обширную зону повреждения тканей, иссечение по возможности производят в большем объеме, что продиктовано и наличием зоны молекулярного сотрясения. Все инородные тела стараются удалить. Исключение составляют пули и осколки, лежащие в непосредственной близости от жизненно важных органов: их можно не извлекать. В дальнейшем под прикрытием антибнотикотерапни они инкапсулируются и не приносят большого вреда организму. Хотя всегда надо помнить, что любое инородное тело является потенциальным источником инфекции.
Частота нагноения огнестрельных ран очень велика, поэтому по окончании ПХО раны первичные швы не накладывают, используют первично-отсроченные или вторичные швы. Раны часто ведут открытым способом, большое значение имеет адекватное дренирование. В некоторых случаях применяют плановую ревизию раны под наркозом для своевременного выявления очагов вторичного некроза.
При лечении большое внимание уделяют созданию оптимальных условий для оксигенации окружающих тканей, позволяющей уменьшить зону некроза, которая служит питательной средой для бактерий, и снизить риск развития анаэробной инфекции.
Первичная, вторичная и повторная хирургическая обработка ран: определение, задачи, техника.
Первичная хирургическая обработка раны — первая хирургическая операция, выполняемая пациенту с раной с соблюдением правил асептики, при обезболивании и заключающаяся в последовательном проведении следующих этапов:
1) рассечение раны;
2) ревизия раневого канала;
3) иссечение краев, стенок и дна раны;
4) гемостаз;
5) восстановление целостности поврежденных органов и структур;
6) наложение швов на рану с оставлением дренажей (по показаниям).
Чем раньше от момента повреждения выполнена ПХО раны, тем ниже риск инфекционных осложнений. В зависимости от давности раны применяют три вида ПХО: раннюю, отсроченную и позднюю.
Раннюю ПХО производят в срок до 24 часов с момента нанесения раны
, она включает все основные этапы, ее обычно заканчивают наложением первичных швов. При обширном повреждении подкожной клетчатки, невозможности полностью остановить капиллярное кровотечение в ране оставляют дренаж на 1-2 суток. В дальнейшем проводят лечение как при чистой» послеоперационной ране.
Отсроченную ПХО выполняют с 24 до 48 часов после нанесения раны. В этот период развиваются явления воспаления, появляются отек, экссудат. Отличиями от ранней ПХО являются осуществление операции на фоне введения антибиотиков и завершение вмешательства оставлением раны открытой (незашитой) с последующим наложением первично-отсроченных швов.
Позднюю ПХО производят позже 48 часов, когда воспаление близко к максимальному и начинается развитие инфекционного процесса. Лаже после ПХО вероятность нагноения остается большой. В этой ситуации необходимо оставить рану открытой (не зашивать) и провести курс антибиотикотерапии. Возможно наложение ранних вторичных швов на 7—20-е сутки, когда рана полностью покроется грануляциями и приобретет относительную резистентность к развитию инфекции.
Показанием к выполнению ПХО раны служит наличие любой глубокой случайной раны в сроки 48-72 часов с момента нанесения. ПХО не подлежат следующие вилы ран:
1) поверхностные раны, царапины и ссадины;
2) небольшие раны с расхождением краев менее I см;
3) множественные мелкие раны без повреждения глубже расположенных тканей (например, дробовое ранение);
4) колотые раны без повреждения внутренних органов, сосудов и нервов;
5) в некоторых случаях сквозные пулевые ранения мягких тканей.
Противопоказания
1. Признаки развития в ране гнойного процесса.
2. Критическое состояние пациента (терминальное состояние, шок III степени).
ВХО
Показанием к ВХО является наличие гнойной раны при отсутствии адекватного оттока из нее (задержка гноя) или образовании обширных зон некроза и гнойных затеков. Противопоказанием служит только крайне тяжелое состояние больного, при этом ограничиваются вскрытием и дренированием гнойного очага.
Задачи, стоящие перед хирургом, выполняющим ВХО раны:
1) вскрытие гнойного очага и затеков;
2) иссечение нежизнеспособных тканей;
3) осуществление адекватного дренирования раны.
ПХО и ВХО
Хирургические швы: классификация, показания, техника наложения швов, альтернативные способы. Хирургические узлы: классификация, виды, техника выполнения.
Преимущества наложения швов:
1) ускорение заживления;
2) снижение потерь через раневую поверхность;
3) снижение вероятности повторного нагноения раны;
4) повышение функционального и косметического эффектов;
5) облегчение обработки раны. Выделяют первичные и вторичные швы.
Первичные швы накладывают на рану до начала развития грануляций, при этом рана заживает первичным натяжением.
Наиболее часто первичные швы накладывают сразу после завершения операции или ПХО раны при отсутствии риска развития гнойных осложнений. Первичные швы нецелесообразно применять при поздней ПХО, ПХО в военное время, ПХО огнестрельной раны.
Первично-отсроченные швы также накладывают на рану до развития грануляционной ткани (рана заживает первичным натяжением). Их применяют в тех случаях, когда имеется определенный риск развития инфекции. Техника: рану после операции (ПХО) не зашивают, контролируют воспалительный процесс и при его стихании на 1— 5-е сутки накладывают первично-отсроченные швы.
Разновидностью первично-отсроченных швов являются провизорные: по окончании операции накладывают швы, но нити не завязывают, края раны не сводят. Нити завязывают на 1-5-е сутки при стихании воспалительного процесса. Отличие от обычных первично-отсроченных швов в том, что здесь нет необходимости повторного обезболивания и прошивания краев раны.
Вторичные швы накладывают на гранулирующие раны, заживающие вторичным натяжением. Смысл применения вторичных швов — уменьшение (или устранение) раневой полости. Снижение объема раневого дефекта ведет к уменьшению количества грануляций, необходимых для его заполнения. В результате сокращаются сроки заживления, а содержание соединительной ткани в зажившей ране, по сравнению с ранами, которые вели открытым способом, гораздо меньше.
Показанием к наложению вторичных швов является гранулирующая рана после ликвидации воспалительного процесса, без гнойных затеков и гнойного отделяемого, без участков некротизированных тканей. Для объективизации стихания воспаления можно использовать посев раневого отделяемого — при отсутствии роста патологической микрофлоры можно накладывать вторичные швы.
Выделяют ранние вторичные швы (наложение их производят на 6—21-е сутки) и поздние вторичные швы (наложение производят после 21-х суток). Принципиальное различие между ними в том, что к 3-й неделе после операции в краях раны образуется рубцовая ткань, препятствующая как сближению краев, так и процессу их срастания. Поэтому при наложении ранних вторичных швов (до рубцевания краев) достаточно просто прошить края раны и свести их, завязывая нити. При наложении поздних вторичных швов необходимо в асептических условиях иссечь рубцовые края раны («освежить края»), а уже после этого наложить швы и завязать нити.
Хирургические швы также классифицируются по:
- способу наложения: ручной шов, механический шов;
- по методике наложения: отдельные узловые, непрерывные швы;
- по форме: на простые узловые, П-образные, Z-образные, кисетные, 8-образные и др.;
- по количеству рядов: на однорядные, двухрядные, многорядные;
- по применяемому шовному материалу: рассасывающиеся и нерассасывающиеся.
ХИРУРГИЧЕСКИЕ УЗЛЫ: КЛАССИФИКАЦИЯ, ВИДЫ, ТЕХНИКА ВЫПОЛНЕНИЯ.
Петля узла – это кольцо из нити (нитей), завершенное их переплетением.
Петля получается при выполнении приема, состоящего из захвата концов нити и переплетения концов нити между собой. Затягивание петли приводит к формированию узла.
По строению все использующиеся в хирургии петли делятся на два типа – правые и левые.
Их отличие определяется местом выхода нитей из петли. Правые – справа, левые – слева. Для максимальной прочности узла петли должны формироваться, чередуясь правая – левая – правая или левая – правая – левая.
Простая петля – одинарное переплетение нитей.
Сложная петля – двойное (и более) переплетение нитей.
В 1983 году Мейсс предложил код для описания узлов: правая петля –(+), левая петля – (-), количество переплетений в петле – цифрой.
Морской узел +1-1 или -1+1
Хирургический узел +2-1 или -2+1
Академический узел +2-2 или-2+2
Травматический шок: патогенез, клиническая картина, первичная медицинская помощь, принципы лечения.
Шок – реактивное тяжелое общее состояние организма, развивающееся вскоре после травмы или воздействия какого-либо другого агента и характеризующееся резким прогрессирующим снижением всех жизненных функций организма.
Патогенез травматического шока.
В результате шокогенной болевой импульсации из очага поражения происходит сильное возбуждение коры головного мозга, гипоталамо-гипофизарной и симпатико-адреналовой системы. Все это ведет к катехоламинемии, призванной за счет централизации крови обеспечить адекватное кровоснабжение жизненно важных органов (мозг, сердце, печень, почки, легкие). В результате этого происходит отключение микроциркуляторного русла вследствие артериолоспазма и шунтирования крови через артериоловезикулярные шунты. Периферическому артериолоспазму также способствует снижение сердечного выброса крови.
У больных с множественными травмами в состоянии шока, почти в половине случаев, отмечено повышение потребления факторов свертывания крови, а в одной трети - явления реактивного фибринолиза. Наряду с наблюдаемой тромбоцитопенией при тяжелой травме коагулопатия потребления может стать причиной кровотечения.
Вследствие нарушения микроциркуляции, функции сердца и дыхания, свойственных для шока, развивается гипоксия тканей и клеток, усугубляющая окислительно-восстановительные процессы.
Развитие сердечно-сосудистой недостаточности, проявляющейся артериальной и венозной гипотонией, которая особенно легко и быстро развивается при исходной сердечной патологии, порождает очередной гемодинамический и метаболический порочный круг, обусловливая усиление микроциркуляторных расстройств в тканях и органах, включая само сердце.
По этой же причине нарушается функция печени и почек с развитием печеночно-почечной недостаточности или гепато-ренального синдрома с повреждением детоксикационной и других функций печени и развитием острой почечной недостаточности (ОПН). Следует различать функциональную почечную недостаточность при шоке (“почка в шоке”), и так называемую: шоковую почку. В первом случае происходит уменьшение или прекращение клубочковой фильтрации, но как только кровоток восстанавливается, возобновляется и клубочковая фильтрация. Такую почечную недостаточность называют еще преренальной или “экстраренальной азотемией”. При шоковой почке чаще всего погибает кортикальный слой почки, поэтому ОПН продолжает оставаться и после устранения циркуляторных нарушений.
Довольно часто спутником шока является развитие “шокового легкого”, которое развивается спустя 1-2 суток с момента травмы, когда, казалось бы, состоянию больного уже ничто не угрожает. В результате развития шокового легкого нарушаются дыхательная и многочисленные недыхательные функции легкого.