ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 07.11.2023
Просмотров: 906
Скачиваний: 1
СОДЕРЖАНИЕ
Этиология наследственных заболеваний.
Общие закономерности патогенеза генных наследственных болезней.
Общие закономерности патогенеза хромосомных наследственных болезней.
6.5. Наследственное предрасположение к болезням.
Основные методы диагностики наследственных заболеваний человека, принципы терапии и профилактики.
Основные формы повреждения клеток
Реактивность и резистентность организма
острое и хроническое воспаление (рис. 6–24).
Эмиграция лейкоцитов в очаг воспаления. Роль медиаторов воспаления,
Стадии фагоцитоза, их механизмы и расстройства
Понятие о патогенности и вирулентности бактерий. Токсины.
Основные механизмы регуляции кислотно» основного состояния в полости рта.
Методы оценки кислотно-основного состояния в полости рта.
Водородный показатель и пищевые продукты.
Этиология панкреатической и внепанкреатической инсулиновой недостаточности
Классификация[править | править код]
Генетические дефекты функции бета-клеток[править | править код]
Мутации митохондриального гена[править | править код]
Генетически обусловленные синдромы[править | править код]
Этиология[править | править код]
Симптомы[править | править код]
Патогенез[править | править код]
Классификация[править | править код]
Патогенез и патогистология[править | править код]
Клиническая картина[править | править код]
Диагностика[править | править код]
Лечение[править | править код]
История[править | править код]
Классификация[править | править код]
Этиология[править | править код]
Биохимический механизм[править | править код]
Патогенез и патогистология[править | править код]
Диагностика[править | править код]
Клиническая картина[править | править код]
Осложнения[править | править код]
Лечение[править | править код]
Этиология[править | править код]
Патогенез[править | править код]
Клиническая картина[править | править код]
Диагностика[править | править код]
Дифференциальная диагностика[править | править код]
Лечение[править | править код]
Профилактика[править | править код]
Прогноз[править | править код]
Изучение проблемы[править | править код]
Гиперосмолярная неацидотическая
Гипергликемии и гипогликемии: виды, механизмы развития, значение для организма.
Нарушения жирового обмена. Дислипидемии. Ожирение. См вопрос про ожирение 44
Причины нарушения белкового состава плазмы крови. Нарушения конечных этапов белкового обмена.
Голодание, его виды, периоды развития.
Описание[править | править код]
Причины возникновения[править | править код]
Классификация ожирения[править | править код]
Распространённость[править | править код]
Клиническая картина[править | править код]
Диагностика[править | править код]
Лечение ожирения[править | править код]
Осложнения ожирения[править | править код]
Классификация[править | править код]
Патогенез[править | править код]
Клиника[править | править код]
Диагностика[править | править код]
Лечение[править | править код]
Эритроцитозы и эритремии. Этиология, виды, механизмы развития.
Классификация[править | править код]
Этиология[править | править код]
Патогенез[править | править код]
Клиническая картина и стадии развития болезни[править | править код]
Диагностика[править | править код]
Лечение[править | править код]
Профилактика[править | править код]
Основные сведения[править | править код]
Проявления[править | править код]
Этиология[править | править код]
Осложнения[править | править код]
Историческая справка[править | править код]
Сосудисто-тромбоцитарный гемостаз, его нарушения
Иммунная тромбоцитопения потребления – иммунная тромбоцитопеническая пурпура (итп)
Коагуляционный гемостаз, его нарушения
Патология свертывающей системы крови (коагулопатии)
Доброкачественные опухоли[править | править код]
Злокачественные опухоли[править | править код]
Типы роста опухолей[править | править код]
Метастазирование опухолей[править | править код]
Влияние опухоли на организм[править | править код]
Этиология опухолей[править | править код]
Классификация опухолей[править | править код]
Этиология злокачественных опухолей[править | править код]
Патогенез злокачественных опухолей[править | править код]
Морфогенез злокачественных опухолей[править | править код]
Классификация[править | править код]
Патогенез[править | править код]
Диагноз[править | править код]
Острая дыхательная недостаточность[править | править код]
Хроническая дыхательная недостаточность[править | править код]
Лечение[править | править код]
Прогноз[править | править код]
Этиопатогенез[править | править код]
Клиническая картина[править | править код]
Диагностика[править | править код]
Лечение и прогноз[править | править код]
Прогноз[править | править код]
История и определение[править | править код]
Эпидемиология[править | править код]
Этиология[править | править код]
Патогенез[править | править код]
Клиническая картина[править | править код]
Диагностика[править | править код]
Лечение[править | править код]
1. Усиление перистальтики кишечника.
Классификация желтух[править | править код]
Клиника желтух[править | править код]
Желтуха паренхиматозная[править | править код]
Желтуха гемолитическая[править | править код]
Желтуха механическая[править | править код]
Лабораторные тесты[править | править код]
Физиологическая желтуха[править | править код]
Желтуха как нозология[править | править код]
Классификация[править | править код]
Клинические проявления[править | править код]
ПРИЧИНЫ ДВИГАТЕЛЬНЫХ НАРУШЕНИЙ
ОСНОВНЫЕ ПРИЧИНЫ ДВИГАТЕЛЬНЫХ НАРУШЕНИЙ
ТОПИЧЕСКАЯ ДИФФЕРЕНЦИРОВКА ПРИЧИН ДВИГАТЕЛЬНЫХ РАССТРОЙСТВ И ИХ ПРИЗНАКИ
ТРАВМЫ КАК ПРИЧИНА ДВИГАТЕЛЬНЫХ НАРУШЕНИЙ
ДРУГИЕ ПРИЧИНЫ ДВИГАТЕЛЬНЫХ РАССТРОЙСТВ
Общие сведения[править | править код]
Этиология[править | править код]
Патогенез[править | править код]
Эпидемиология[править | править код]
Классификация[править | править код]
Клинические проявления[править | править код]
Диагностика[править | править код]
Дифференциальная диагностика[править | править код]
Лечение[править | править код]
История[править | править код]
Этиология[править | править код]
Патогенез[править | править код]
Клиника[править | править код]
Диагностика[править | править код]
Лечение[править | править код]
Этиология[править | править код]
Патогенез[править | править код]
Классификация[править | править код]
Характеристика отдельных нарушений сердечного ритма[править | править код]
Диагностика[править | править код]
Лечение[править | править код]
Атриовентрикулярный (узловой) ритм
Идиовентрикулярный (желудочковый) ритм
| Отмечается формирование зубцов Q и параллельное уменьшение элевации сегмента ST в отведениях II, III, aVF. 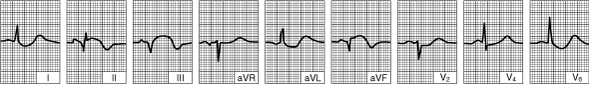 |
Нижний инфаркт (диафрагмальный) левого желудочка (несколько суток с момента развития заболевания)
| Изоэлектричное расположение сегмента ST. Глубокие зубцы Q в отведениях II, III, aVF указывают на сформировавшийся рубец. 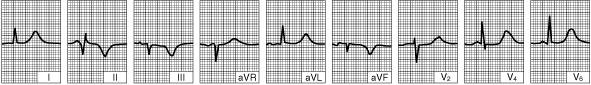 |
Для постановки диагноза ИМ необязательно наличие патологических зубцов Q. Необходима внимательная интерпретация ЭКГ, поскольку элевация сегмента ST может быть маловыраженной, особенно в отведениях, характеризующих нижнюю стенку ЛЖ (II, III, aVF), при этом иногда внимание врача больше фокусируется на отведениях с депрессией сегмента ST. В случае наличия типичной клиники элевация сегмента ST на ЭКГ характеризуется специфичностью 90% и чувствительностью 45% в постановке диагноза ИМ. Исследование ЭКГ в динамике (регистрация каждые 8 ч в течение первых суток, далее ежесуточно) позволяет подтвердить диагноз в случае развития патологических зубцов Q в течение нескольких дней с момента начала заболевания.
При наличии подозрений в отношении ИМ правого желудочка (ПЖ) необходима регистрация ЭКГ в 15 отведениях: дополнительные электроды отведений располагают в позиции V4-6R и для диагностики заднего ИМ в позиции V8–V9.
Отведения от правого желудочка (ПЖ) от VR1 до VR6
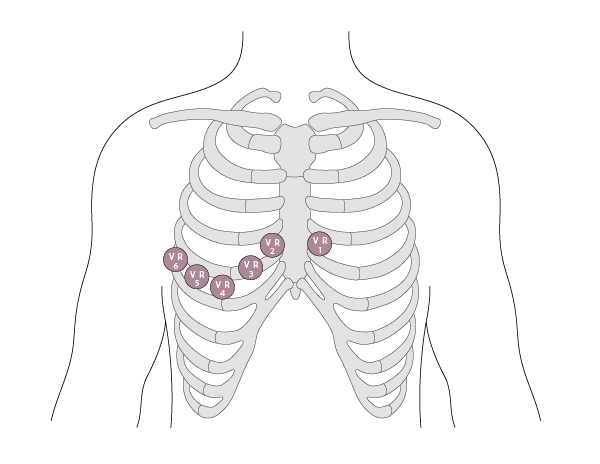 |
ЭКГ-диагностика инфаркта миокарда представляет трудности в случае наличия у пациента полной блокады левой ножки пучка Гиса, поскольку форма комплекса QRS напоминает изменения при инфаркте миокарда. Элевация сегмента ST, конкордантная с комплексом QRS, является четким признаком инфаркта миокарда, если имеется элевация ST > 5 мм в минимум 2 грудных отведениях. В любом случае пациент с соответствующей клинической картиной и вновь возникшей блокадой левой ножки пучка Гиса (или отсутствием данных о регистрации блокады в анамнезе) рассматривается как пациент с ИМсST.
КЛИНИЧЕСКИЙ КАЛЬКУЛЯТОР:
ИМ Прогнозный калькулятор TreeCalc
КЛИНИЧЕСКИЙ КАЛЬКУЛЯТОР:
ИМ Вероятностные критерии при боли в груди с БЛНП
Маркеры повреждения миокарда
Сердечные маркеры (сывороточные маркеры повреждения кардиомиоцитов) – это кардиоферменты (например, креатинкиназа-МВ [КК-МВ]) и содержимое клеток (например, тропонин Т, тропонин I, миоглобин), которые высвобождаются в системный кровоток при некрозе кардиомиоцитов. Маркеры обнаруживаются в крови через различное время с момента развития некроза, а их уровни увеличиваются с разной скоростью. Специфичность и чувствительность этих маркеров в отношении повреждения кардиомиоцитов значительно отличается между собой, но тропонины (cTn) являются наиболее чувствительными и специфичными, а также являются маркерами выбора. Существует несколько высокочувствительных анализов сердечного тропонина (hs-cTn), которые также являются очень точными. С помощью этих методов можно достоверно исследовать уровни кардиотропонинов (Т или I) в таких низких диапазонах, как 0,003–0,006 нг/мл (3–6 пг/мл); с помощью некоторых методов исследования распознают до 0,001 нг/мл (1 пг/мл).
С помощью предыдущих, менее чувствительных методов измерения уровня кардиотропонинов чаще всего определялся только при наличии острого нарушения сердечной деятельности. Таким образом, "положительный" тест на кардиотропонин (cTn) (т.е., свыше предела обнаружения) был весьма специфичным. Однако тесты на hs-cTn могут обнаружить небольшое количество cTn и у многих здоровых людей. Таким образом, уровень тропонина, определенный высокочувствительным тестом, должен быть сопоставлен с нормами и определяться как повышенный только в случае его превышения 99-ой перцентили референтной популяции. Кроме того, хотя повышенный уровень кардиотропонина подтверждает повреждение кардиомиоцитов, он не указывает на причину повреждения (несмотря на то, что любое повышение кардиотропонина увеличивает риск неблагоприятного исхода при многих болезнях). Помимо острого коронарного синдрома (ОКС), многие другие кардиальные и некардиальные нарушения могут провоцировать увеличение уровня кардиотропонина (см. таблицу
Причины повышения уровня тропонина [Causes of Elevated Troponin Levels] ); измерение уровней высокочувствительных кардиотропонинов не обязательно указывает на инфаркт миокарда и не всегда некроз миокарда может быть результатом острого коронарного синдрома, даже в случае ишемической этиологии. Тем не менее, благодаря возможности обнаруживать более низкие уровни кардиотропонина, высокочувствительные анализы позволяют определить инфаркт миокарда намного раньше, чем другие методы, в связи с чем им отдается предпочтение во многих центрах.
Для пациентов с подозрением на инфаркт миокарда измеряют уровень высокочувствительного тропонина непосредственно при поступлении в отделение и затем через 2-3 часа (в случае использования стандартного теста на тропонин – при поступлении и через 6 часов).
Результаты всех лабораторных тестов должны интерпретироваться в свете клинической вероятности заболевания до проведения теста (см. также Интерпретация медицинских тестов и результатов тестов [Understanding Medical Tests and Test Results]). Это особенно актуально для теста hs-cTn (тропонин I высокочуствительный), учитывая очень высокую чувствительность этого теста, но также относится и ко всем другим чувствительным тестам на тропонины.
Предтестовая вероятность заболевания пациента оценивается клинически на основе:
-
Факторы риска для ОКС -
Симптомы -
ЭКГ
Высокая вероятность наличия заболевания до проведения анализа и повышенный уровень кардиотропонина являются существенным указанием на наличие инфаркта миокарда, в то время как низкая вероятность наличия заболевания и нормальные показатели кардиотропонина свидетельствуют о вероятном отсутствии инфаркта миокарда. Постановка диагноза усложняется, когда результаты тестов не совпадают с вероятностью наличия заболевания до проведения тестов. В этом случае часто помогает проведение серии последовательных измерений уровня кардиотропонина (cTn тесты). Пациент с низкой вероятностью наличия заболевания и немного повышенным первоначальным уровнем кардиотропонина, который остается стабильным при повторном тестировании, вероятно, имеет иное заболевание сердца (например, сердечную недостаточность, стабильную ишемическую болезнь сердца). Тем не менее, если повторные измерения демонстрируют значительное возрастание уровня (то есть > 20-50%), вероятность наличия инфаркта миокарда становится намного выше. Если пациент с высокой вероятностью дотестовых результатов имеет нормальный уровень кардиотропонина, который поднимается > 50%, когда уровень кардиотропонина измеряется повторно, тогда возможно, что имеет место инфаркт миокарда; при возвращении к нормальному уровню (часто включая результат через 6 часов и более, при больших подозрениях на инфаркт миокарда) необходимо использовать альтернативные методы диагностики.
Коронарография
Коронарография, как правило, сочетает в себе диагностику с чрескожным коронарным вмешательством (ЧКВ—т.е. ангиопластика, установка стентов). По возможности, экстренная коронарография и ЧКВ выполняются в максимально короткий срок после начала развития острого ИМ (первичная ЧКВ). Во многих специализированных центрах этот подход значительно снизил заболеваемость и смертность, а также улучшил долгосрочные результаты. Часто развитие инфаркта фактически прерывается, если от момента появления боли до проведения ЧКВ прошло мало времени (< 3-4 часов).
В случае ИМсST КГ выполняется по экстренным показаниям, кроме того, КГ показана в случае сохранения ангинозного синдрома на фоне максимальной антиангиноальной терапии, а также у пациентов с развитием осложнений (значительное увеличение маркеров некроза, кардиогенный шок, острая митральная недостаточность, дефект межжелудочковой перегородки, нарушения ритма с нарушениями гемодинамики). Больным с неосложненным течением ИМБП ST, с хорошим эффектом от медикаментозного лечения, требуется выполнение ангиографии в течение 24–48 часов с момента госпитализации для определения поражений, которым может понадобится лечение.
МРТ при инфаркте миокарда
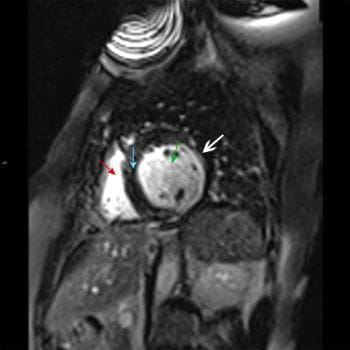
© 2017 ELLIOT K. FISHMAN, MD.
После начальной оценки состояния больного и начала медикаментозного лечения КГ выполняется в случае сохранения или рецидивирования ишемии миокарда (верифицированной по данным ЭКГ или клиники), нестабильности гемодинамики, рецидивирующих желудочковых нарушений ритма и других проявлений рецидивирующего течения ОКС. Некоторые эксперты придерживаются мнения о необходимости выполнения КГ у больных с ИМсST перед выпиской в случае положительного стресс-теста или фракции выброса менее 40%.
Прогноз при остром ИМ
Риск должен оцениваться по формальным клиническим шкалам риска (например, тромболизис при инфаркте миокарда [TIMI]) или комбинации следующих признаков высокого риска:
-
Периодические стенокардия/ишемия в покое или во время низкой активности -
Сердечная недостаточность -
Усугубляющаяся митральная регургитация -
Результат стресс-теста с высоким риском (тест был остановлен через ≤ 5 минут из-за появления симптомов, значительные патологические изменения на ЭКГ, гипотензия или сложные желудочковые аритмии) -
Нестабильность гемодинамики -
Устойчивая желудочковая тахикардия -
Сахарный диабет -
ЧКВ в пределах прошлых 6 месяцев -
Проведенное ранее аортокоронарное шунтирование (АКШ) -
ФВ ЛЖ < 0,40
Показатель общей смертности до современной эры лечения фибринолитиками и с помощью ЧКВ составлял около 30%, при этом от 25 до 30% пациентов умирает на догоспитальном этапе (обычно из-за развившейся фибрилляции желудочков). Внутрибольничная летальность составляет около 10% (в большинстве случаев по причине кардиогенного шока), со значительными изменениями в зависимости от тяжести левожелудочковой недостаточности (см. таблицу Классификация по шкале Killip и уровень смертности от острого инфаркта миокарда [Killip Classification and Mortality Rate of Acute MI]).
У пациентов, получающих реперфузионное лечение (фибринолиз или ЧКВ), внутригоспитальная смертность составляет от 5 до 6%, в то время как среди пациентов, которым реперфузия показана, но не проведена, этот показатель равен 15%. В центрах с утвержденной программой по первичным ЧКВ внутригоспитальная смертность, по официальным данным, составляет < 5%.
У большинства пациентов с летальным кардиогенным шоком развивается либо ИМ, либо сочетание рубца после перенесенного ИМ с новым ИМ, поражающим ≥ 50% ЛЖ. Установлены пять прогностических признаков, позволяющих прогнозировать смертность с вероятностью до 90% у больных с ИМсST (см. таблицу